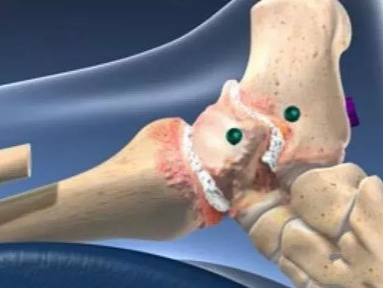
跟骨骨折在临床足部骨折中比较常见,占跗骨骨折的60%,占全身骨折的2%,约75%为关节内骨折,骨折后情况多复杂,20%~45%伴有跟骰关节损伤。由于跟骨及周围解剖结构复杂、局部软组织覆盖质量差、并发症多等因素让跟骨骨折的治疗难度比较大。今天我们结合高清图谱给大家讲解跟骨的解剖及相关手术技巧,值得学习借鉴!
跟骨骨折概述
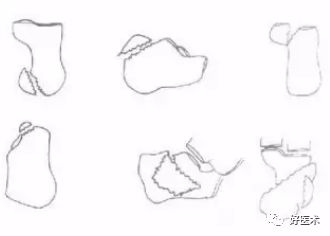
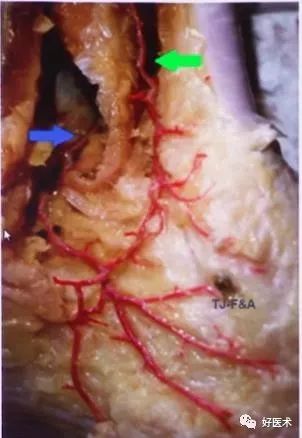
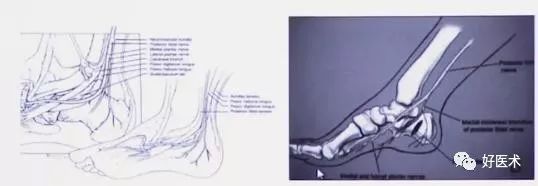
1.跟骨解剖

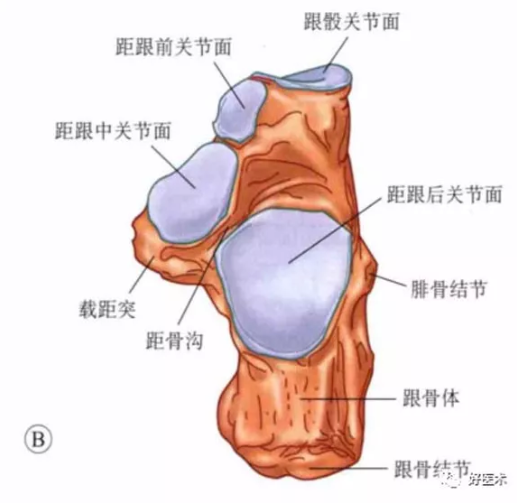
跟骨上面观
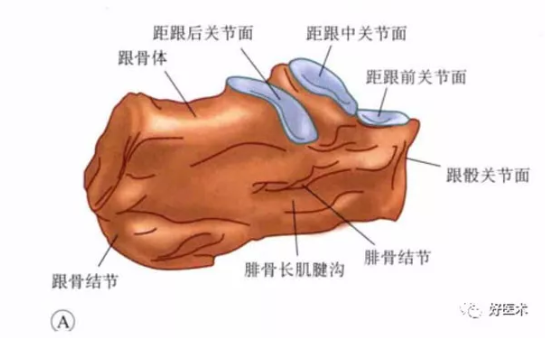
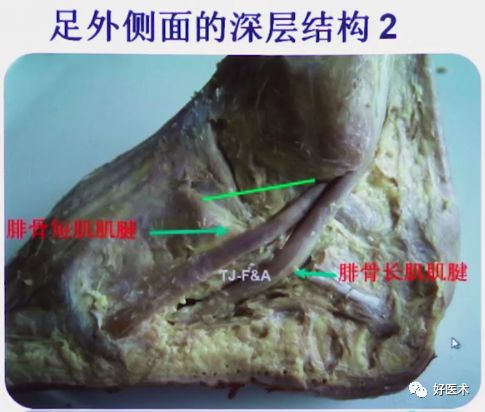
跟骨外侧面观
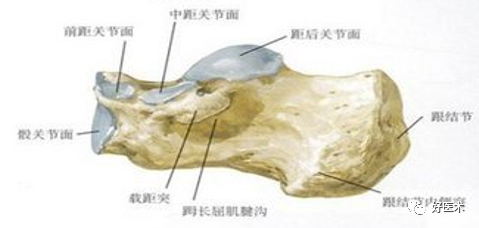
跟骨内侧面观
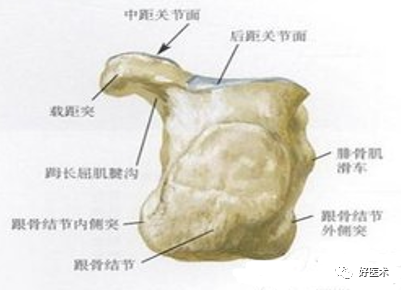
后面观
2.解剖学特点
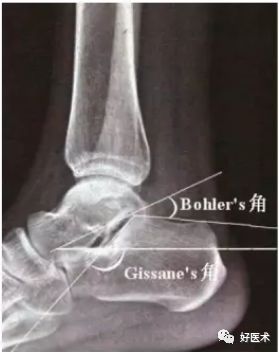
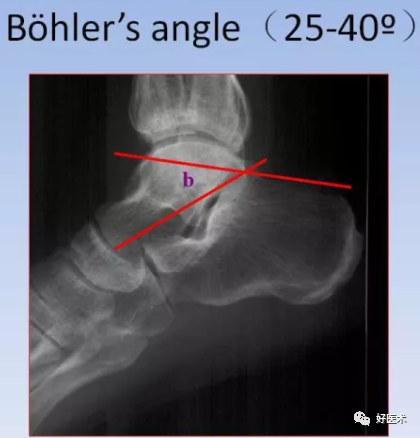
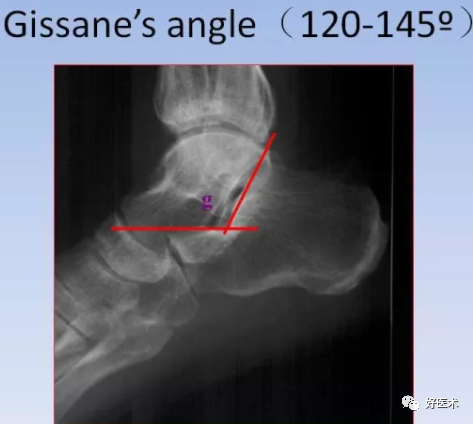
1)侧位片:
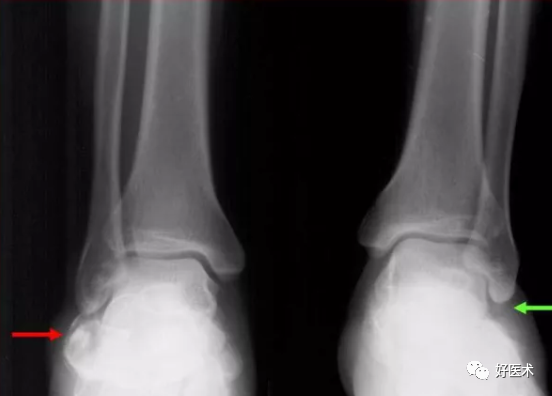
Gissane's角:跟距关节前后关节面之间的夹角,正常范围125°~145°,跟距关节内骨折常造成此角增大或缩小。
跟隆结节角( Bohler's角):跟骨后关节面最高点分别向跟骨结节和前结节最高点连线所形成的夹角,正常范围27°~40°,此角缩小表明承重面及后关节面有压缩、下陷。
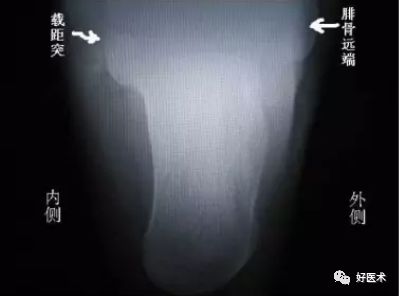
2)轴位片:
通常用来确定骨折类型及严重程度,判定预后情况及指导手术方案。
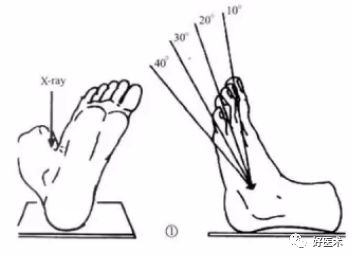
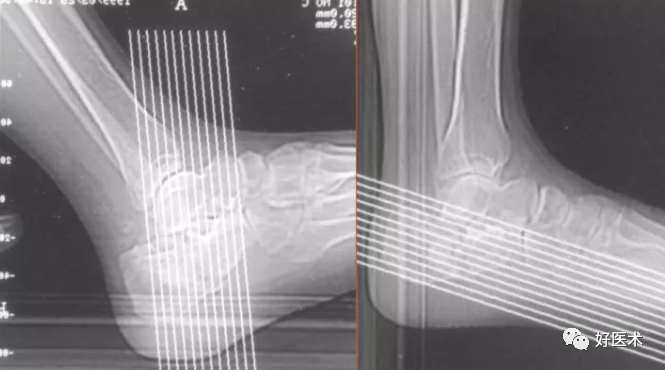
3)Broden's位X片:
下肢伸直,踝微屈曲,足内旋与暗盒约成45°,以下胫腓联合为投照中心,球管向头侧倾斜10°、20°、30°、40°摄片,可显示后距下关节由后向前的不同部分,使劈裂的跟骨后关节面清楚显示。
观察距下关节后关节面,必要时还可以作健侧对比照相,对术后检查复位与内固定情况也很有帮助。
4)CT三维重建:
能够更加直观的观察其三维解剖结构及全面分析跟骨骨折后全骨形态改变。
对距下关节面出现骨移位、分离凹陷性骨折的严重程度及关节内是否有碎骨片存在能做出更准确的判断。
为医师治疗方案的选择提供准确的参考。
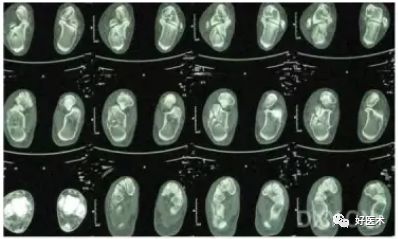
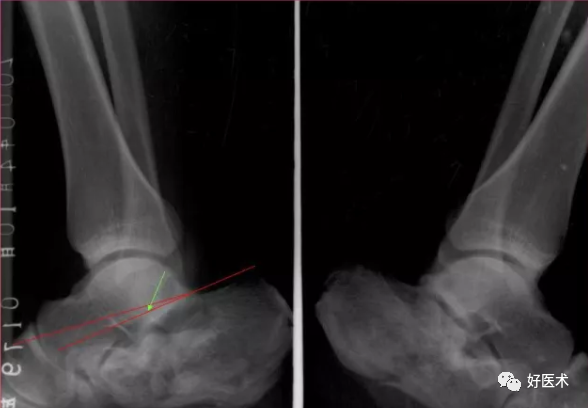
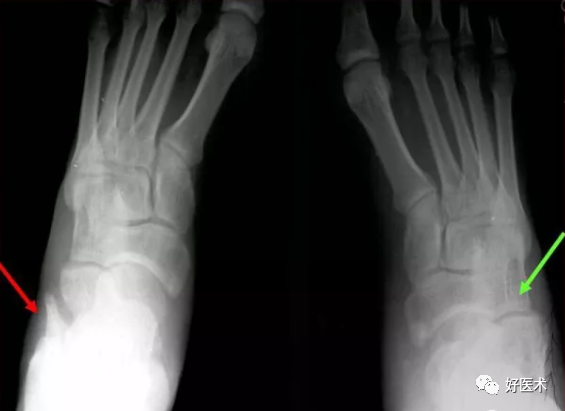
3.跟骨骨折的放射学评价
4.创伤机制
G角处受距骨外侧撞击而骨折;
跟骨外翻、形成外侧壁和主体;
残余力进入内侧柱;
延伸至前柱形成前柱骨折或脱位;
向后作用于关节面形成关节面压缩骨折或舌形骨折。
1)受伤原因:高处坠落伤、摩托车伤、电动车伤。
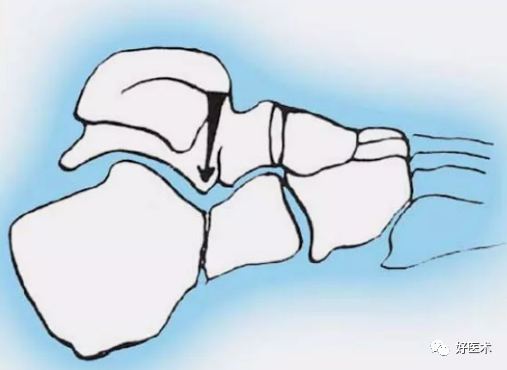
距骨的楔形撞击
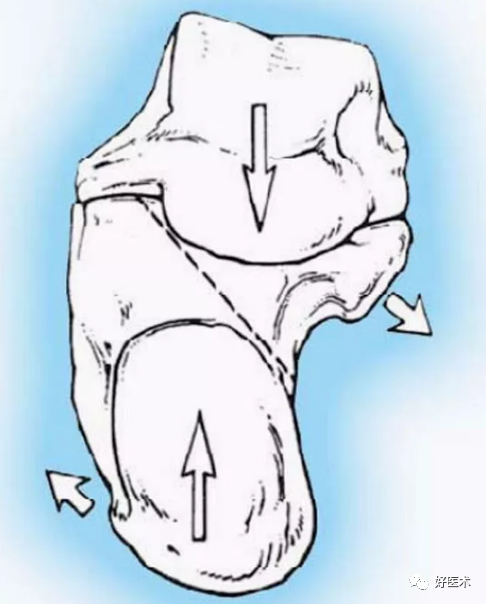
内外侧形成剪切
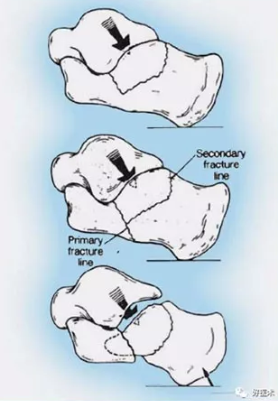
2)骨折线顺序
初级骨折线:
剪切应力时形成自后内至前外的骨折线(上内骨块)
压缩应力时形成自外而内的骨折线(跟骨外侧面的倒Y形骨折线,前外骨块)
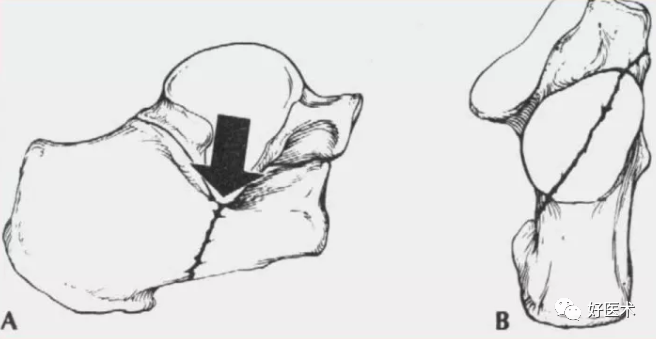
剪切应力时 初级骨折线自前外到后内
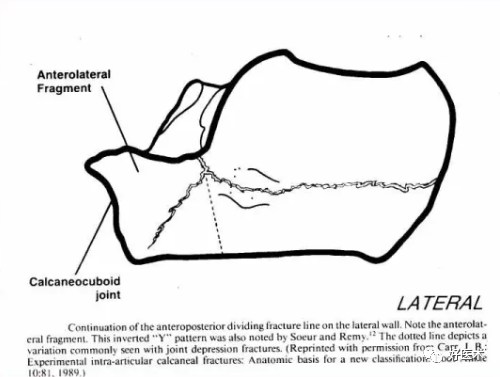
压缩应力时 跟骨外侧壁形成倒Y形骨折线

3)不同方向受力骨折情况:
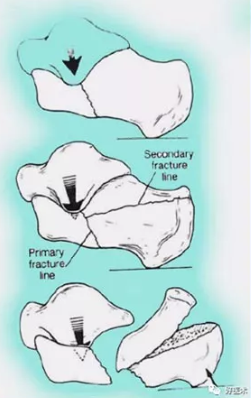
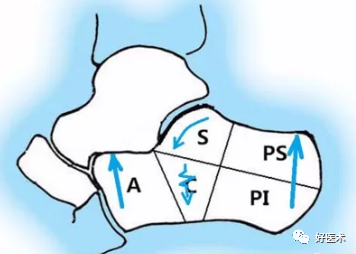
4)骨折块的移位特点
5.跟骨骨折的临床分型
目前,跟骨骨折的临床分类方法超过20种,均有其各自的适应证及优、缺点。其分类主要依据X线及CT表现。
临床应用较广泛的是 Essex- Lopresti及 Sanders分型。其他引用频率较高的分型还有AO/OTA分型和Eastwood分型。
1)Essex- Lopresti分型
Essex- Lopresti于1952年提出,对 PaImer跟骨骨折分型分析完善,第一个被广泛接受的分型。
基于X线片表现,根据骨折是否累及距下关节面分为两型
Ⅰ型:未累及跟骨关节面的关节外骨折;
Ⅱ类:累及距下关节面的关节内骨折
根据Ⅱ型骨折继发性骨折线的走向,又将其分为舌形骨折和关节面塌陷形骨折。根据骨折移位程度又可将这两种类型的关节内骨折分为I~Ⅲ度。
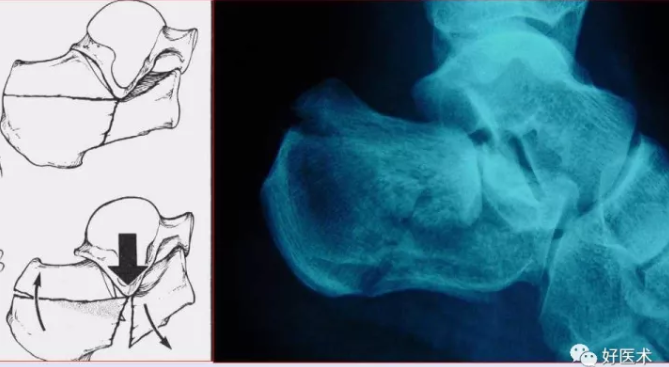
舌形
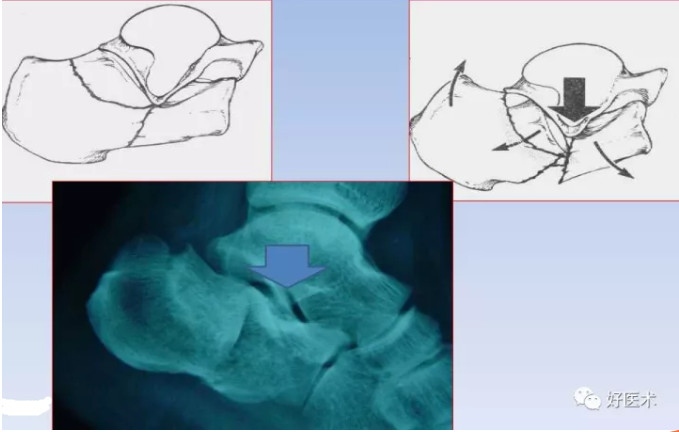
关节塌陷形
Essex- Lopresti分型Ⅰ型:骨折未累及距下关节,包括跟骨结节骨折和累及跟骰关节的骨折。
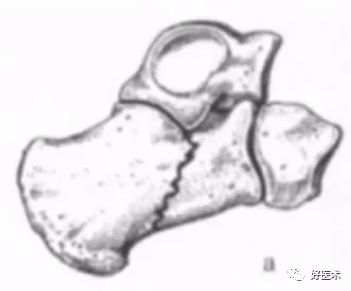
Essex- Lopresti分型Ⅱ型:骨折累及距下关节,其原始骨折线多经过距下关节后半部或内侧部,根据Ⅱ型骨折继发性骨折线的走向,又将其分为舌形骨折和关节面塌陷形骨折,根据骨折移位程度又可将这两种类型的关节内骨折分为I~Ⅲ度。
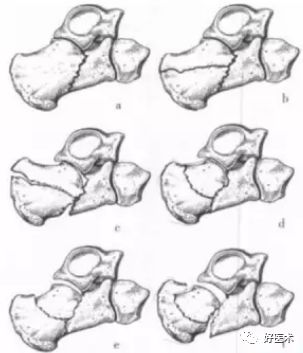
Essex-Lopresti分型 Ⅱ型Ⅰ度舌型骨折:舌型骨折,暴力通过距下关节,产生原始骨折线,继发性骨折线水平向后行至跟腱止点的远侧,舌形骨片包括跟骨体上面和后关节面的外侧部。
Essex-Lopresti分型 Ⅱ型Ⅱ度舌型骨折:继发性骨折线水平向后行至跟腱止点的远侧,舌形骨片包括跟骨体上面和后关节面的外侧部,舌形骨折,继发性骨折线走向跟骨结节后缘,移位不明显。
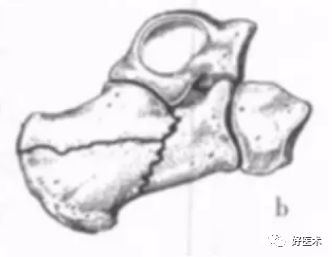
Essex-Lopresti分型 Ⅱ型Ⅲ度舌型骨折:继发性骨折线水平向后行至跟腱止点的远侧,舌形骨片包括跟骨体上面和后关节面的外侧部,舌形骨折,骨片前端陷入跟骨体松质骨内,后端上翘,骨折块分离移位。
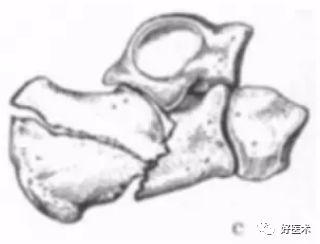
Essex- Lopresti分型 Ⅱ型Ⅰ度关节面塌陷形骨折:继发性骨折线经跟骨体部行至后关节面与跟腱的附着点之间,塌陷形骨折,继发性骨折线经过体部走向关节后面,无明显移位。
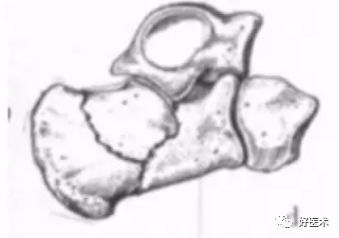
Essex-lopresti分型 Ⅱ型Ⅱ度关节面塌陷形骨折:继发性骨折线经跟骨体部行至后关节面与跟腱的附着点之间,塌陷形骨折,关节面骨片移位,陷入跟骨体松质骨内。
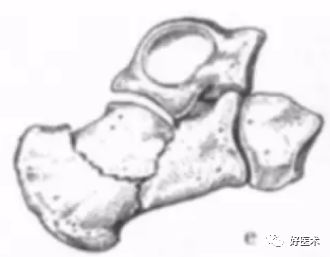
Essex-lopresti分型 Ⅱ型Ⅲ度关节面塌陷形骨折:继发性骨折线经跟骨体部行至后关节面与跟腱的附着点之间,塌陷形骨折,原始骨折线处分离。
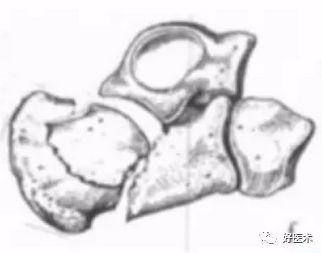
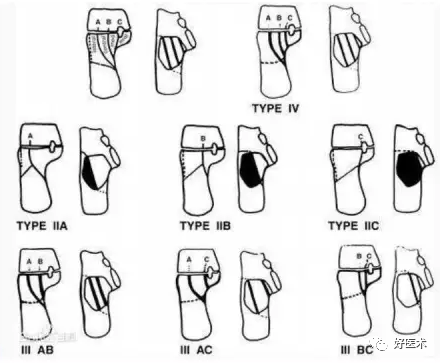
2)Sanders分型
于1990年由 Sanders提出。这种分型主要反映了跟骨后关节面的损伤程度,被证明对治疗方法的选择和判断预后有重要意义。
基于冠状位和轴位CT表现,根据后关节面骨折的情况,将跟骨关节内骨折分为四大类型:
Ⅰ型:关节内骨折移位<2mm
Ⅱ型:骨折明显移位,含一条骨折线两个骨折块
Ⅲ型:骨折明显移位,含两条骨折线三个骨折块
Ⅳ型:骨折明显移位,含三条骨折线四个骨折块及以上
Sanders分型Ⅰ型:无移位的关节内骨折,不考虑后关节面骨折线的数量。
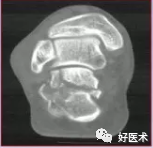
关节内骨折移位<2mm
Sanders分型Ⅱ型:跟骨后关节面为两部分骨折,移位≥2mm,根据原发骨折线的位置又分为ⅡA、ⅡB和ⅡC型。
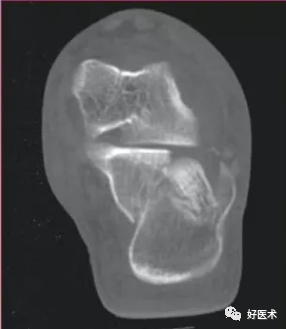
骨折明显移位,含一条骨折线两个骨折块
Sanders分型Ⅲ型:跟骨后关节面有两条骨折线,为三部分移位骨折,又分ⅢAB、ⅢBC及ⅢAC三个亚型。各亚型均有一中央塌陷骨折块。
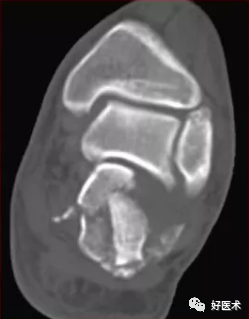
骨折明显移位,含两条骨折线三个骨折块
Sanders分型Ⅳ型:跟骨后关节面为四部分及以上的移位骨折,包括严重的粉碎性骨折。
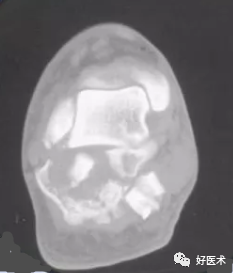
骨折明显移位,含三条骨折线四个骨折块及以上
3)跟骨骨折其他分类方法(据统计有20余种)
A0分类法
Zwipp等根据CT表现制定的骨块一关节分类法
Burdeaux等结合X线片和CT表现的分类法
Brunner等提出的 Munich六型分类法
Crosby等和 Eastwood等的三型分类法
这些分类方法对选择手术方法及手术入路均有一定的指导意义。
4)难以形成实用分型的原因:
骨折类型多样性:受力量、骨质、方向等影响;
跟距关节特殊性:微动关节;距骨可以为固定提供良好的“基石”;
固定方法多样性:克氏针、螺钉、钢板、外固定架、外置钢板等。
6.跟骨骨折ORIF指征
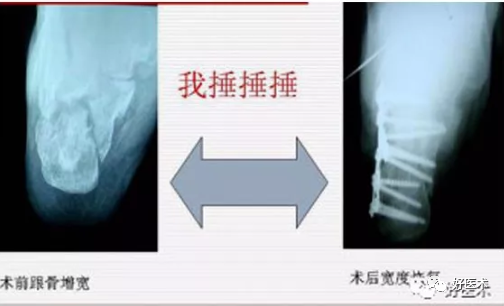
1)跟骨的长度(轴长和水平长):缩短明显;
2)跟骨的宽度:增加1cm;
3)跟骨的高度降低,跟距高、骰骨至底线高、舟骨至底线高和跟骨高,降低≥2cm;
4)跟骨的 Bohler"s角:缩小≥15°、消失或反角;
5)跟骨的 Gassan"s角:缩小≥90°或增大≥130°;
6)跟骨距下关节的不平整:骨折块移位≥2mm( Crosby LA,1996);
7)跟骰关节的不平整:骨折块移位或间隙≥2mm;
8)伴有跟骨周围的脱位:跟骨骨折伴有跟骰关节、距下关节或后关节面的脱位或半脱位;
9)跟骨外膨明显影响外踝下腓骨长短肌腱的活动通道;
10)跟骨轴线有明显的内外翻:大部分发生的是内翻,成角≥15;
11)跟骨粗隆有明显的外翻;
12)其它有关角度:距骨倾斜角,明显缩小和消失。跟距角、第一舟距角、跟骨倾斜角等有明显的变化或异常。
7.早期距下关节融合术
有些病人有明显的关节面粉碎性骨折(Ⅳ骨折),要想获得解剖复位非常困难,甚至不可能。
距下关节融合的指征:
距下关节面严重破坏的 Sander'sⅣ型骨折。
难以通过手术恢复距下关节面的平整。
术中发现距下关节面软骨严重的损伤。
骨折时间≥1月。
8.手术目的
重建距下关节面,尤其是后关节面
恢复跟骨高度
恢复跟骨宽度
必要时重建跟骰关节
必要时融合跟距关节
手术切口及入路
切口选择的基本原则:
能够1个切口不两个切口
能够选择小切口不大切口
按照血管供区选择切口
不在有感染可能的部位选切口
尽量不在有重要组织的部位上选切口
血性张力性水泡的部位尽量避开
吸烟或血循环不好的病人尽量选小切口(跟骨骨折手术对吸烟是非常敏感的,至少禁烟一周后再进行手术。)
手术入路:
外侧入路
内侧入路
跗骨窦入路
内、外侧联合入路
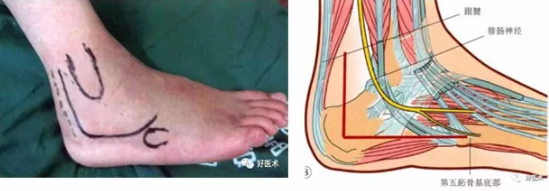
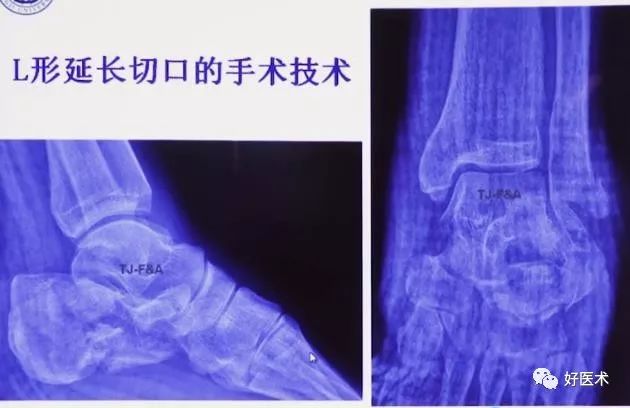
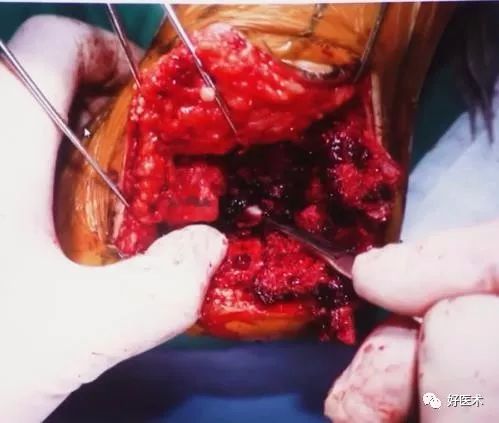
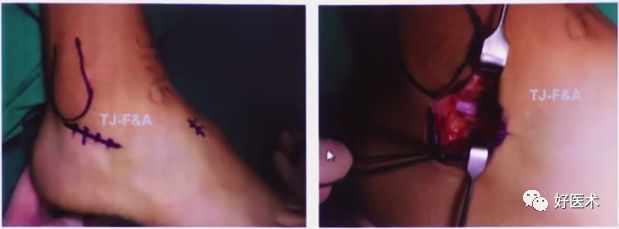
1.外侧入路(传统L型切口复位技巧)
丝线与克氏针协助显露
采用“一牵、二撬、三穿、四捶”的手术操作
操作过程:
切开时一刀见骨,将骨膜连同软组织以及腓骨长短肌腱一起向上掀起。
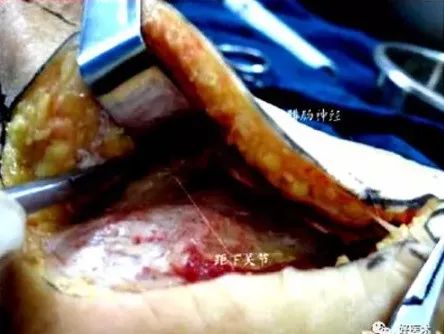
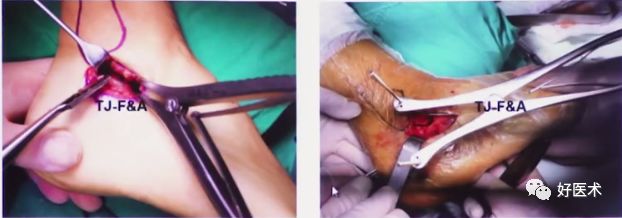
剥离骨膜后用3枚克氏针牵开皮肤,距骨前、后及骰骨各1根,充分暴露。
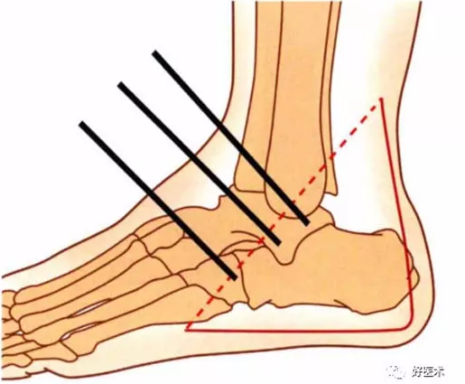
一旦后关节面位置恢复,可用2mm克氏针将较大骨块钉在距骨上,维持复位。
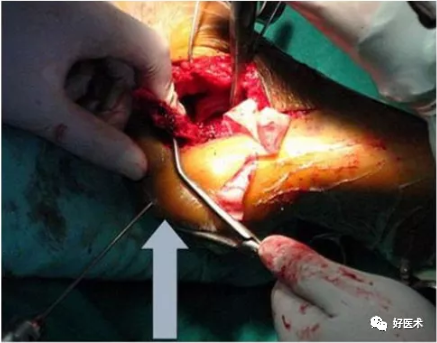
再按照上述的1.2.3(一牵二撬三穿)操作,即可完成跟骨高度、长度及后关节面的恢复。
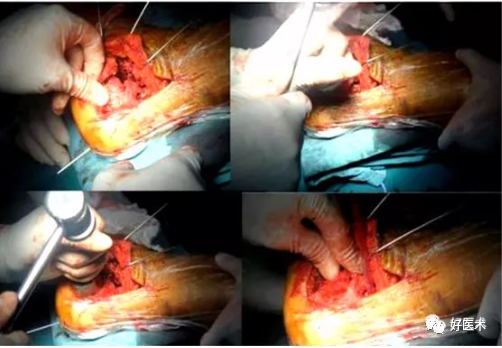
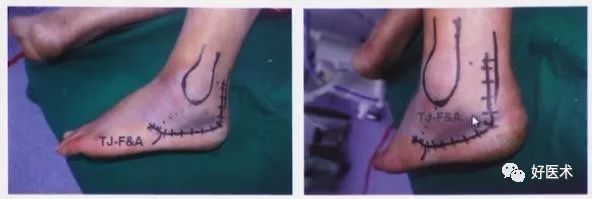
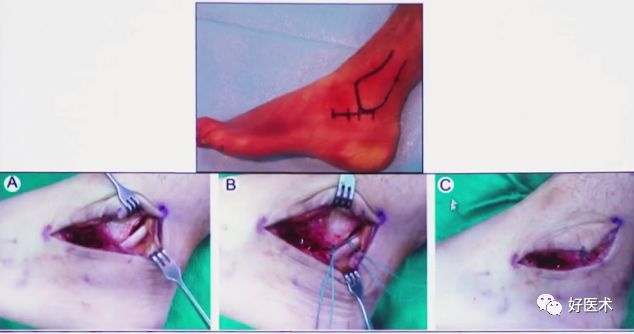
2.改良延长外侧入路
1992年 Eastwood报道自1988年为降低手术并发症进行了解剖学的研究并改良了延长外侧切口。
腓骨尖近侧7cm开始,位跟腱的前方,向下略向前,90°转角向前。(这里到底是直角还是弧形,这是有争论的,没有足够的证据证明一定是尖角好还是弧形好。)
1)手术技巧:
有淤血,这些病人特别容易出现术后皮肤坏死,所以一定要警惕。
骨膜表面解剖,保护好腓骨长短肌腱鞘

切断跟腓韧带
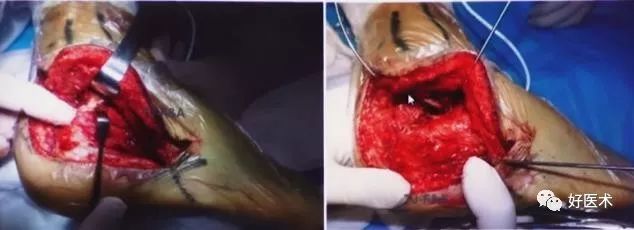
把骨膜保留,如果发生切口问题,如果有骨膜表面在的话,一般愈合是没有问题的。
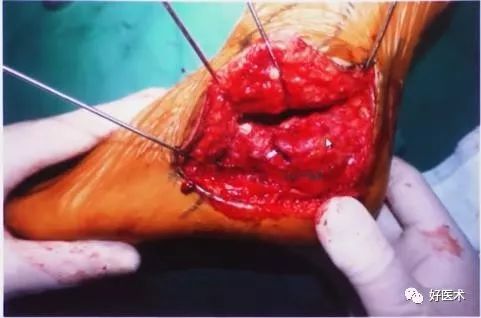
显露关节囊后面,切断尽量挨着后面(蓝色箭头处)切断,不要挨着跟腱(黄色箭头处)切开,这样会使留下来的骨膜有比较好的血液供应。
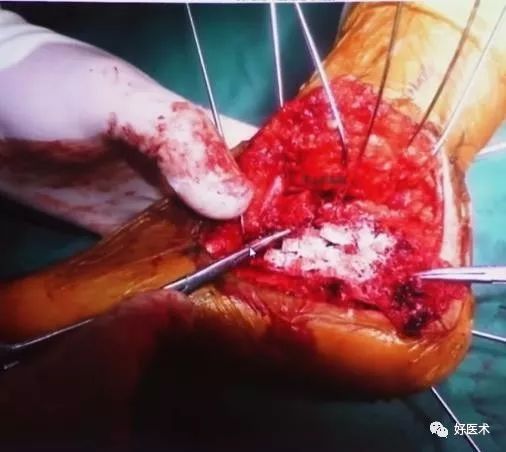
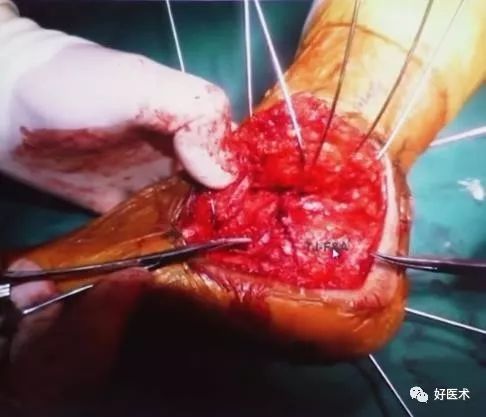
这里使用锁定钢板,会使钢板的血液循环保留更好。
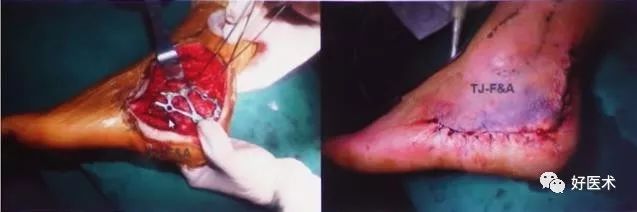
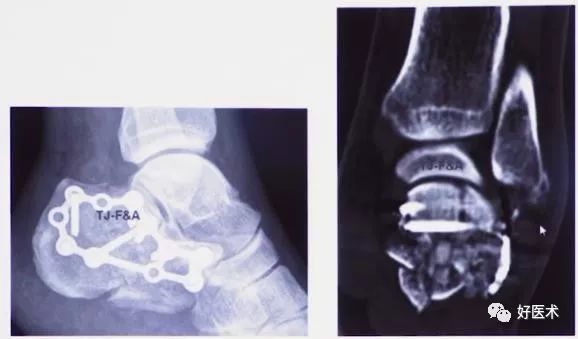
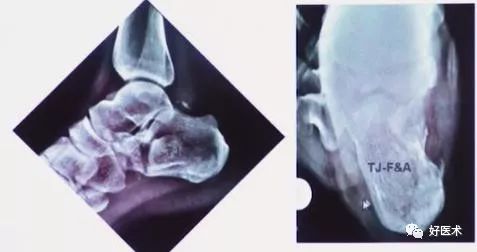
术后X片
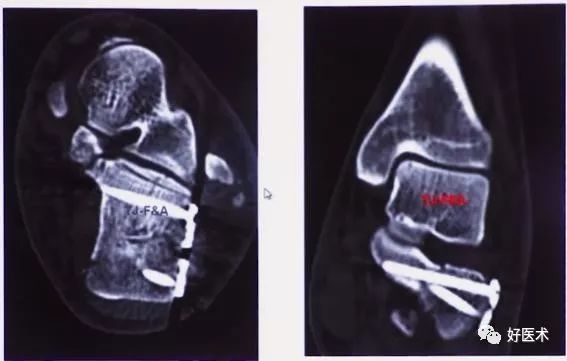
术后CT
2)最佳适应症:
Sander'SIII, IV型骨折
严重粉碎的跟骨体部骨折
伴有跟骰关节严重损伤的骨折
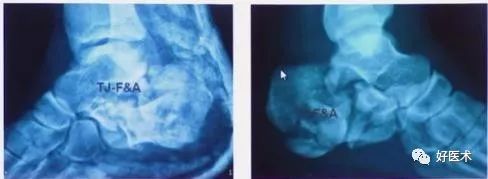
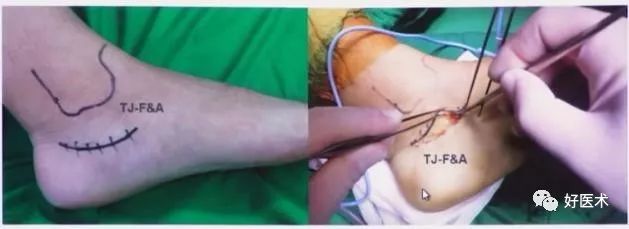
3.内侧切口
1947年 Whittaker采用了内侧手术入路来做ORIF。
1958 Mcreynolds介绍了跟骨内侧入路。
1983. Mcreynolds报道应用内侧入路做ORIF,82%取得良好的效果。
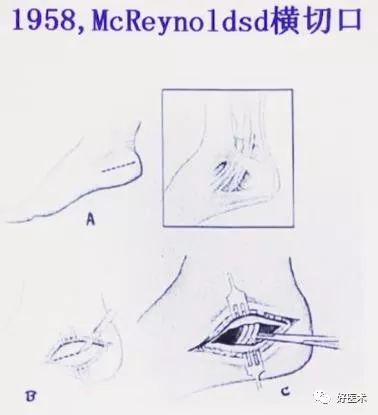

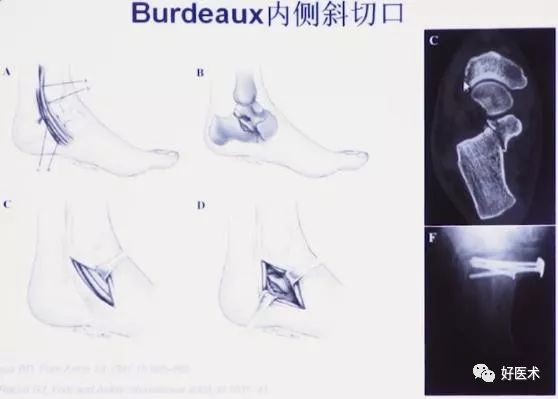
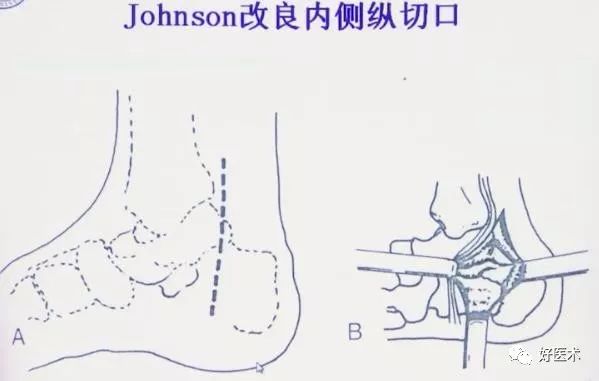
1)手术技术
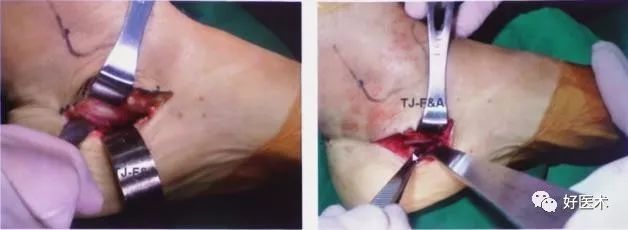
2)最佳适应症:
移位或不稳定的载距突骨折
严重复杂跟骨骨折,配合外侧切口复位
跟骨外侧软组织条件差
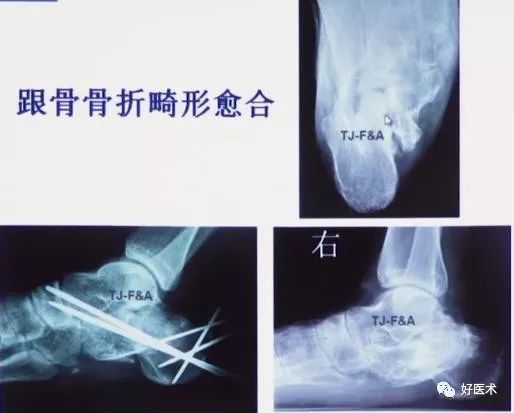
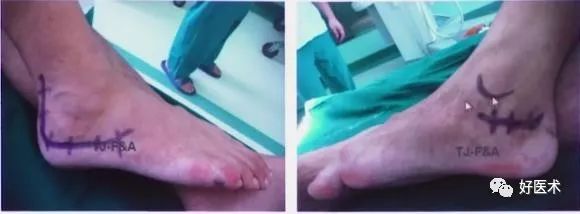
4.内外侧联合入路
1983年 Stephenson JR.报道了应用内外侧联合入路治疗跟骨关节内移位骨折的初步经验。
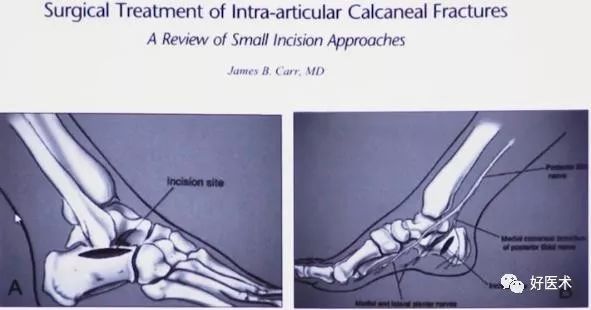
选择内外侧联合切口
外侧切口显露
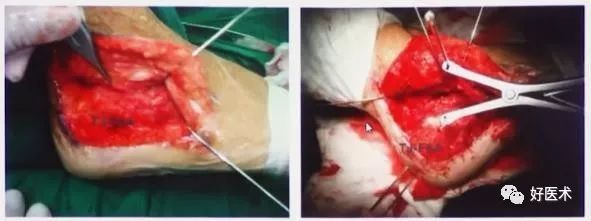
内侧切口显露
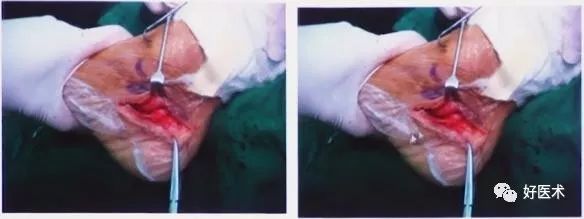
外侧切口固定
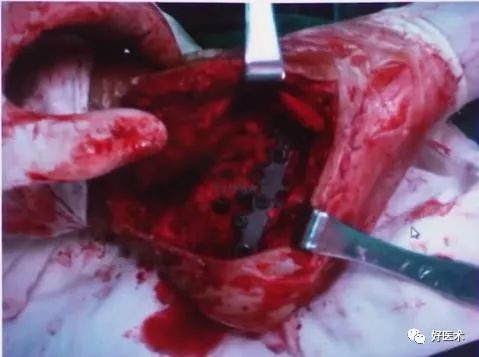
术中透视
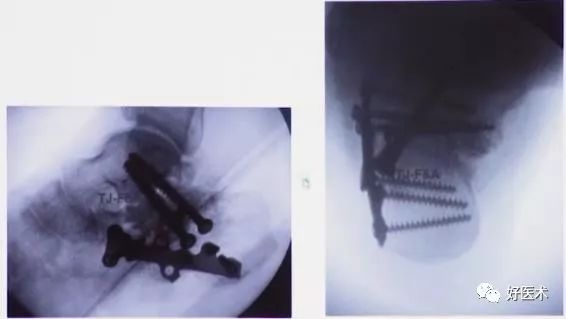
最佳适应症:
严重跟骨骨折伴有移位载距突骨折
严重跟骨骨折伴跟骨内侧柱损伤
严重跟骨骨折畸形愈合,跟骨结节骨折块外移
5.跗骨窦切口
1)跗骨窦切口的背景
Schamberg EL, Davenport K.Cook County hospital, Chicago1988年首先报道了该切口;
1983.1-1983.10,对35例41侧跟骨骨折做了该切口;
所有的病例不同程度距下关节活动受限,复位及效果都很好。
伸肌腱和腓骨长短肌腱之间做一个小切口,显露距下关节。
损伤轻的2~3公分切口,损伤重的5公分切口,甚至做改良的跗骨窦切口,一般标准的3~5公分长度。
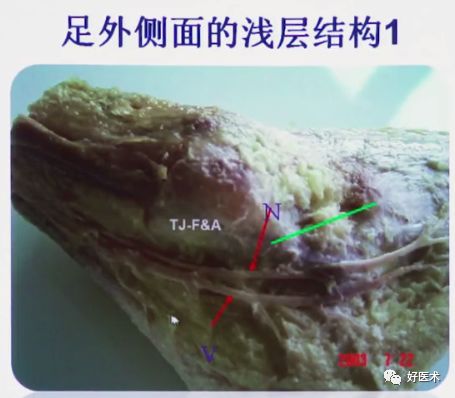
跗骨窦切口可以明显的避开腓骨长短肌腱
跗骨窦切口的手术技巧
2)跟腓韧带的处理
拉开
向下部分切开剥离
切断
切断缝合
撑开技术
3)跗骨窦切口的技术拓展
跗骨窦延长切口1
跗骨窦延长切口2
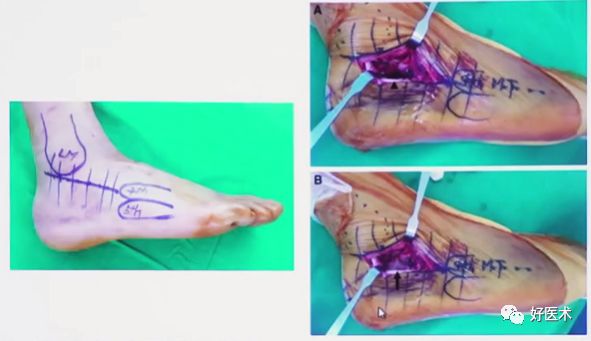
4)跗骨窦切口的主要适应症
Sanders2 or 3ab型,bc、ac?
舌形骨折块,关节压缩骨折块?
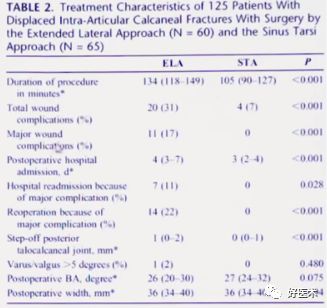
5)STA比较ELA
优点:
缩短手术时间
伤后至手术时间缩短4天
缩短住院时间为3-4天
减少伤口并发症
复位质量没有差别
缺点:
显露有限
复位也许受影响
不适合于 Sanderlllbc、IV
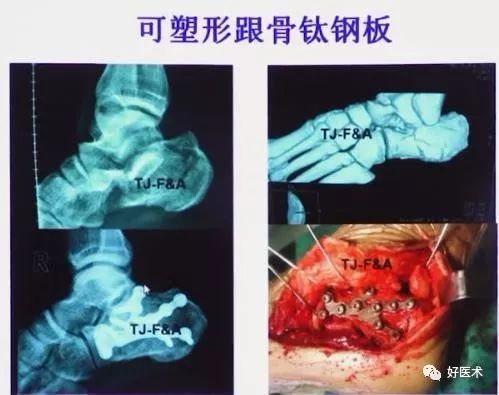
跟骨骨折各种内固定的选择
1.钢板种类


各种锁定钢板
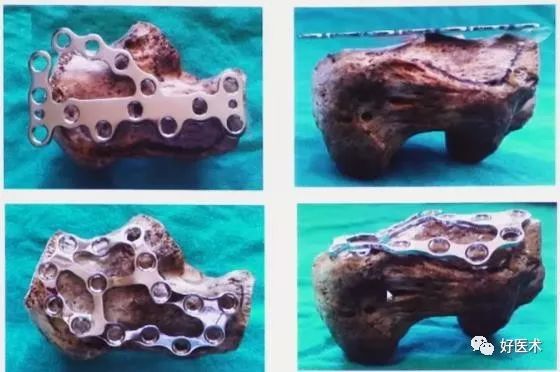
AO钢板及解剖钢板
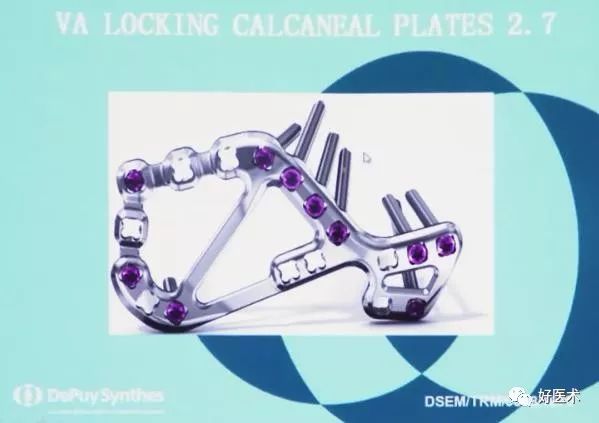
2.各种内固定适应症
1)跟骨骨折锁定VS非锁定
ILLERT等研究发现锁定与非锁定钢板在固定跟骨骨质疏松患者的强度无统计学差异。
对严重骨质疏松患者,应用非锁定钢板和普通松质骨或皮质骨螺钉,该类螺钉直径较大,可以获得更强的把持力。

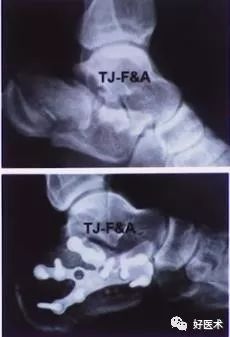
2)螺钉适应症
简单跟骨骨折,例如SanderⅡ骨折
配合撬拨复位及跗骨窦切口的复位固定
配合关节镜辅助手术
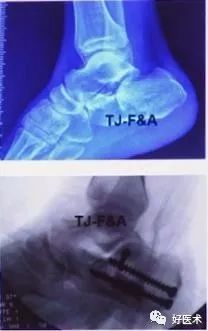
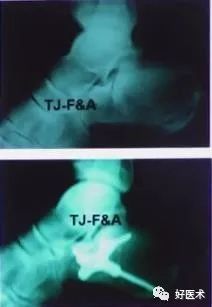
3)小钢板适应症
配合撬拨复位及跗骨窦切口的复位固定
Sander II、lllab型骨折
内侧切口的固定
4)普通跟骨钢板适应症
配合延长L形切口的复位固定
Sander II、lllab、bc型骨折
配合小切口复位固定
5)跟骨锁定钢板适应证:
跟骨严重粉碎骨折
骨质疏松性骨折
Sanderlll型及IV型跟骨骨折
小锁定钢板配合跗骨窦切口的复位固定
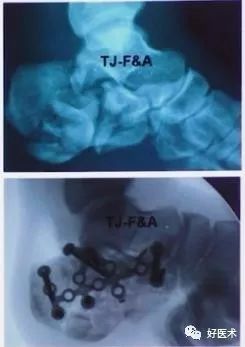
6)跟骨髓内钉临床应用
2012年 Mario Goldzak等报道应用跟骨髓内钉治疗10例跟骨骨折,术后 AOFAS评分84分, Bohler角为22°
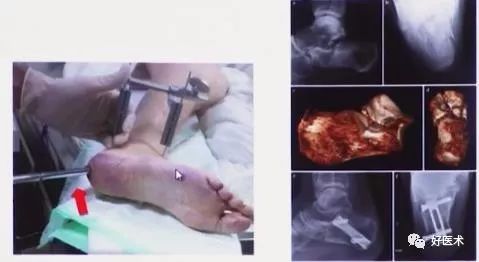
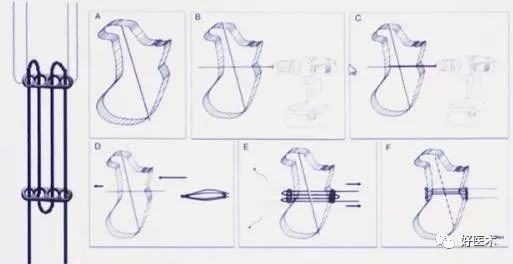
7)跟骨骨折Endo- button固定
Cumhur等报道应用 Endobutton治疗3例跟骨骨折(2例 Sanders IIB,1例 SanderslllBC),术后随访1年, AOFAS评分均在80以上
来源:本文为好医术作者综合整理,仅用于学习交流,转载请标注来源!