在过去几年里,PD-(L)1抑制剂在肿瘤治疗领域大放异彩,彻底改变了包括肺癌、肝癌、黑色素瘤在内的十余种肿瘤的治疗现状,成为免疫治疗的第一张王牌。
PD-(L)1抑制剂的作用机制是通过恢复机体正常的抗肿瘤免疫反应,最终达到控制与清除肿瘤的目的,所以,一旦起效后,将给患者带来长久稳定的治疗效果,甚至达到“临床治愈”的标准。
但需要提醒你的是,PD-(L)1抑制剂的使用是有很多讲究的,如果将它们和某些药物同时服用,很可能让免疫疗效大打折扣,或者产生意想不到的副作用,缩短患者的生存期。

免疫抑制剂
那么它对PD-(L)1抑制剂疗效的影响到底有多大呢?
2018ASCO会议上公布的一项研究结果表明,小剂量激素可改善患者免疫治疗不良反应且不影响疗效,但大剂量激素可能干扰疗效。
该研究分析了2011年至2017年间640名接受了免疫治疗的肺癌患者的资料,并根据基线时使用类固醇的剂量将他们进行了分组:≥10mgqd强的松(或等效剂量)vs <10mg /无类固醇。
结果显示,与使用强的松<10mg的患者相比,90名使用强的松≥10mg的患者的中位总生存时间较其余缩短了近6个月。
另外, 2020 年 AACR 公布的一项研究显示,使用 TNF-α 抑制剂英夫利昔单抗来处理免疫治疗相关不良反应,会令部分接受免疫治疗的恶性黑色素瘤患者中位生存期(mOS)从 27 个月缩短至 17 个月,足足缩短了10个月。
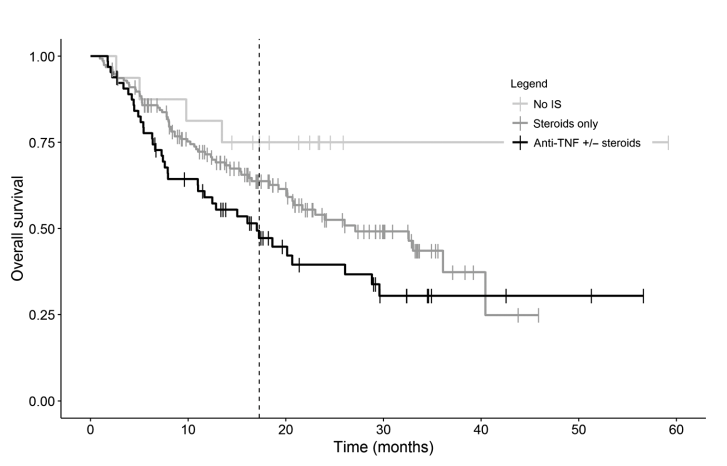
接受PD-(L)1抑制剂和免疫抑制剂治疗的患者总生存期

广谱抗生素

研究人员把30天作为一个分界线,在免疫治疗前30天使用过抗生素的患者分为pATB组,其他的为非pATB组。在非pATB组中,在免疫治疗期间进行过抗生素治疗的单独分为一个亚组(cATB)。结果发现,两组的总生存期相差了13倍左右。

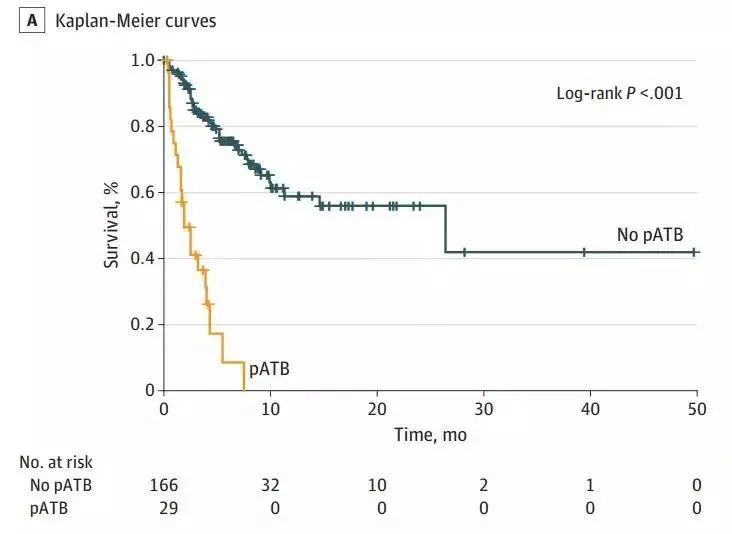

那么问题来了,为什么用过抗生素的患者,使用PD-1/PD-L1抗体的效果就差呢?
研究人员分析,在使用广谱抗生素后,人体内的肠道微生物就被不分青红皂白杀死了,相当于部分的破坏了患者的免疫系统,而PD-1/PD-L1抗体要发挥最大的疗效,需要肿瘤患者有一个健全的免疫系统。
为了验证这一结论,“疯狂”的科学家们还做了很有意思的“粪便移植”实验:
首先,给一堆健康老鼠吃抗生素,连吃3天,破坏它们的肠道菌群;然后,给它们吃肿瘤患者的粪便,A组吃PD-1无效患者的粪便,B组吃PD-1有效患者的粪便,目的是把人的肠道微生物“移植”到小鼠体内,研究它们的作用;接下来,给这些“移植”的老鼠注射肿瘤细胞,人为的让老鼠“得肿瘤”;最后,再给老鼠注射PD-1抗体,去治疗它们的肿瘤。
结果发现:吃过PD-1有效患者粪便的小鼠,经过PD-1抗体治疗之后,肿瘤得到了部分控制;而那些吃过PD-1无效患者粪便的小鼠,对PD-1抗体治疗完全没有效果。
这一试验验证了肠道菌群确实可以在一定程度上影响PD-1/PD-L1抗体治疗的效果。
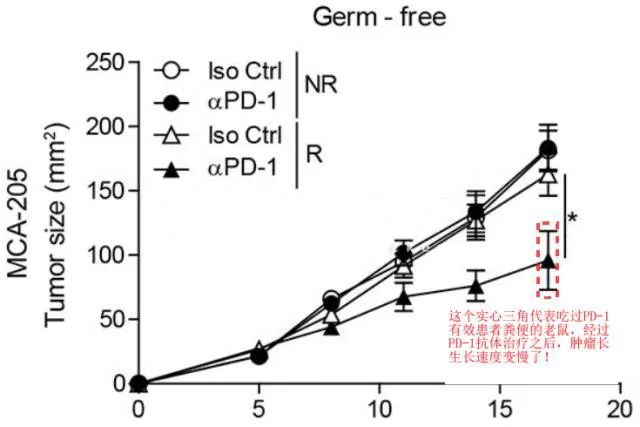
不过,这也并不是说肿瘤患者在使用PD-1期间出现了感染也不能使用抗生素。要知道,肿瘤患者一旦出现感染,又没有得到及时的治疗,可能会引发感染性休克、心力衰竭、急性肾衰竭、呼吸窘迫综合征、弥散性血管内凝血等并发症,甚至是死亡。
所以,对于要不要使用抗生素这个问题,最靠谱的方法就是请医生根据你的风险/获益比来决定。

抑酸药
有研究发现,抑酸药也会影响PD(L)1的疗效。
在一项涉及到757名患者的临床试验中,有234名患者在接受阿替利珠单抗治疗期间的同时使用了质子泵抑制剂,结果显示,没有使用过质子泵抑制剂的患者和这234名患者的中位总生存时间分别为14.5个月和9.6个月,相较而言缩短了近5个月,且生存风险增加 26%。
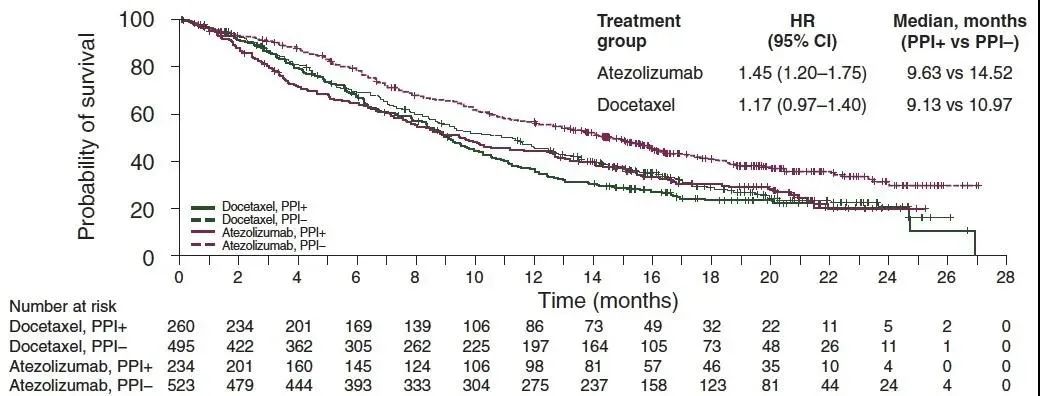
研究者认为,抑酸药可引起肠道菌群失调、细菌丰富度降低和 T 细胞耐受性增强,从而降低了免疫治疗疗效。




 加星标每天看好文
加星标每天看好文










