心包穿刺术(pericardiocentesis)是经皮肤将穿刺针穿入心包腔,用于抽取心包腔内积液、积血,或心包腔内给药,从而诊断和治疗心包疾病的临床操作技术。
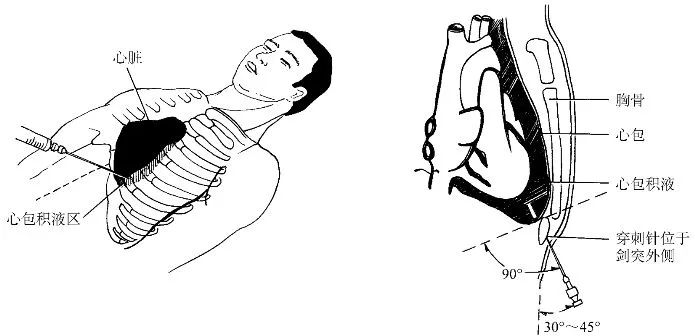 心包穿刺示意图
心包穿刺示意图
1
心包穿刺术的适应症:
诊断性穿刺:
用于确定心包积液的性质及病原,从而明确病因诊断与病理诊断。
治疗性穿刺:
减压性穿刺:急性心脏填塞时,穿刺抽液以缓解临床症状;
化脓性心包炎:可穿刺抽取积脓,并可心包腔内用药辅助治疗;
恶性心包积液:心包腔内化疗药物注射。
2
心包穿刺术的禁忌症:
①出血性疾病、严重血小板减少症及正在接受抗凝治疗者为相对禁忌证;
②拟穿刺部位有感染者或合并菌血症或败血症者;
③不能很好配合手术操作的患者。
3
术前需行心脏超声检查:
注意:操作医生穿刺前应亲自观察液性暗区的分布。检查和穿刺时患者体位应尽可能完全一致(体位的变化可导致液体宽度与深度发生改变而影响穿刺置管引流的安全性)。
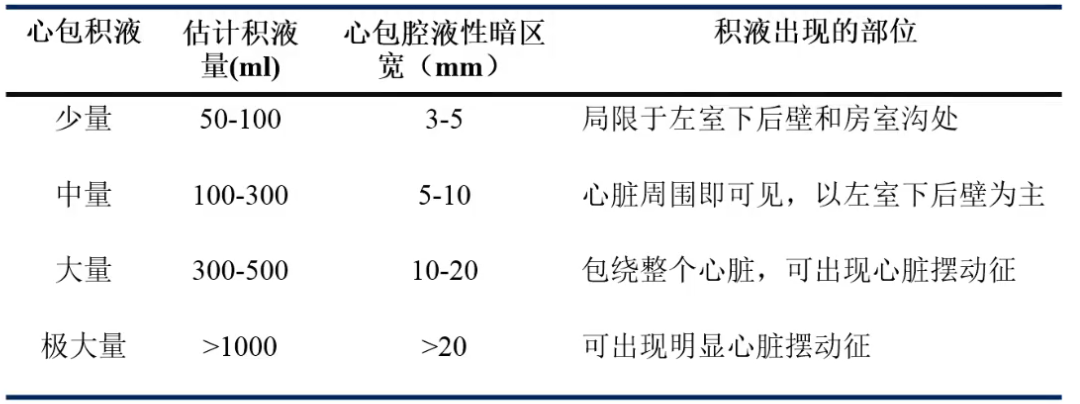
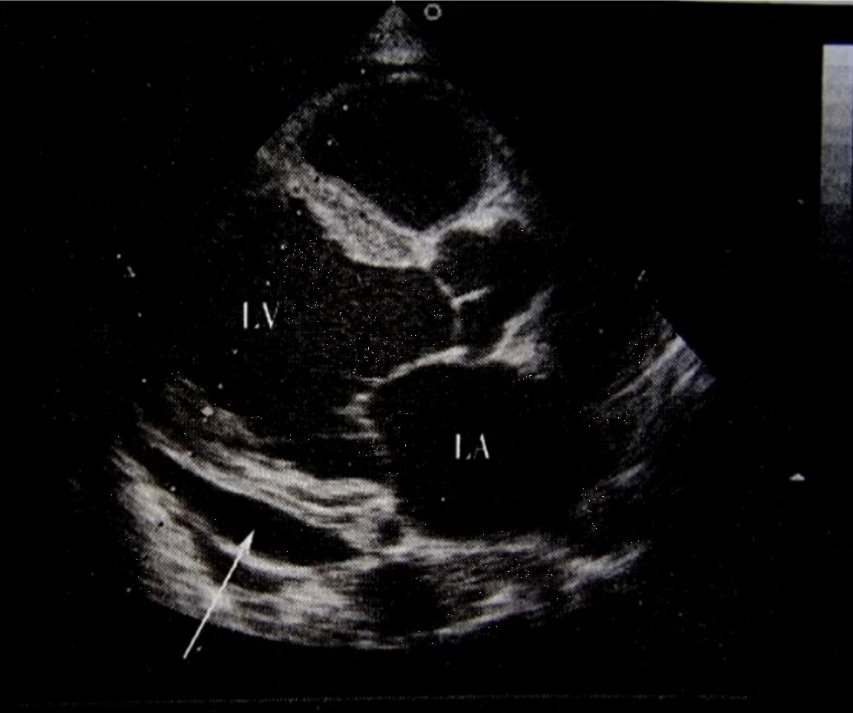
少量心包积液
胸骨旁长轴切面:左室后壁后方心包腔内液性暗区。
2. 中量心包积液
胸骨旁长轴切面:左室后壁后方、右室前壁心包腔内液性暗区。
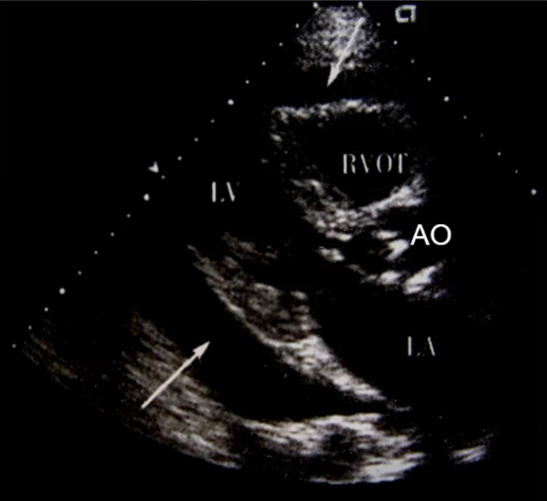
3. 大量心包积液
胸骨旁长轴切面:左室后壁后方心包腔内大量液性暗区。
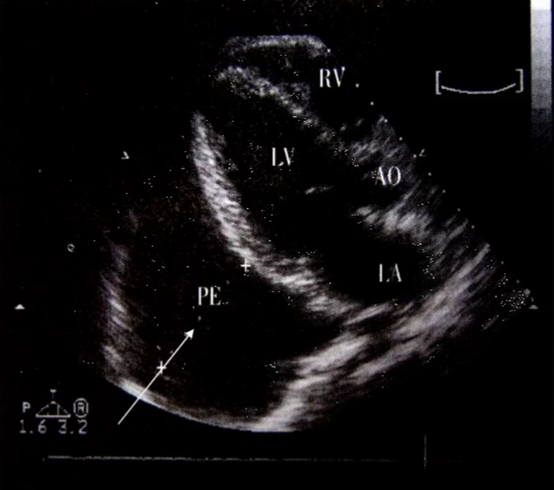
4. 极大量心包积液
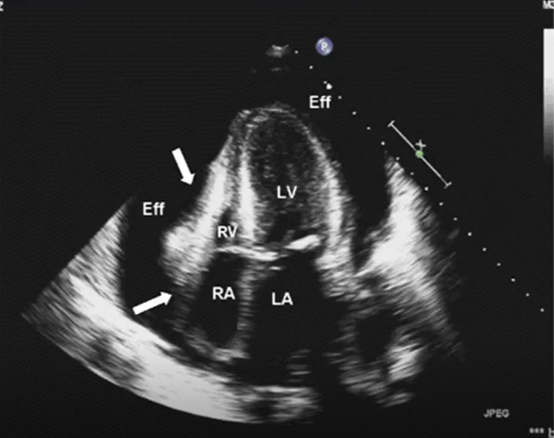
心尖四腔心切面:心包腔内大量液性暗区包绕整个心脏,右心房、右心室舒张期受压塌陷,提示心包填塞。
舒张末期的液性暗区深度
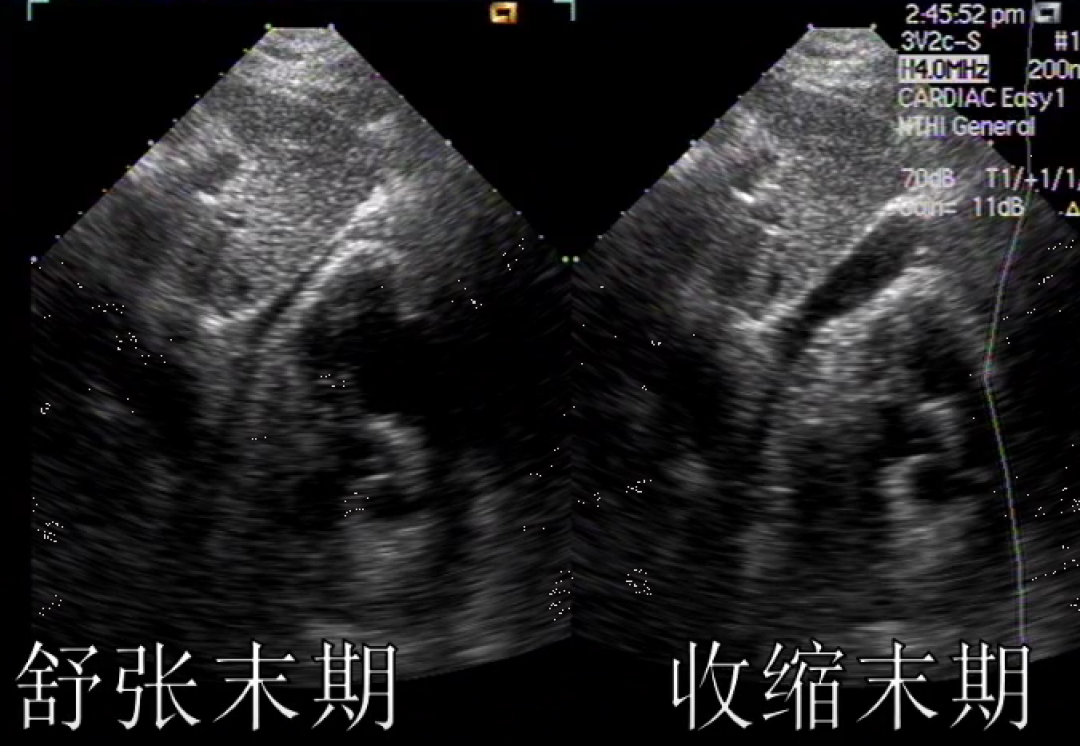
收缩末期见显著心包积液,但舒张末期未见——不宜穿刺
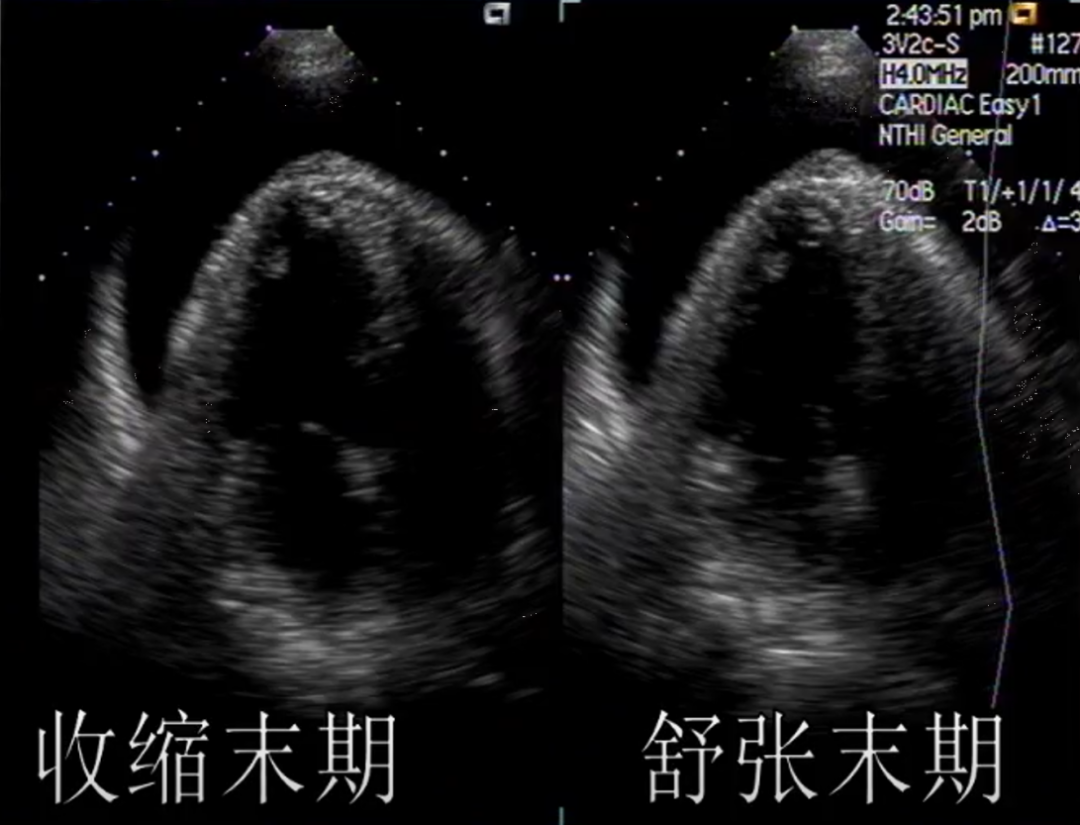
收缩末期和舒张末期均见大量液性暗区——宜行心包穿刺术
4
术前注意事项:
积液若位于心室下后壁或为局限性,或舒张末期液性暗区<10mm,不宜进行心包穿刺。一般可采用心包开窗。
舒张末期液性暗区在5~10mm时风险明显增大,但患者如心包填塞症较重时,谨慎穿刺置管引流,最好直接在超声介导或导管室X线介导下进行。
心包积液同时存在大量胸腔积液者,应先行心包引流,再行胸腔引流术前应向患者做好解释工作,签署知情同意书。嘱其在穿刺过程中切勿咳嗽或深呼吸,以免穿刺针损伤心脏、大血管致心包积血或并发心律失常甚至心跳骤停。术前半小时可肌注地西泮10g并口服可待因0.03g。
5
常规穿刺点选择:
心前区穿刺点:于左侧第5或第6肋间心浊音界内侧1-2cm处,穿刺针向内上后方(脊柱方向)缓慢刺入,进针深度为3~5cm。
剑突下穿刺点:于剑突与左侧肋弓夹角处,穿刺针与腹壁皮肤成30°~40°角,向上、向后并稍向左侧进入心包腔后下部,进针深度为4~8cm。
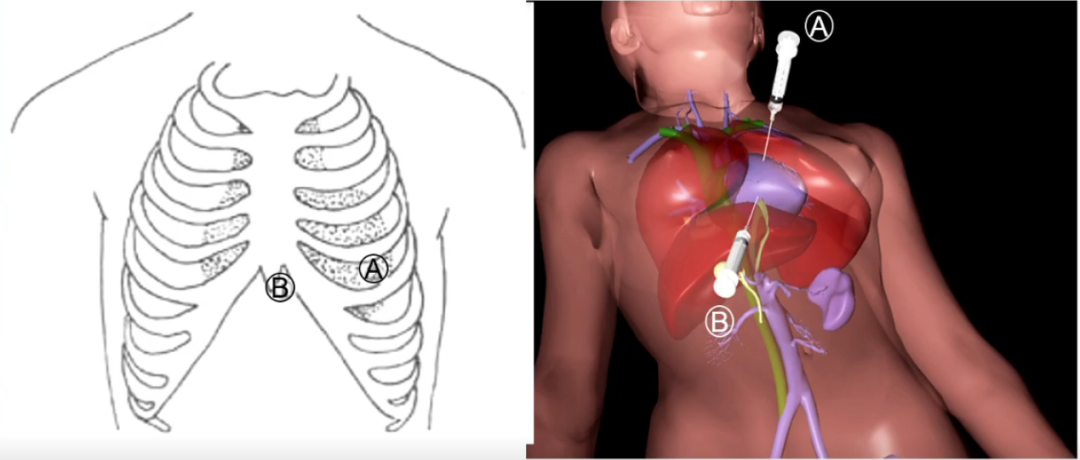
A:心前区穿刺点;B:剑突下穿刺点
心尖部穿刺:
优点是:深度浅,操作简单。在一般成年患者,此处皮肤至心包腔的距离不超过常规肌肉注射针头的长度,穿刺的成功率高。
缺点是:可能损伤肺叶,易导致气胸。
剑突下穿刺:
优点是:不经过胸膜腔,不易导致气胸。积液相对较少时穿刺置管引流也容易成功。
缺点是:肥胖患者穿刺路径长,对于肝瘀血明显肿大时,易损伤肝脏。
6
引流管的选择:
目前较常使用的中心静脉导管,包括不带侧孔和带多个侧孔中心静脉导管。其优点为导管柔软并有很强的形状回忆能力和较好生物相容性,对心包、心肌的损伤小,导管径较小,置管后引起渗液概率低,但容易发生导管堵塞。
带侧孔的猪尾导管和右心导管这两种导管的优点是外径较粗,引流充分,堵塞导管概率低,但管壁较硬,外径较粗,引流过程中随积液量减少,导管触及心包脏层时易诱发心律失常或胸痛,且导管较长(110cm),体外固定困难。
7
介导心包穿刺方法的选择:
X线介导下穿刺置管:国外大部分心包穿刺术是由心脏专科医生在心导管室、在X线透视指引和血流动力学与心电监测下,采用剑突下穿刺点进行的。
超声定位穿刺置管:在超声室采用二维B超直接介导下穿刺置管,可连续监测心内外结构的实时运动状态,使穿刺置管引流更准确和安全。使用便携式二维B超床边超声定位及引导下行心包积液穿刺,简便、迅速、安全、可靠,避免术前后反复移动患者带来的不便及风险。
CT介导下穿刺置管:对心包积液主要集中于心室下后壁或局限性的患者,不宜在超声引导下进行心包穿刺时,有报道认为这部分患者,可在CT引导下进行穿刺引流。
8
术中注意事项:
严格遵守无菌操作,穿刺部位充分消毒,避免感染。
自皮肤至心包壁层以2%利多卡因作逐层局部麻醉。麻醉要充分,以免因疼痛致神经反射性休克。
必须在心电监护下进行,密切观察患者心率、心律、血压等生命体征变化。
掌握好穿刺方向及进针深度。进针速度要慢,待针尖抵抗感突然消失时,示针已穿过心包壁层,如回抽未见液体,针头亦无心脏搏动感时尚可缓缓边进边抽。若针头有心脏搏动感应立即将针头稍后退,换另一方向抽取,避免损伤心脏及血管。
9
导管置入深度:
在B超或X线介导下,将导管尽量放于心脏最低易于充分引流的位置,进入心包的深度一股为10-20cm。
导管置入<5cm,容易脱位,导管支撑力增大,可塑性和柔软程度降低:尖端易直对心外膜,损伤心肌,引起胸痛及心律失常。>25cm则导管引流方向不易确切,串向上端不利于引流,导管与心包心肌接触面增大,易引起心律失常。
10
引流方法、引流量及速度:
间断引流:心包置管后,首次放液,以后每天间断引流放液。首次较快抽液100ml,紧接引流缓慢放液200~300ml,以后每天间断引流400~600ml。
持续引流:置管后缓慢持续不间断引流放液,直至无液滴出(小量、低速度开始,防治肺水肿)。
11
引流导管留置时间:
留置时间应根据心包积液病因及引流后心包内的积液量而定
留置时间超过1周局部感染机会明显增加。
每天引流量<50ml,恶性心包积液<30ml,二维B超液性暗区<2mm,应拔引流导管。
12
并发症及防治:
①心室扩张和急性肺水肿:最严重的并发症,引流量过大和速度过快而造成新的严重的血流动力学异常,回心血量迅速大量增加,致使右心室或左心室负荷过重,引发急性心功能不全甚心脏骤停。
防治:控制心包积液的引流量和速度是避免发生血流动力学并发症的关键,对血液动力学异常的患者,应当及时进行二维B超检查,了解右室有否急性扩张,并及时进行床边血流动力学监护,以策安全。
②神经介导性晕厥:某些特异体质的患者,在心包穿刺置管开始或心包积液引流明显减少时发生,发生率为5%,患者突然心悸、头晕、出汗、面色苍白、血压下降、窦性心动过缓或伴频发室性早搏。为导管对心包刺激所致。
防治:患者应及时平卧。静注阿托品可减轻临床症状,如临床症状无改善应该及时拔管。在二维B超指引下,术中将引流管前端置于后心包,既有助于减少心包反应的发生,也利于心包积液的完全引出。
③气胸:气胸是采用剑突以外途径穿刺时误穿肺组织所致。
防治:多为闭合性气胸,能自行吸收。若肺压缩>30%应胸穿排气。为避免发生,术前应精确定位,保持正确的穿刺方向,采用剑突下途径可避免上述并发症。
④心肌或冠状血管损伤:多在心包穿刺置管时穿刺针穿透心肌全层所致,严重时会引起致命性心律失常和心包出血,甚至导致新的心包填塞,其发生率在1%~5%之间。
处理方法:再次穿刺引流或胸外科心包开窗引流。
预防措施:在心包穿刺置管前术者应亲自观察二维B超,了解心包积液分布,同时测量皮肤到心包壁层的距离。正确选择穿刺点、掌握好进针方向及深度,心包液性暗区在5~10ml时,应谨慎穿刺置管引流,最好直接在超声介导和导管室X线介导下进行:心包液性暗区<5mm,不要穿刺置管;穿刺时一定带负压极缓慢进针,见液即停,若为血性液体,用纱布法验证是否确系心包积液才引入引导钢丝。
⑤肝脏或腹部脏器损伤:主要见于经剑突下途径穿刺时,在肝脏瘀血明显肿大时容易发生。
防治:紧贴肋骨后(或胸骨后)进针,并注意进针方向。若在肝脏明显肿大和肥胖的患者或操作者经验不足时最好改用心尖穿刺点。
13
与导管引流有关的并发症:
①心包渗液:
在心包压力较高时或引流导管堵塞时发生。为防止引流导管渗液,应保持导管通畅,扩张皮下组织时不宜过深,扩张管不要送至心包腔。及时抽液减压可避免渗液。首次较快抽液100ml,可使心包填塞时的心包压力直线下降,紧接缓慢放液200~300ml,以后每天间断引流400~600ml。这样既可快速降低心包内压力,防止导管周渗液,又可避免第一次抽液及放液过快过多发生肺水肿。
②心包内继发感染:
留置导管过长、心包渗液和心包置管后反复抽液及注药,如消毒不严可致心包感染。预防办法首先要避免心包渗液,留置导管时间不要过长,并严格无菌操作,定时换药。
③引流导管阻塞:
留置导管尽量放在心包最低位。每次放液后注入肝素盐水并用肝素帽封闭导管端口,尽可能用有多个侧孔的中心静脉引流导管。