随着社会的发展,人类寿命的延长,人口老龄化已成为必然趋势,而老年骨质疏松症的频繁发生,也造成老年髋部骨折的发病率在逐年上升。老年髋部骨折因其独特的病理生理特点,使其治疗直接影响着老年患者的死亡率、并发症发生率以及生存质量。
今天,我们要讨论的是:老年髋部骨折,是保守治疗还是手术治疗?
一
老龄人的定义
根据WHO的最新人口统计学标准,将成年人按年龄分成年轻人、中年人和老年人三个部分。
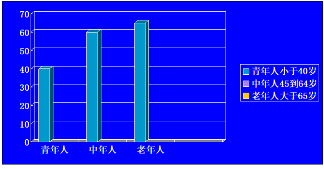
我国是人口大国,人们寿命普遍延长,老龄化趋势明显。按2011年国家统计局公布的人口普查结果,我国≥65岁人口占8.87%。2011-2015年,全国>60岁老年人将由1.78亿增加到2.21亿,平均每年增加老年人860万,老年人口比重将由13.3%增加到16%。2020年预计将增加至2.45亿,2050年预计将增加到4.38亿人,占总人口比例将达到25%。
二
骨质疏松症
骨质疏松症发病率调查:
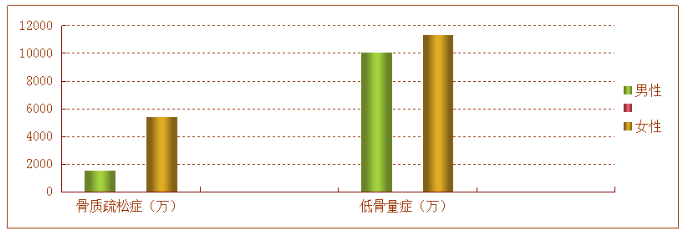
骨质疏松症是一种年龄相关性疾病,社会人口老龄化程度越来越高,其发病率也呈逐年上升趋势。据我国2006年的调查统计结果显示,50岁以上人群低骨量和骨质疏松症的患病率正在不断上升。
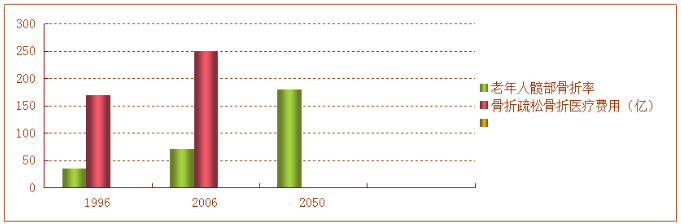
骨质疏松骨折的流行病学调查:
骨质疏松性骨折发生的风险随着年龄的增加而增高。骨质疏松性骨折在经济上给社会医疗卫生带来了沉重负担。据估算每年发生的老年骨质疏松性骨折所使用的直接医疗消费大概170亿美元,到2025年这项费用将达到250亿美元 。
骨质疏松骨折的流行病学调查
最近美国的研究显示每年发生的各种骨质疏松性骨折中,髋部骨折所消费的费用占各种骨质疏松性骨折直接费用的72% 。现阶段我国约有骨质疏松病人4000万到8000万,而且患病率以每年平均3.6%的速度递增。预计今后50年世界骨质疏松性骨折总数的50%在亚洲。
三
老年髋部骨折

老年髋部骨折是骨科常见的临床疾病之一,与中青年髋部骨折相比具有一定的特殊性:
(1)患者通常合并骨质疏松症;
(2)骨折后长期卧床,可导致严重的并发症,如坠积性肺炎、尿路感染、褥疮、下肢深静脉血栓;
(3)伤后致死率相对较高,D.E. Deakin等统计结果显示,髋部骨折后1年死亡率高达33%。
因此,临床骨科医生常对此类患者采取积极的手术治疗,以避免致命的并发症。
髋部骨折可分为:股骨颈骨折、股骨转子间骨折、髋臼骨折
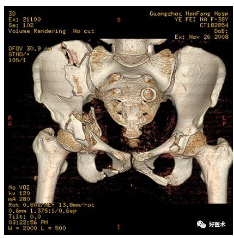
髋臼骨折三维图
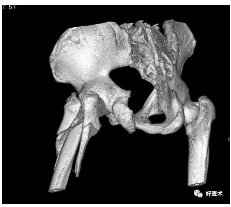
股骨转子间骨折三维图
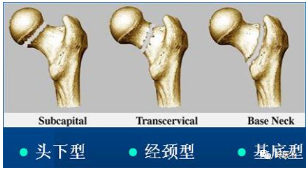
股骨颈骨折
四
老年髋部骨折后是否手术?
老年髋部骨折患者应行手术还是保守治疗长期以来都是争论的焦点。国外学者Haleem的研究小组的最近一项研究表明:髋部骨折的死亡率在伤后6个月达20%左右,而伤后一年高39%。
虽然老年髋部骨折术后死亡率高,国内外对其治疗方式争论不断,但研究表明手术在降低死亡率、并发症发生率方面有明显优势。所以,老年髋部骨折应首选手术治疗。
保守治疗的缺点有哪些?
所谓保守治疗,一般说的是卧床、牵引固定,等待骨折自己愈合。费用看似低廉,不
用开刀出血,感觉上好像很安全,但老年人由于年纪大、体质差、新陈代谢水平低等原因,发生骨折后的愈合时间较长,所以保守治疗的缺点更多:
1、护理难度大
老年人长期卧床,需要在患肢做牵引,绝对不能下床,大小便也要在床上。每一次挪动身体或者是翻身拍背都会引起骨折部位剧烈的疼痛。对病人和家属都是一种折磨。
2、卧床时间长
伤筋动骨一百天。髋部由于位置特殊,不像上肢骨折一样可以夹板石固定而不影响日常活动,一般髋部骨折通常要床边牵引制动2~3个月甚至更长,吃喝拉撒都在床上。看似很安稳,其实对于患者来说很痛苦。
3、并发症多
因为患者年龄都比较大,身体条件也相对较差,长时间的单一姿势的卧床休息会引起
各种各样的并发症,比如长期卧床压迫臀部、腰背部会引起局部血供不良,产生褥疮;长期卧床制动还会导致肺部的分泌物(痰)无法顺利排出,时间一长,非常容易形成坠积性肺炎。同时引起全身的感染;泌尿系感染、深静脉血栓等发生率也会大大增加,严重者危及生命。
其中,褥疮、坠积性肺炎、泌尿系统感染等是每一个长期、同一姿势卧床的人都有可
能出现的,卧床也会大大増加血栓的概率,所以我们所做的治疗,就是为了让患者早日恢复日常的活动,恢复功能。
4、治疗效果欠佳
髋部位置处于核心肌群附近,同时又有大量的脂肪和肌肉组织,单纯的牵引治疗很难保证复位质量。除少数骨折位置特殊,患者又积极配合的轻度骨折以外,多数患者的骨折容易畸形愈合甚至不愈合,影响以后的生活质量。
更有多个研究发现,老年髋关节周围骨折的病人采取保守治疗之后的一年内死亡率接近50%!因为长期卧床引起的并发症,不管是褥疮、血栓、坠积性肺炎还是各种感染,都有可能会是致命的,这才是导致患者死亡的根本原因。
对此我们强烈建议:在符合手术指征的前提下,老年髋部骨折应优选手术治疗。
很多患者及家属会有疑虑:“这么大年龄了,本来身体都不太好,还承受得了手术吗?手术的风险又大,万ー.....",这种疑虑是可以理解的。
其实评价一个人是否能承受手术创伤,不是看年龄,而是看全身各系统的状态。所以年龄并不是唯一的决定性因素,百岁老人进行髋部手术的也不少见。
根据临床经验,很少遇到自身综合情况极差的病人,反而遇到更多的是那些病人摔倒后卧床休息结果一俩周过后髋部疼痛难忍并且开始出现并发症才迫不得已来医院治疗,这样的话不仅错过了最佳救治时机,为我们的手术(尤其微创手术)増加难度,同时对老年人也是一种折磨。
五
使用何种手术治疗老年髋部骨折
常见手术方式:
闭合复位髓内固定术
双动头半髋成形术
全髋关节置换术
老年股骨颈骨折手术方式的选择:
股骨颈骨折,手术方式的选择极为关键。 Seo-Kiat通过3个RCT实验对双动头半髋成形术和全髋关节置换术两种术式进行了比较分析,指出半髋成形术经济效益好,但术后疼痛感明显的问题无法有效解决;而全髋置换恰能很好解决患者术后疼痛的问题,但手术费用高、脱位率高和可能行再次翻修术的负担同样不能回避。
Healy在相关研究中指出老年移位型股骨颈患者在初次治疗中使用全髋关节置换术,具有术后疼痛少、术后功能恢复好、二次手术率低、经济效益高等优点。Keating在研究中也再次证实了Healy 的观点,其指出全髋置换术后长期效果也好于双动头半髋成形术。
关于老年转子间骨折的治疗P. Haentjens研究发现全髋置换术相较于复位内固定和半髋成形术在患者功能恢复方面会有优势。国内学者进行meta分析研究指出人工关节置换与PFN治疗老年转子间骨折同样存在缺陷,但在治疗高龄骨质疏松性股骨转子间不稳定骨折时,人工关节置换术优势凸显。其允许患者早期完全负重,能有效的减少和避免并发症的发生。
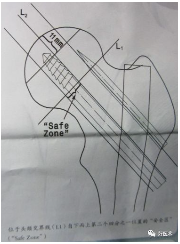
粗隆骨折髓内固定的“安全区”问题:
以往用于评价股骨粗隆间骨折内固定成败的评价方法,并不适用于双头钉系统。Herman等研究指出当拉力螺钉位于股骨头颈交界线自下而上第二个四分之一区域时,内固定失败较少,反之失败风险倍增。此区域即称为“安全区”。拉力螺钉是否位于“安全区”是内固定失败的唯一相关因素。这一概念的提出为临床上降低内固定失败率提供了有效参考。
六
老年髋部骨折的特殊处理
(一)疼痛控制
老年髋部骨折患者术后有50%的人存在静息时中至重度疼痛,83%的患者起床时引起疼痛,91%疼痛患者需接受物理治疗。治疗方案一般是在物理治疗前应用适当剂量的阿片类止痛药,持续6个月左右。也可以考虑采用股神经封闭治疗。
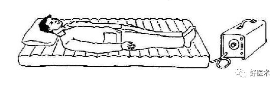
(二)压疮的预防
髋部骨折患者由于长期制动,存在压疮高风险。研究表明16%的患者于入院后7天发生压疮,28%的患者14天发生压疮,32%的患者32天发生压疮,根据目前的压疮指南建议应经常变换体位,使用多层的压力调节气垫床,可减少压疮发病率的60%。
(三)早期功能锻炼
通常在术后第二天就建议患者活动。根据术后骨折的稳定程度,开始选择负重功能锻炼,理想的情况是术后4天开始爬楼梯活动。但每个患者的康复计划必须根据个人身体状况、心里状态和家庭情况来制定。

(四)功能恢复和随访
髋部骨折患者应定期随访并评估骨折愈合情况。一般是术后6周进行X线片检查,以后每隔6周复查一次,直至骨折愈合。关节置换术患者更是应定期复查X线片,以判断假体稳定性。每次随访都需对包括运动能力和日常生活能力等功能恢复程度进行评估,以便于及时发现问题,并制定相对应的应对措施。
(五)降低再骨折的风险
老年人是否诊断为骨质疏松症,都应补充钙和维生素D,可有效降低髋部骨折患者临床骨折的发病率。没有禁忌症患者术后90天内应给予双磷酸盐治疗。为防止跌倒,应减少应用精神和抗胆碱能药物,同时接受继续步态和平衡训练。
(六)深静脉血栓的防治
深静脉血栓在骨科患者中发病率高,如不进行预防治疗,可导致致命的肺栓塞。卫生部颁布的《中国骨科大手术静脉血栓栓塞症预防指南》指出骨科手术后必需常规预防和治疗静脉血栓栓塞症 。临床上首重药物预防,药物包括普通肝素、低分子肝素、Xa因子抑制剂等。其代表药物利伐沙班应用方便,能显著减少静脉血栓的发生,且不增加出血风险 。全髋关节置换(THR)和全膝关节置换(TKR)术后抗凝药物预防性治疗时间最短10天,THR、TKR术后凝血过程持续激活可达4周,术后深静脉血栓形成的危险性可持续3个月,抗凝药物预防性治疗时间可延长至35天 。
(七)围术期镇痛
术前和术后都应充分镇痛,并将镇痛纳入护理工作。术前和术后每6小时口服对乙酰氨基酚,效果欠佳者可服用阿片类药物,疼痛依然不缓解者,可考虑行神经阻滞,不推荐使用非甾体类抗炎药。NHMRC指南提到三合一股神经阻滞(股神经、股外侧皮神经、闭孔神经)可用于髋部骨折患者的术前镇痛和术后镇痛。
(八)预防性使用抗生素
SIGN和NHMRC指南均支持对所有患者预防性使用抗生素。SIGN抗生素使用指南建议在手术前60 min内静脉应用抗生素(万古霉素应在术前90 min内应用)。目前国内一般推荐在术前30 min静脉应用抗生素,术后给予24~48h。
(九)营养支持
NHMRC和AAOS指南均推荐应对所有患者进行营养状况评估,给予必要的营养支持,AAOS指南提出对髋部骨折术后患者进行营养支持能改善患者营养状态、降低病死率,营养不良则会显著增加术后伤口感染等并发症的发生率。因此,所有患者应进行营养状态评估,必要时给予蛋白和其他能量营养液能促进患者康复,并发症发生率和病死率。
(十)术后骨质疏松的防治
骨质疏松症的存在是老年髋部骨折发生的重要原因之一。老年髋部骨折发生后骨质疏松的治疗是防止术后并发症发生,预防出院后骨折复发的关键方法。在骨质疏松症的治疗方面,应注意在使用提高骨量和骨密度的药物的同时联合使用抗骨吸收剂和促骨形成药物,因为骨重建过程中骨吸收和骨形成密切相联。
常用的抗骨质疏松药物有: 二膦酸盐(福善美、天可等), 降钙素(密盖息、益钙宁等), 选择性雌激素受体调节剂(SERMs易维特),激素替代治疗(HRT),重组人甲状旁腺激素(PTH)。治疗方案一般是钙剂和维生素D,再加以抗骨质疏松药物中的一种。必须注意的是这些治疗方案和药物需在专科医师指导下使用。
七
小结
选择合适手术方式治疗老年髋部骨折可有效的降低术后死亡率、并发症发生率、改善患者生存质量。对于移位型囊内骨折以及不稳定型囊外骨折我们建议采用人工髋关节置换术,但同时也要全方面权衡患者术前状况,在手术风险可接受的情况下积极手术治疗,至于采取何种手术方式则与患者自身情况及术者的熟练程度有关,最终综合考虑后做出对患者以及其疾病最有利的手术选择。
髋部骨质治疗是一个漫长的过程,可能伴有严重的后果。髋部骨折患者需要全程关注整个手术期,包括老龄病、康复和心里等问题。需要医生能够预料到在恢复期间可能出现的各种并发症、慢性并存病恶化以及心理支持等问题,因此需要一个团队一起为患者最大限度的恢复活动功能,提供适合患者的治疗。关爱老人,共建和谐社会,切实提高老年人的社会地位和社会关爱程度,才能让髋部骨折老人得到及时充分的治疗,真正提高他们的生活质量。
本文为好医术原创整理,未经授权禁止转载!
如果你想把你的临床诊断,治疗经验,与更多的骨科同道交流分享,让更多的人看见你,更多的人获益,欢迎投稿给我们!医无止境,我们的每一份付出都会以另一种方式被这个世界铭记。投稿邮箱:sherry.hu@haoyishu.org