
股骨头缺血性坏死和骨折不愈合,仍是目前治疗年轻股骨颈骨折患者的难点,对股骨颈解剖结构的深入认知有助于降低术后并发症的发生率。选择合适的手术入路以保留股骨头血供,及时和有效固定,将骨折解剖复位可以最大限度地改善临床功能结局。
骨性解剖:股骨颈在冠状面上中心总在大转子尖端水平
成人髋关节是一个滑膜球窝关节,股骨头并不是规则圆形,和髋臼仅在负重面上有很好的匹配。
成人双侧股骨头、股骨颈的对称性很高,双侧差异量仅在 2%-4% 左右。股骨头通过下后方的圆韧带与髋臼的非关节面连接。
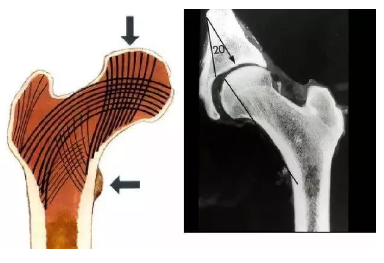
股骨颈内骨小梁走形
股骨大体上为一管形骨,有部分前弓和扭曲,在冠状位上,股骨颈和股骨干之间的角度约 130±7°。
研究发现男性患者的股骨颈干角更大,尽管股骨颈干角和颈长度在不同人群中有变异,但股骨颈在冠状面上中心总在大转子尖端水平。
在轴位上,股骨颈相对股骨内外髁连线的平面有一个前倾角度,一般为 10±7°。股骨的前倾角度和下肢力学特征紧密相关,包括髋关节外展力臂,髌骨轨迹和足部朝向等。
关节囊解剖:股骨颈后外侧无关节囊包绕
成人髋关节囊包绕整个股骨头和大部分的股骨颈,仅股骨颈后外侧部分无关节囊包绕。
关节囊通过环形和纵行的纤维束进行加强。环形纤维在股骨颈后下方关节囊形成类似吊带的结构,纵行纤维结构包括髂股,坐股和耻股韧带。
关节囊前侧有反 Y 型的髂股韧带和耻骨股骨韧带共同加强,关节囊后侧由相对较弱的坐股韧带加强。
前方的髂股韧带起自髂棘和髋臼前方,止于转子间线的下方,可限制过伸及外旋。正常关节囊在伸直内旋位时紧张,而在轻度屈曲外旋位时关节囊内可以容纳最多的关节液。
血管解剖:股骨头血供主要来源于旋股内侧动脉
股骨头和股骨颈正常的关节血供研究较多,骨内,骨外,营养动脉等构成了股骨近端的血管网。
随着生长发育,供应股骨前侧骨骺的旋股外侧动脉退化,而旋股内侧动脉的两个主要关节支(后上和后下)成为供应股骨近端骨骺的主要动脉,成人的血供基本没有太大改变。
来源于闭孔动脉的圆韧带血管对股骨头的血供影响变异较大。旋股内侧动脉是股深动脉的分支。其第一个主要分支在内下方穿过关节囊进入关节腔,而后沿着 Weithrecht 韧带行走向股骨头,成为韧带下动脉,该动脉的直径大小不一。
旋股内侧动脉主干沿着大转子窝后外侧行走,在股直肌上方边界发出旋股内侧动脉的大转子分支。而后旋股内侧动脉的深支沿着闭孔外肌的后方表面行走,穿过下孖肌,沿着联合腱行走,而后在上孖肌穿入关节囊。
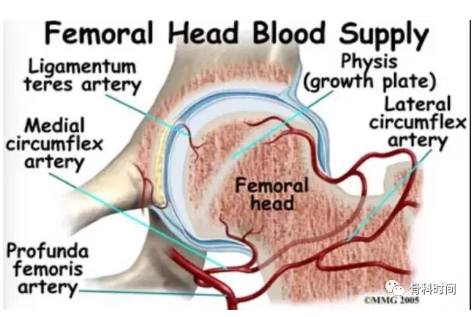
关节囊内段的动脉沿着股骨颈表面后上方行走,而后进入滑膜形成韧带上动脉分支。旋股内侧动脉和臀下动脉在梨状肌的下缘组成恒定的血管吻合支,在旋股内动脉受损时可以进行代偿。
置钉孔流出血液量可预测术后股骨头是否坏死
目前临床上普遍认为,股骨头血供是影响股骨颈愈合最重要的因素,研究如下。
一项 DSA 的研究发现 97% 以上的创伤性股骨头坏死的患者出现了股骨头部位的血供改变,而非创伤性股骨头坏死的患者仅有 1/3 出现股骨头血供的改变。这提示对创伤的患者,股骨头血供改变是造成股骨头坏死的重要原因。
有一针对 64 例患者行切开复位内固定治疗股骨颈骨折的研究发现,术中股骨颈部位置钉过程中是否有较多的血液从骨置钉孔中流出是预测股骨头术后是否坏死的一个相对敏感和特异的指标,至少 2 年的随访时间后,有 56 例术中骨通道流血较多的患者术后未出现股骨头坏死。
Sevitt 等人通过影像学造影技术发现股骨头外上方的负重区域对缺血改变较为敏感。
Swiontkowski 等人通过研究发现,股骨颈骨折后股骨头灌注受损,在后期 4-6 周的血管再建过程中,股骨头骨小梁变薄,软骨下骨骨折并出现股骨头塌陷。
对于部分股骨颈骨折预后,但后期出现股骨头坏死的病例目前并不清楚其原因。Mary 等人进行的一项尸体学研究发现,股骨头在后期会出现组织学上节段的塌陷,该临床改变可以出现在股骨颈骨折愈合后的 2.5 年时,该研究将软骨下骨折在影像学上的表现描述为新月征。
另一篇同年发表的文献发现,109 例因股骨颈骨折而取出的股骨头在体外 16 天后仍有部分存活。
(上下滑动查看研究结果)
关节囊切开减压可减少股骨头坏死及不愈合
股骨颈按照位置可以分为头下型,经颈型及颈基底部型。
年轻患者的头下型股骨颈骨折不愈合和股骨头坏死的几率最高(83%),经颈型的坏死率为 21%。头下型骨折患者会对关节囊内韧带动脉的终末支造成损伤,从而导致不可逆的股骨头缺血。
一项研究发现,股骨颈骨折患者,若进行关节囊切开减压,则年轻患者股骨头坏死和不愈合的几率将分别降低至 20% 和 0%。
在一项针对 55 例年轻移位的关节囊股骨颈骨折患者进行的研究发现,股骨头坏死几率和进展为坏死的时间在闭合复位组要显著高于闭合复位 + 关节囊切开减压组。
即便在无移位或微小移位的股骨颈骨折患者中也可以得出基本类似的结论。
上述研究结果提示关节囊内压力增高是造成股骨头缺血坏死非常重要的因素。
一项针对成人股骨颈骨折的 meta 分析发现,切开复位内固定和闭合复位内固定治疗股骨颈骨折,其股骨头血管性坏死的几率在闭合复位组要显著高于切开复位组。
(上下滑动查看研究结果)
位移程度越高,术后股骨头不愈合及缺血性坏死概率越高
文献报道,在骨折移位程度较严重的股骨颈骨折病例中,术后股骨头不愈合和缺血坏死的几率显著升高。
Garden 分型是目前临床上最为常用的股骨颈骨折分型系统,基于标准的前后位 X 片即可进行分型。
若对股骨颈骨折加摄侧位片,则可改变 15.2% 的骨折分型病例,最终导致约 23% 的患者治疗方案更改。
鉴于 Garden 分型组间和组内可靠性较差,现倾向与将股骨颈骨折分型单纯按照是否存在移位进行分型以指导治疗方案决策。
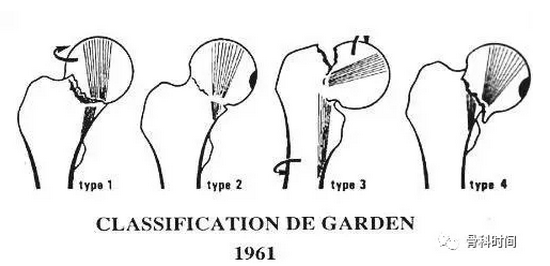
在年轻患者中,保存股骨头活性是治疗的首要目标,这类患者开放的关节囊减压术应该是首选。对年轻的移位的股骨颈骨折,开放复位内固定治疗是主流的治疗方式。
Pauwels 分型自 1935 年提出以来,一直是指导年轻患者治疗方案决策的较为可靠的分型标准。研究发现随着骨折 Pauwels 角度增大,股骨颈骨折出现并发症的概率也逐渐增大。(点击今日第 2 条推送可查看 Pauwels 分型详细介绍)
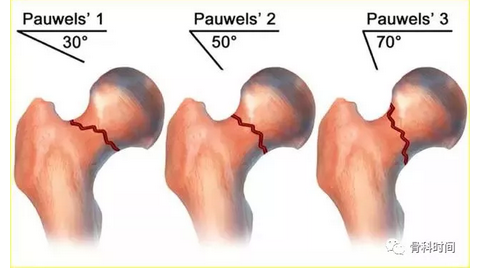
股骨颈后方骨折块粉碎是造成临床上股骨颈骨折不稳定的一个重要原因,最终可导致骨折不愈合或延迟愈合。
手术:外侧入路最常见
传统上成人股骨颈骨折常从外侧做手术入路,此外可以联合单独的前入路或后入路进行股骨颈的复位。
改进型 Hardinge 入路在成人全髋关节置换中较受欢迎。
Watson-jones 入路是在臀中肌和阔筋膜张肌间的肌间入路,若此入路向近侧过度延伸,则有损伤臀大肌的风险。
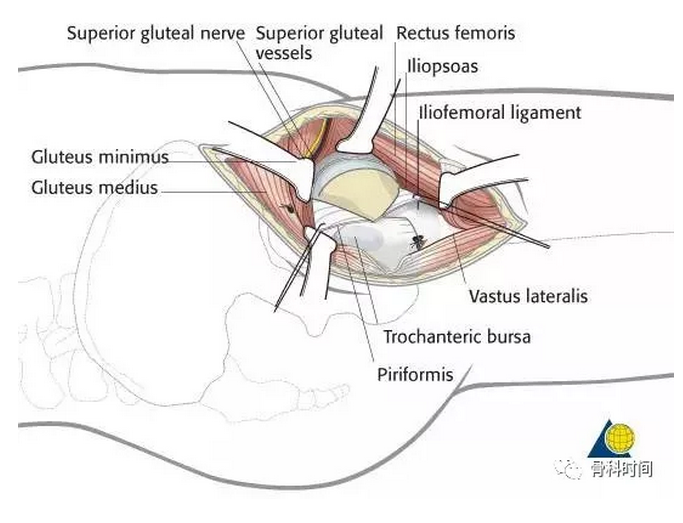
Watson-Jones 手术入路示意图
直接前入路在神经间(骨神经和臀上神经)进入,在深层次分离股直肌和臀中肌,减少了失神经的风险,对头下型骨折,经颈和颈基底部骨折等均可以进行很好的暴露。对股骨头的 Pipkin I/II 型骨折也可以通过这一入路完成固定。
本文作者:童勇俊
本文来源:骨科时间













