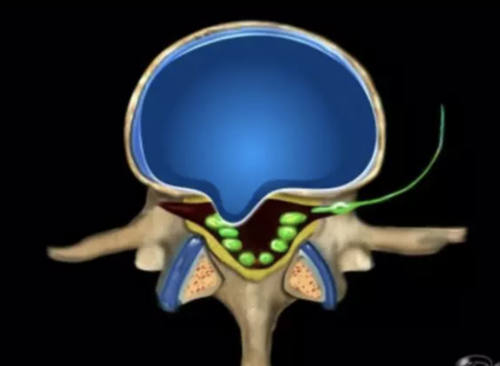
椎体成形术在脊柱微创外科领域应用时间自1987年 Galibert 和 Deramond等首先报道治疗椎体血管瘤以来已有40余年,已被广泛应用于临床治疗老年骨质疏松椎体压缩性骨折并取得良效。1998年 FDA批准球囊临床应用,成为普及最好的脊柱微创技术之一,经皮椎弓根穿刺的技术要点、安全范围、骨水泥打多少等问题越来越得到临床医生的关注。为了使椎体成形术操作更加规范,临床应用更加安全,为大家整理出了关于椎体成形术中经常遇到的问题及解决方案。
一
前言
骨水泥应用简史
1928: 骨水泥用于医疗→口腔科齿托
1946: 骨水泥用于人工关节领域→人工股骨头
1951: 骨水泥用于人工关节领域→固定全髋关节
1958: 现代人工关节的开端(Jhon Charnley )
骨水泥的组成
粉剂:PMMA+苯乙烯+引发剂 PMMA粉末为5 um~ 130 um直径的小球。无气味,性能稳定。
液剂:甲基丙烯酸甲酯单体(MMA)+促进剂MMA为无色液体,有刺鼻的气味,易挥发性、易燃性、亲脂性、并有细胞毒性。在一定条件下能自行聚合固化成聚合体PMMA。
影响骨水泥聚化过程中产热量的因素
室温每升高1C,聚化的最高温度约升高2.5°C。单体比例愈大,聚合时间愈长,聚化温度愈高。聚合的骨水泥愈厚,产生的聚化温度愈高。用手揉捏使骨水泥表面更新,加速聚合温度升高。散热速度与骨组织结构和人工关节的材料有关。
骨水泥聚化过程
粥状期: 粉剂与液剂混合反应呈稀粥状
粘糊期: 混合物变稠---牵拉能出丝
面团期: 混合物开始不粘手套,温度增高
固化期: 温度激剧升高,MMA消耗完毕
骨水泥的优点
由于骨水泥向骨小梁中渗透,松质骨得到加固后可以承受形变力量使假体-骨之间的应力分布均匀,加大假体应力传导范围,不良应力减小,避免应力集中。
影响骨水泥固定坚固性的因素
在混合过程中不能沾染水,骨与骨水泥之间不能夹杂血液骨粘合面要富有网孔。应一次填充足量的骨水泥,充填时要施加适当的压力直到固化后。固化期要保持骨和植入体稳定。
二
椎体成形术的基础知识
经皮椎体成形术(PVP)
骨质疏松症椎体压缩骨折
一旦明确诊断为骨质疏松性椎体新鲜压缩骨折,无需等待保守治疗,可尽早行经皮椎体成形术(PVP)术;
骨质疏松椎体压缩骨折经保守治疗6周以上腰背痛仍明显者,经MRI及CT证实椎体骨折仍未愈合;
Schmorl结节(椎体上下终板局限性塌陷导致椎间盘髓核脱入椎体内,边缘形成硬化,是慢性腰痛的常见原因),排除其他原因引起的胸腰背部疼痛。
椎体转移瘤
椎体转移性肿瘤引起局部难以忍受的疼痛、需以止痛剂维持者,或并有椎体病理性压缩骨折者;
无症状溶骨型椎体转移肿瘤者,可行经皮椎体成形术(PVP)治疗。
椎体骨髓瘤:适应证选择原则同椎体转移性肿瘤。
椎体血管瘤:适用于进展性椎体血管瘤,适应证选择原则同椎体转移性肿瘤。
经皮椎体成形术(PVP)的禁忌证
绝对禁忌证
椎体结核、细菌感染;
出凝血功能严重障碍,且无法纠正。
相对禁忌证
椎体后缘骨质破坏广泛、较大范围不完整;
椎体压缩程度超过75%,预计无穿刺入路;
椎体转移肿瘤为成骨型且合并椎弓根明显成骨硬化,预计穿刺困难;
出凝血功能障碍,有出血倾向。
术前准备
骨水泥
经皮椎体成形术(PVP)通常选用低黏稠度骨水泥,由于骨水泥粉液调和后在较短时间内发生聚合、凝固,手术医师须熟悉骨水泥的理化特性。
器械与设备
影像导向设备:c形臂x线机为必备的影像设备,以保障术中双向定位;
穿刺针:为带芯骨穿针,胸、腰椎用11~13 G、颈椎用14~15 G,均为一次性使用;
注射器:目前常用的骨水泥注射器均为一次性使用;
外科不锈钢锤:外科锤敲击推进穿刺针容易控制进针方向、大小和进针深度,安全性好;
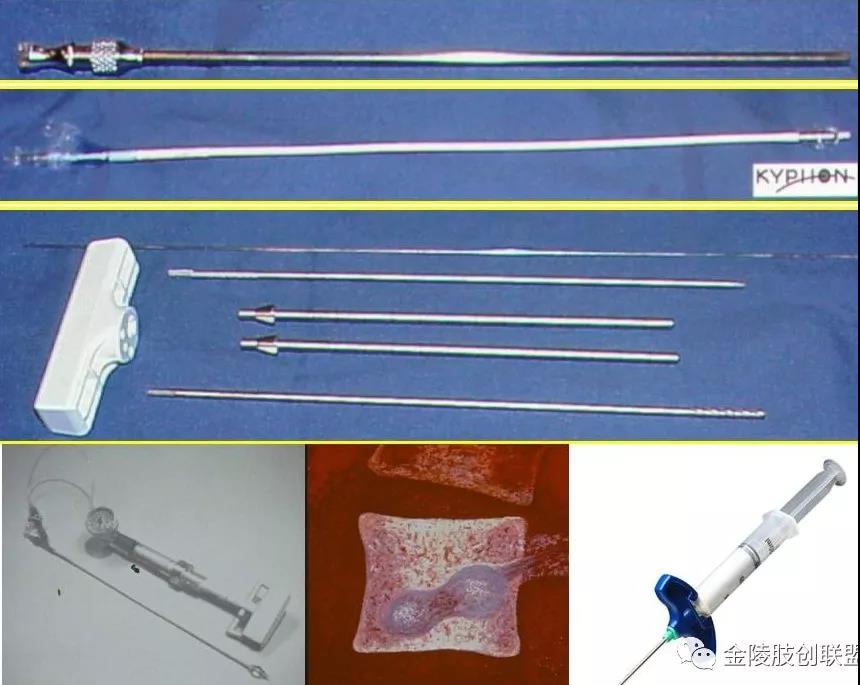
常用介入无菌手术包。
术者准备
操作医师应通过培训获得相应资质;操作医师所在单位应具备外科及急诊科支持。医师根据CT片明确所治疗的椎体,以便判定进针侧。术前谈话应详细,必须获得患者本人及家属的理解,并签署知情同意书。谈话内容包括
一般并发症:骨水泥过敏性反应;术中诱发心、脑血管病变死亡;麻醉意外;术中需俯卧位,由此导致胸腹部受压可引起致窒息死亡。
与经皮椎体成形术(PVP)手术相关的并发症:椎体穿刺损伤血管致大出血死亡;穿刺损伤神经,或骨水泥渗漏压迫神经导致相应神经放射痛甚至瘫痪,需外科手术;骨水泥渗漏入椎管致硬膜囊受压引起大小便失禁或潴留;肺动脉栓塞;疗效欠佳;其他椎体再发骨折;椎体及椎间盘感染;气胸;手术失败及其他难以预料的意外等。
患者准备
完善各项实验室检查,包括术前血常规、出凝血时问、肝肾功能、电解质、红细胞沉降率及超敏C反应蛋白等。拍摄脊椎MRI、CT及正侧位x线片、胸部x线片等。
MRI可准确鉴别骨质疏松椎体新旧骨折,显示椎体骨折的部位和压缩程度,可全面、清晰地显示肿瘤转移椎体的数目、部位、压缩程度和硬膜囊是否受压。
CT检查可了解压缩椎体边缘骨皮质是否完整,椎管内是否有游离骨碎片,可判断椎体转移肿瘤的类型(溶骨、成骨或混合),可判断椎弓根是否完整,椎体后缘骨皮质破坏程度,并可观察穿刺途径的解剖结构等。
x线片可见骨质疏松椎体压缩塌陷形态,但难以鉴别新鲜和陈旧压缩,故难以准确确定骨质疏松多发椎体压缩的疼痛椎体和部位,易造成漏诊和漏治。对于椎体肿瘤,只有在椎体破坏、压缩塌陷很明显时x线片才能显示病变。
因此,MRI和CT是经皮椎体成形术(PVP)前必须进行的影像检查方法,而脊柱正侧位X线片只能作定位参考。对患者建立静脉通路,术前半小时可用镇静剂。对疼痛剧烈、难以翻身俯卧的患者,术前10一20 min可用镇痛治疗,或联系麻醉科医师帮助术中止痛以便于安全完成经皮椎体成形术(PVP)手术。
经皮椎体后凸成形术(PKP)
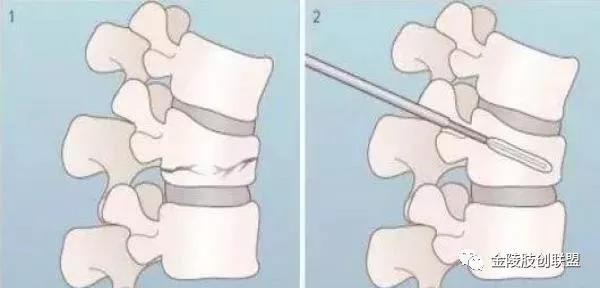
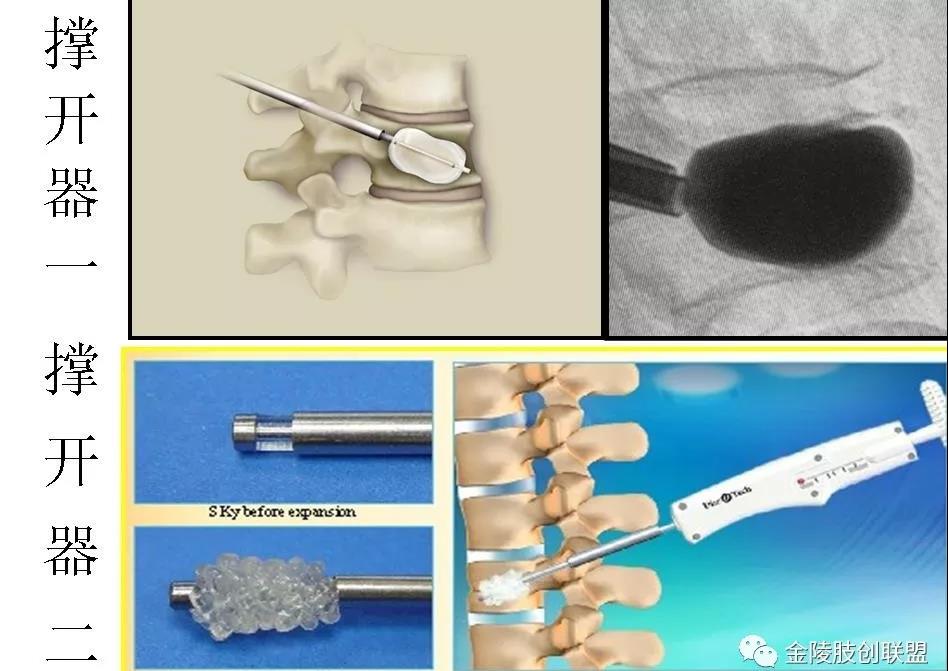
经皮椎体后凸成形术(PKP)是经皮椎体成形术的改良与发展,1999年美国Berkeley骨科医生Mark Reiley研制出一种可膨胀性扩骨球囊,该技术采用经皮穿刺椎体内气囊扩张的方法使椎体复位,在椎体内部形成空间,这样可减小注入骨水泥时所需的推力,而且骨水泥置于其内不易流动。
这种方式和常规方式相比,两者生物力学性质无区别,临床应用显示其不仅可解除或缓解疼痛症状,还可以明显恢复被压缩椎体的高度,增加椎体的刚度和强度,使脊柱的生理曲度得到恢复,并可增加胸腹腔的容积与改善脏器功能,提高患者的生活质量。
三
手术操作过程
胸腰椎穿刺常采用俯卧位经椎弓根进针,颈椎则采用仰卧位经前侧方进针。全程需行心电及指脉血氧监护。
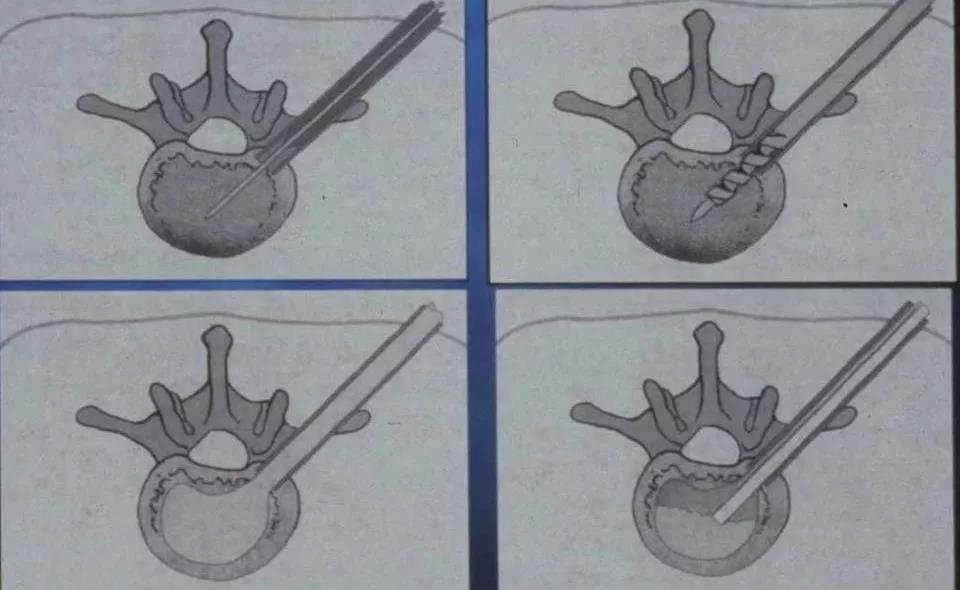
胸、腰椎经皮椎体成形术(PVP)操作:在c形臂x线机监视下操作,操作具体步骤为
患者取俯卧位,常规消毒铺巾;
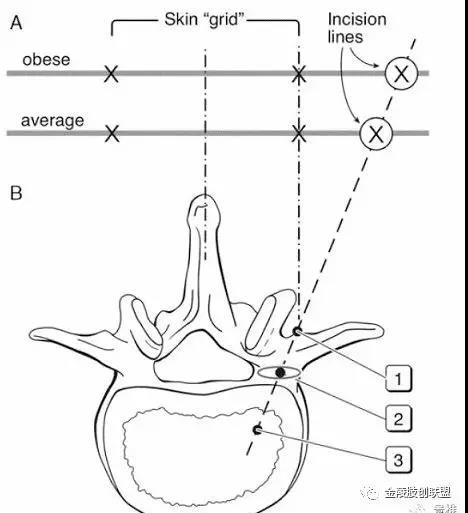
在后前位透视下使两侧椎弓根对称显示,选择椎弓根外缘的体表投影外侧1—2cm为穿刺点;
用2%利多卡因在穿刺点皮肤向椎弓根方向做穿刺通道软组织全层浸润麻醉;
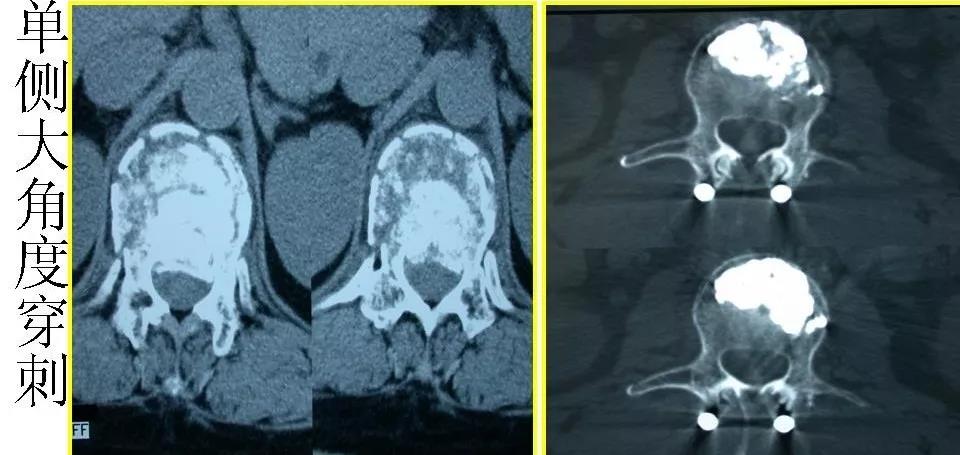
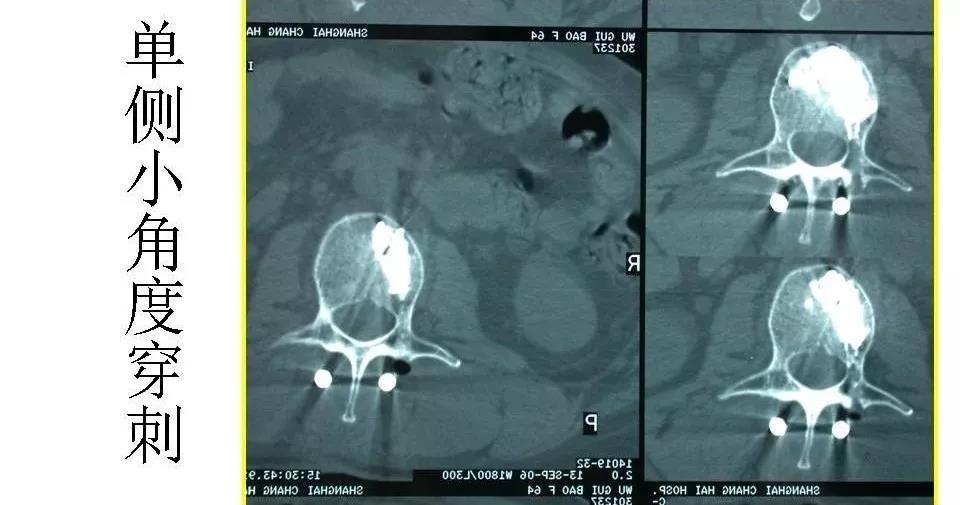
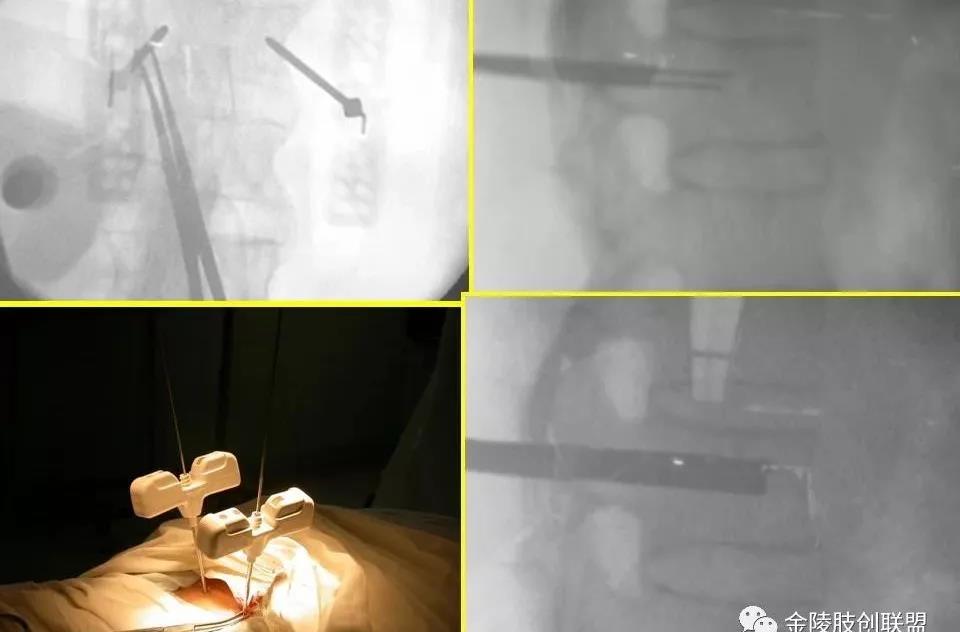
穿刺针至椎弓根后缘骨皮质,然后做双向透视,在侧位透视下将穿刺针方向尽量调整至与病变椎体中线一致,侧位透视下用外科锤敲击穿刺针入稚弓根,反复多次双向定位,当穿刺针头端抵达椎体后缘时,正位透视显示穿刺针正好越过椎弓根内缘,此为较理想的穿刺状态,在侧位透视下将穿刺针敲击推进至椎体前1/3交界处,此时正位可见穿刺针头端位于椎体中央;
调制骨水泥,并抽入骨水泥注射器内;
骨水泥呈黏稠状时在侧位透视下缓慢向椎体内注入,如发现明显渗漏则停止注射;
拔出穿刺针时,先置入针芯将残留在穿刺针套管内的骨水泥推入椎体内,旋转穿刺针向后退,穿刺点局部压迫3~5 min后包扎术毕。
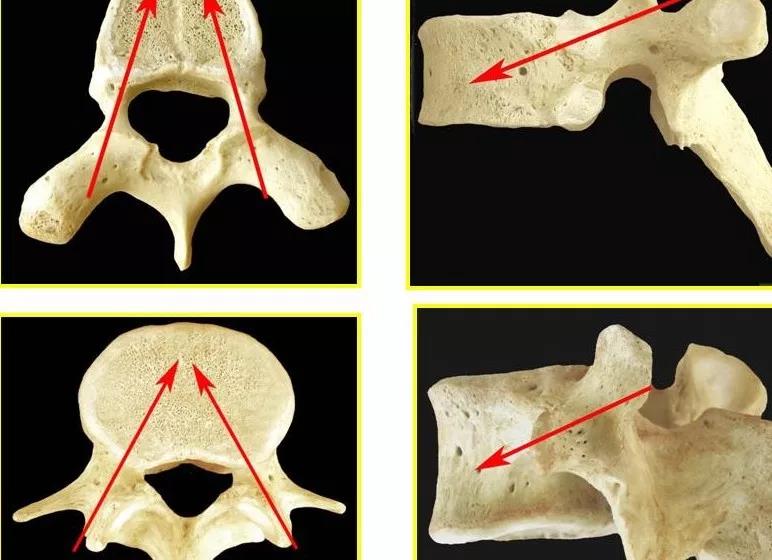
穿刺要点
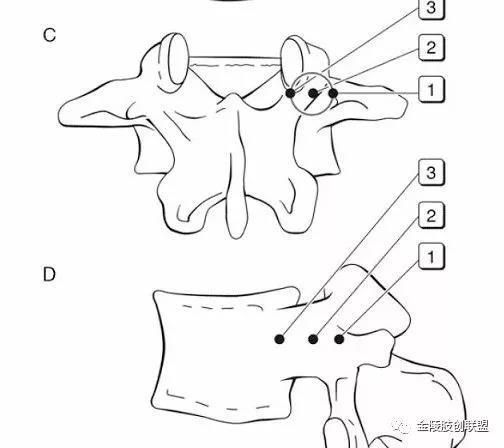
透视下椎弓根投影皮肤上的进针点位于椎体正位片横突尖部。
透视定位
上关节突外下缘
椎弓根中点
椎体后缘与椎弓根内侧缘交点
穿刺过程中正位片确认横突尖进针位置,位于“牛眼”外上象限1点-3点位置。
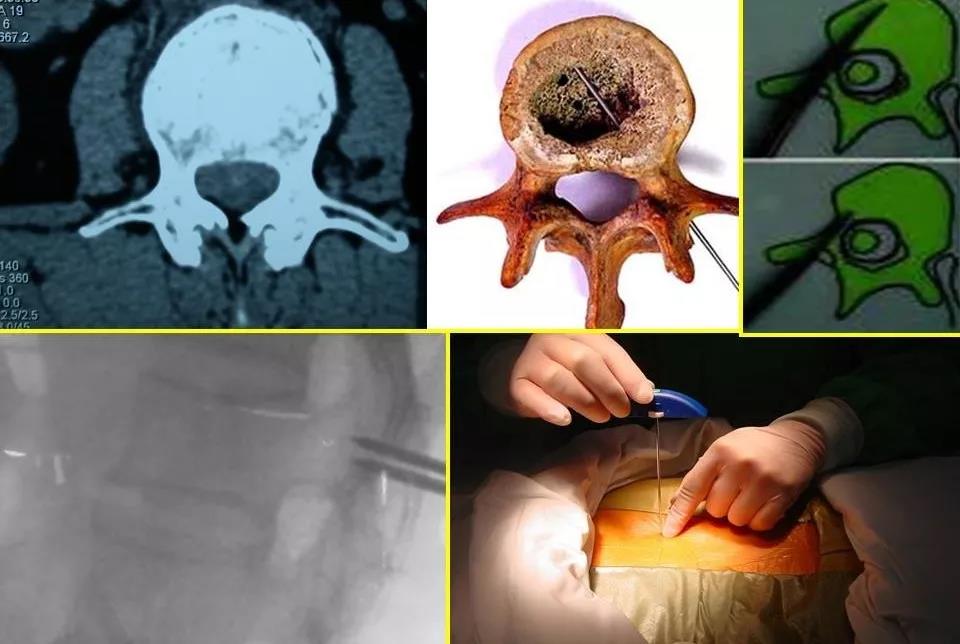
针尖进入正位在椎弓根外缘,侧位在椎弓根后缘
导针进入1-2cm,正位显示针尖位于椎弓根内侧缘,侧位位于椎体后缘
方法二
1.将x线管向矢状面并向足侧成角10一15度,使靶侧椎弓根显示在椎体的中心,然后将穿刺针与椎弓根和x线管成一直线进针,即透视下使穿刺针成一点状影,使点状投影始终保持在椎弓根投影内,确保穿刺针未突破椎弓根。
2.颈椎经皮椎体成形术(PVP)操作:由于椎弓根短而细,横突起自椎体侧后方与椎弓根连接处,中央的横突孔有椎动脉与椎静脉通过,故颈部经皮椎体成形术(PVP)时一般不采用经椎弓侧后方入路。
C3椎体以下经侧前路,C1和C2椎体经口等途径进行穿刺进针。具体操作过程为
患者仰卧于手术台,颈肩部垫高,头颈后伸并向对侧偏转,头部放置悬空布架;
常规颈部消毒铺巾;
透视下确定所要穿刺的颈椎,触摸颈动脉,在其内侧与气管之间确定穿刺点平行于选定的椎体,用1%~2%利多卡因对准椎体做穿刺路径软组织全层浸润麻醉;
用穿刺针沿颈动脉与气管问隙对准靶椎体穿刺,穿入椎体,正侧位透视并摄片证实穿刺针头端位于椎体中央或前中1/3交界处,则穿刺成功;
骨水泥调配、注射和撤出穿刺针方法同上所述。
操作注意事项
颈椎经皮椎体成形术(PVP)操作前应熟悉颈部的安全穿刺通道解剖,由于颈动脉和颈静脉容易移位,术中应触摸颈动脉并向外推压,穿刺成功前不能松开。
胸椎穿刺点应选择在椎弓根体表投影偏外侧1~2 cm,不宜太远,否则可能穿入胸膜腔造成气胸;如采用胸肋关节穿刺,则对于骨质疏松者的操作应轻缓,避免造成肋骨折断而出现新的疼痛。
经椎弓根穿刺应避免损伤椎弓根内侧骨皮质,以防损伤神经根。
椎体穿刺成功后是否需行椎体静脉造影尚存争议,不少医师认为椎体静脉造影无助于预防骨水泥渗漏,反而增加费用及辐射时间。
穿刺不当多在穿刺针进人椎弓根约中后1/3处时得出判断,此时可以拔出穿刺针再次穿刺,且注射时穿刺针头端多在椎体前中1/3处,骨水泥向后沿第1个皮质穿刺孔漏出的可能性极小。为防止渗漏须在骨水泥黏稠中期再注射。
骨水泥注入量:为获得确切疗效,一般用量颈椎1—2 ml、胸椎3~5 ml,腰椎4~6 ml。60%~65%压缩性骨折患者仅从单侧注射就可将对侧充盈,一侧注射不满意者,可行双侧注射。
四
术后处理
仰卧2—6h,6h内监测生命体征1次/h,平稳后可下床轻微活动。术后观察1~3d可出院。如骨质疏松椎体压缩骨折经皮椎体成形术(PVP)后背部疼痛缓解1~3d后,再发胸腰背部剧烈疼痛,活动时加剧,平卧后可减轻,应高度怀疑新发椎体骨折,首选MRI检查,如有其他新发椎体骨折,可即刻行经皮椎体成形术(PVP)治疗。术后还应针对原发疾病进行相应治疗。
五
疗效评价
经皮椎体成形术(PVP)的临床疗效评价重点是疼痛缓解和防止椎体塌陷。
1.疼痛疗效评价:多采用WHO标准,将缓解程度分为4级
完全缓解(CR):疼痛症状完全消失,生活完全自理
部分缓解(PR):疼痛缓解明显,偶有症状,无需使用口服止痛剂,生活大部分能自理;
轻微缓解(MR):时有疼痛症状,使用口服止痛剂能止痛,生活部分能自理;
无效(NR):疼痛无缓解,口服止痛剂不能完全止痛,依赖强止痛剂。
目前也常用疼痛分级法(VAS),即形象类比评分法进行疼痛疗效评价,以VAS分值0—10分表示疼痛程度,0分为无疼痛,10分为剧烈疼痛。治疗后VAS降低3分以上视为有效。显著缓解(CR):VAS分值为0~3分;部分缓解(PR):VAS分值为4~6分;无缓解(NR):VAS分值>7分或治疗前后VAS分值差值<3分。
经皮椎体成形术(PVP)对肿瘤及骨质疏松性骨折的止痛效果较理想,多数患者在术后即刻至72 h(平均36 h)内起效,其中转移性肿瘤和骨髓瘤的疼痛缓解率为72%~85%、骨质疏松性压缩性骨折的疼痛缓解率达78%~96%。对椎体转移性肿瘤行经皮椎体成形术(PVP)治疗后3~4周后应辅助以化疗或放疗,从而进一步控制肿瘤而延长患者生存期。
2.防止椎体塌陷
效果难以评价,据有限的文献报道以加固椎体为目的的患者近期结果均未出现椎体塌陷,但目前尚无前瞻性、随机的大宗研究能对这一作用做出肯定的结论。由于骨质疏松是全身性疾病,经皮椎体成形术(PVP)后邻近或远处椎体均有冉发新压缩骨折的风险。
本文来源:金陵肢创联盟