在腰椎管狭窄的影像诊断中,椎管前后径和硬膜囊面积最常用。通常将椎管前后径<10mm和硬膜囊面积<100 mm2作为椎管狭窄的诊断标准。然而,也有一些容易忽略的特殊征象提示腰椎管狭窄症的诊断。
临床工作中,进行腰椎MRI阅片时,多关注于椎间盘、小关节、韧带、脊髓圆锥位置等,很少会注意硬膜外脂肪情况。殊不知,老外早在1975年就已经关注这点。查阅文献,因硬膜外脂肪增多症 (spinal epidural lipomatosis, SEL)导致腰椎管狭窄症的病人虽少见,但以关键词 spinal epidural lipomatosis 检索PubMed,至2020.10.15,已有272篇相关文章发表,很多相关病例都是误诊误治的经验总结。由于脂肪作为“正常”组织容易被临床医师忽视,导致硬膜外脂肪增多症的漏诊、误诊,延误最佳治疗时机。
硬膜外脂肪增多症是指椎管内硬膜外正常的脂肪组织病理性增生,压迫脊髓或神经根,导致椎管狭窄相应的临床症状,如:慢性疼痛、无力、麻木、间歇性跛行、大小便失禁、反射异常,甚至瘫痪。SEL可累及胸椎或腰椎,颈椎未曾报道。
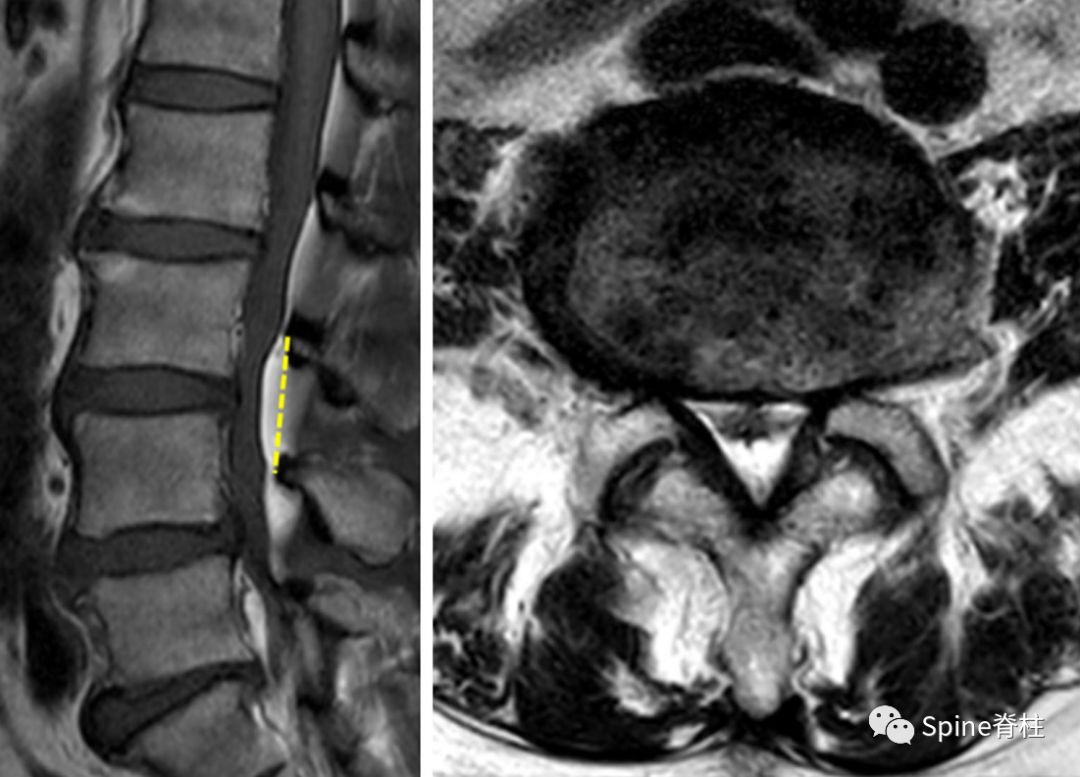
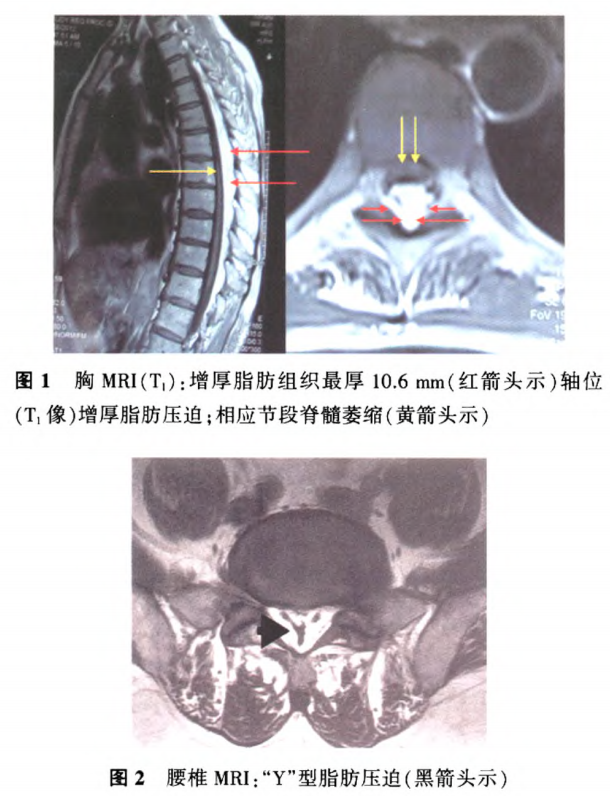
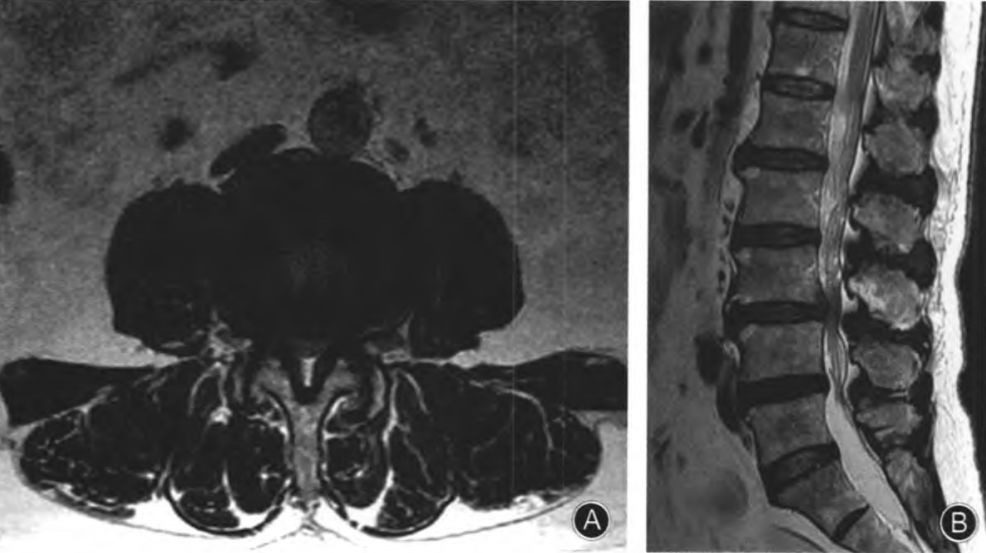
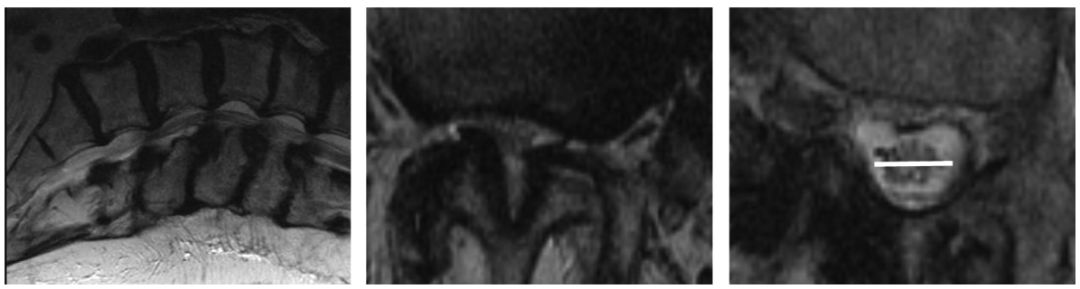
图示:有学者定义硬膜外脂肪增多症为:左图:在矢状位T1加权像上,硬膜外脂肪延伸到椎板内缘外(虚线);右图:横断位T2像上,硬膜外脂肪增多明显压迫硬膜囊,脂肪增生的厚度大于8mm。
硬膜外脂肪增多症在人群中的整体发病率为2.5%,该病发病机制尚不明确,其与大剂量激素摄入史、肥胖、相关内分泌代谢紊乱疾病史等有关。硬膜外脂肪增多症可能是全身代谢性疾病,引起的腰椎管狭窄症状是其的局部临床表现,表现为椎管狭窄的相关症状和体征,同时也取决于影响的节段。其症状重,表现繁多,例如反复发作的腰背部疼痛,间歇性跛行,下肢放射痛、乏力、感觉异常,部分可出现马尾综合征表现等,但一般无明显阳性体征。研究证实,SEL的严重程度与临床症状存在中度相关性。脂肪组织越多,椎管狭窄的临床症状越明显。
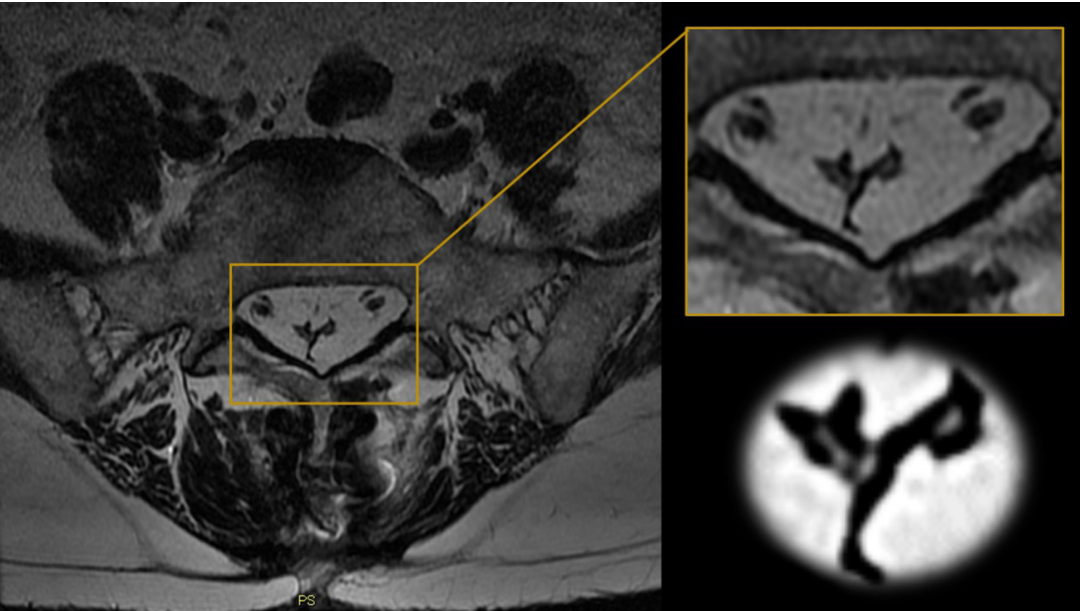
磁共振的T1加权像是诊断硬膜外脂肪增多症最敏感的检查方法。SEL具有特征性的影像学表现,由于椎管内脂肪组织的增多,脊髓或马尾神经明显受压,在T1加权像横断位上可见硬膜囊变小,出现分叶,甚至出现典型的“Y”征、星征、“线征”等影像学表现。
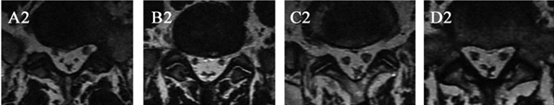
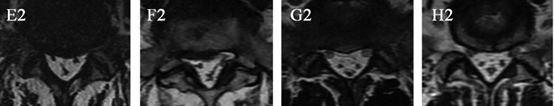
T2加权像平S1上终板横切位片。A2, B2: Y 征;C2, D2: 星征;E2, F2: 线征;G2,H2:椭圆征。
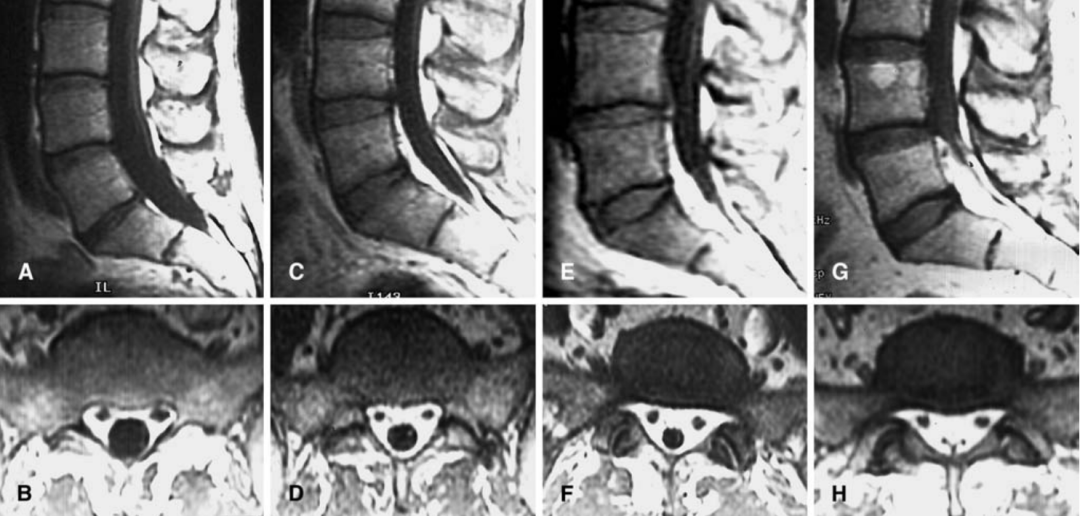
Borré等将MRI影像下腰骶椎管内的脂肪堆积分为4级(0-III),且级别不同的人群出现临床症状的比例不同,0和I级均不表现临床症状,II级中只有14.5%的人表现出不适,III级全部出现症状,且最严重。B,D,F,H分别0,I,II 和III级。
硬膜外脂肪增多症的治疗很简单,基本同腰椎管狭窄症的治疗,可采用保守治疗或手术治疗。保守治疗包括控制体重,停止激素摄入并治疗原发病。手术治疗包括椎板切除减压,减压融合术等,但治疗的关键在于早期的明确诊断。然而,决定是否手术治疗,需要依据患者的症状、体征以及保守治疗的效果。其中,伴有临床症状的特发性腰椎SEL,高达88%的患者最终需手术治疗;而对于继发性腰椎SEL,通过消除致病因素后,仍有65%的患者需要通过手术缓解症状。
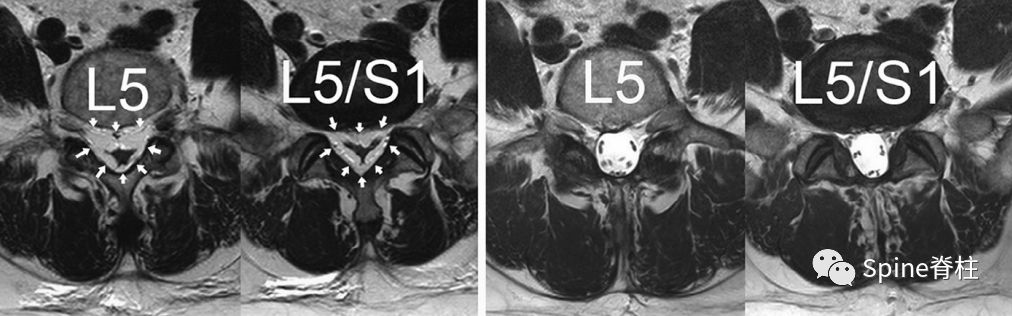
左图:白箭头所指为硬膜外脂肪沉降征阳性,硬膜囊呈“Y”形;右侧为椎管减压术后硬膜外脂肪沉降征阴性,硬膜囊充盈良好。
最近,一项前瞻性观察研究比较了显微镜下单侧椎板切除或半椎板切除伴对侧减压治疗腰椎硬膜外脂肪增多症(n = 38)和经典的骨韧带结构引起的腰椎管狭窄症(n = 51)的治疗效果,并随访3年,结果发现手术减压是一种安全有效的手术方法,其临床效果与骨韧带性椎管狭窄患者相当。因此,对于保守治疗不佳的腰椎硬膜外脂肪增多症患者,可行显微镜下单纯减压手术。
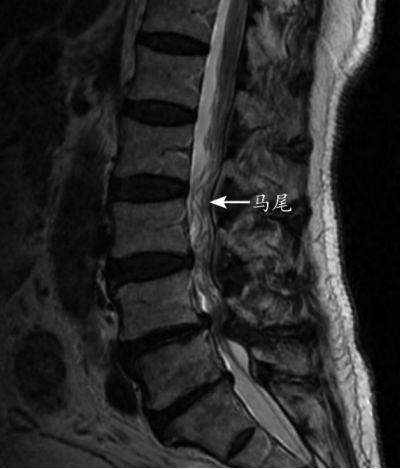
马尾神经冗余 (redundant nerve roots, RNRs) 是指马尾神经在椎管内表现为环状、迂曲以及缠绕等现象,其出现和发生与中央椎管狭窄存在明确的因果关系,对诊断有重要的提示意义,也可以作为预测椎管狭窄手术疗效的指标。由 Verbiest 于 1954 年在腰椎管狭窄症患者进行 X 线脊髓造影时发现马尾神经迂曲现象,1968 年 Cressmen 和 Pawl 将其命名。马尾神经冗余征在老年人中发生率为8.2%,而在腰椎管狭窄症患者中为33.8%-42%。其好发于高龄、女性和存在严重神经损害表现者。此征也常被误诊为椎管内动静脉畸形或椎管内肿瘤,容易导致不必要的治疗,如穿刺活检。
70岁,间歇性跛行3年,加重半年,腰椎马尾神经冗余的MRI表现。A:MRI横断面T2像显示L3-4椎管严重狭窄,黄韧带肥厚,椎间盘膨出。B:MRI矢状位T2像显示L3-4椎间隙水平以上,马尾神经迂曲缠绕,表现出典型的冗余现象。
马尾神经冗余征在是一种影像学表现,MRI矢状位T2像可以清晰的观察马尾神经根的形态,来判断是否存在RNRs。在腰椎管狭窄症的患者中较常见,年龄、腰椎管狭窄程度、狭窄位置、狭窄处锐利突起和多节段狭窄都是RNRs的相关危险因素。
形成马尾神经冗余征的可能机制为:当中央椎管狭窄到一定程度时,硬膜囊受压变窄,卡压其内的马尾神经,限制了其正常活动。当腰椎屈曲时,马尾神经受牵拉而通过狭窄处上移,但腰椎恢复至直立位或后伸时,马尾依靠重力和自身的解剖维系结构难以复位,于是在狭窄水平以上出现迂曲、松弛、缠绕等现象。
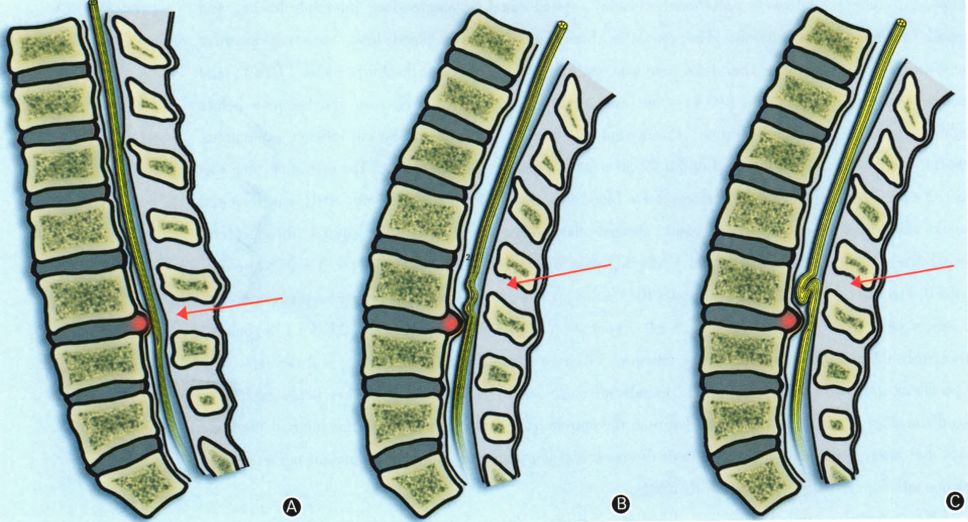
马尾神经冗余征形成机制的示意图
A.屈曲位时神经受牵拉,向上移动;B.伸展位时神经松弛,受挤压变形;C.伸展位时神经迂曲缠绕,无法向下通过梗阻部位。注:箭头指腰椎管狭窄部位及迂曲的马尾神经。
腰椎管狭窄症伴随马尾神经冗余征患者由于马尾神经根在狭窄段被紧紧卡压,马尾神经根通过狭窄段困难。屈曲时,马尾神经根被拉长,长期很容易产生迂曲、缠绕与粘连,再加上脱髓鞘及纤维变性等作用,因此腰腿疼痛症状会更重,手术预后效果也更差。由于RNRs在腰椎管狭窄患者中相对常见,且最近系统回顾和Meta分析也证实,马尾神经冗余征与症状性腰椎管狭窄症密切相关,其可作为症状性腰椎管狭窄症术后功能恢复较差的潜有力的预后指标。因此,腰椎管狭窄症患者 MRI 检查中一旦发现马尾神经冗余征,即表示马尾神经已存在较严重缺血、缺氧及微循环障碍,需行椎管减压手术治疗,同时,术前应充分交代术后可能预后不良的风险。
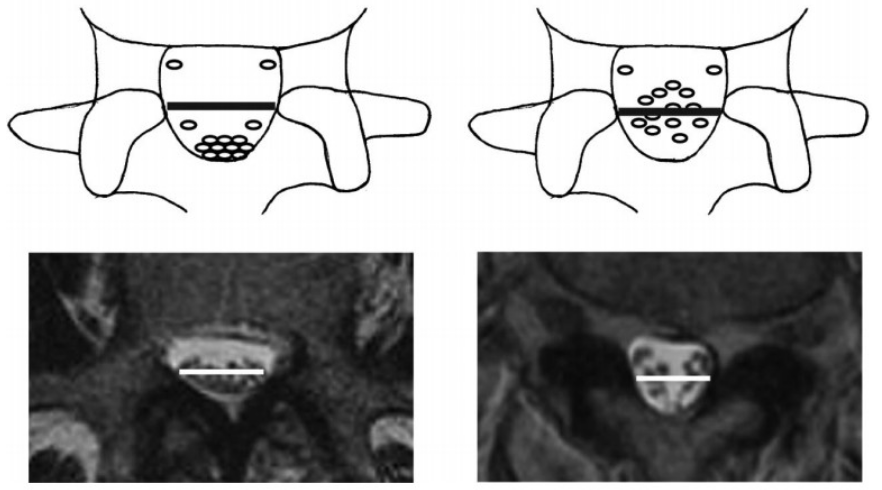
Barz 等于2010年首先提出马尾神经沉降征 (nerve root sedimentation sign) 的概念。一般马尾神经在磁共振横断面上的形态分为两类:正常情况下马尾神经悬浮于脑脊液中,仰卧位时神经束由于重力因素沉降到椎管背侧;如果仰卧位时,马尾神经仍然悬浮于硬膜囊内,则为马尾神经沉降征阳性。
马尾神经沉降征阳性与中央椎管狭窄存在明显相关性,而狭窄平面硬膜外压力增高是神经悬浮于椎管内而呈现沉降征阳性的主要原因。
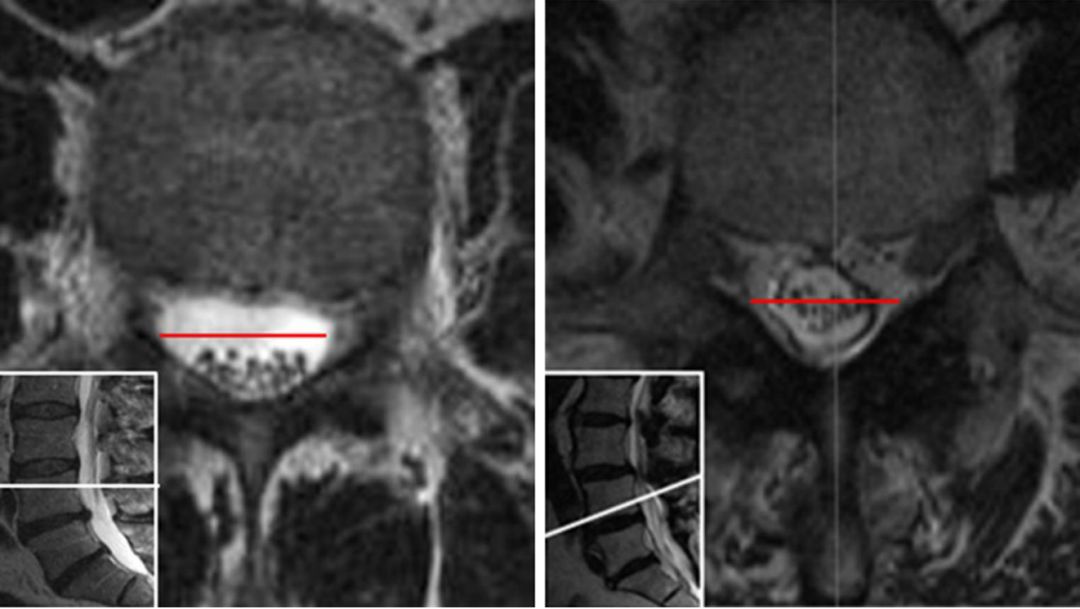
MRI提示马尾神经沉降征阳性患者
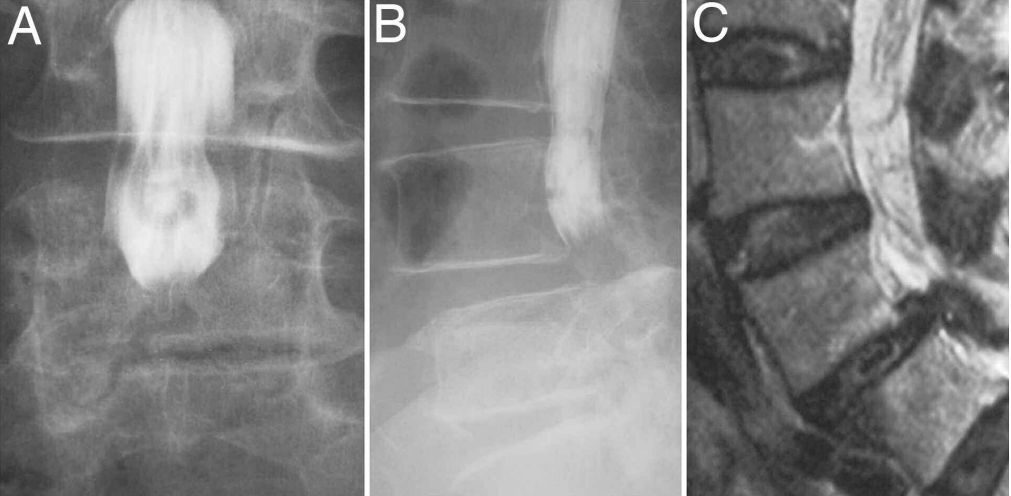
左侧图:L3/4椎管绝对狭窄(患者女性,84岁,平板运动试验25 m)。中间:L3 / 4水平最窄处的横截面积小于50平方毫米。右侧:L3/4以上水平马尾神经沉降征阳性。
同时,Barz 等也证实,中央椎管狭窄的患者中,马尾沉降征阳性率高达94%,而无椎管狭窄症状的腰痛患者中,其发生率几乎为零。对于中央腰椎管狭窄患者未出现马尾神经综合征可能是由于狭窄水平的神经根被栓系所致。因此,马尾神经沉降征可以作为区分单纯腰痛和腰椎管狭窄症的特征性指标,但也有学者提出质疑。最近一项研究发现,马尾神经沉降征并不能从非特异性下腰痛患者中鉴别出症状性腰椎管狭窄症(敏感性77.1%,特异性47.0%),作者认为马尾神经沉降征不能用于辅助诊断腰椎管狭窄症。
然而,2019年的系统综述+Meta分析发现,马尾神经沉降征具有较高的诊断敏感性、特异性和有效性,对腰椎狭窄症的诊断具有良好的临床应用价值。可作为临床诊断和筛选的辅助工具。
参考文献:
1. European Spine Journal (2019) 28:69–77
2. 中国神经精神疾病杂志,2012,38(09):575-576.
3. Eur Spine J. 2018 Jul;27(7):1653-1661.
4. The Spine Journal 17 (2017) 969–976
5. Eur Radiol (2003) 13:1709–1721
6. 中华创伤杂志.2018;34(7):612-617.
7. 中国临床解剖学研究.2018;36(2):221-225.
8. 中华骨科杂志.2016;36(22):1405-1409.
9. World Neurosurg.2017;05:95-101.
10. Barz.Spine 2010;35:892–897.
11. Barz.Eur Spine J 2014; 23:985–990.
12. Zhang. Eur Spine J 2017; 26:2512–2519.
13. Neuroradiology. 2019 Oct;61(10):1111-1121.