肘关节是人体最容易出现僵硬的关节之一。而关节僵硬也是肘关节损伤后最常见且较为严重的并发症,文献报道其发病率为0~21%,整体发病率约为8.6%[1]。理论上认为,肘关节运动范围减少50%可使上肢功能降低80%,严重影响患者上肢功能[2]。
随着社会的发展,患者对肘关节活动范围的要求越来越高,要求进行肘关节松解改善关节功能的患者也越来越多,因此,正确认识及处理肘关节僵硬极其重要。近年来,很多国内致力于肘关节损伤研究的骨科医师对肘关节僵硬进行了较为深入的研究,治疗了大量患者,积累了一定的经验。本着遵循科学性、先进性和实用性的原则,同时为了更好地指导认识和治疗肘关节僵硬,中国医师协会骨科医师分会上肢创伤专业委员会、中国研究型医院学会关节外科专业委员会肘关节外科研究学组的专家们共同讨论并提出了本专家共识。

肘关节僵硬分为关节内和关节外两种因素。常见的关节内因素包括创伤后关节炎、关节面对合不良、关节内粘连、游离体或骨赘引起的骨关节炎和增生性滑膜炎等。常见的关节外因素则包括异位骨化、关节囊挛缩和肌腱挛缩等。在关节纤维化的过程中,肘关节囊起重要作用,即使遭受相对较小的创伤,关节囊的结构和生化特性也会发生改变,导致增厚、顺应性降低和活动性丧失等[3]。但绝大多数属混合性,同时有关节内和关节外因素,如严重异位骨化者同时伴有关节囊挛缩和关节内粘连。肘关节骨折脱位与僵硬密切相关,所有肘关节脱位均可引起关节囊和侧副韧带撕裂。单纯肘关节后脱位可导致平均10°的伸肘受限;若脱位同时伴发骨折,则会增加异位骨化的发生风险,进一步影响其功能。
另外,肘关节僵硬的原因也分为创伤性与非创伤性两类。创伤性因素包括创伤、烧伤、颅脑外伤等,损伤程度与肘关节僵硬程度成正比。创伤后肘关节僵硬的机制主要是关节内出血、渗出导致肘部处于屈曲位,因为在此位置时肘关节囊容量最大,关节内压力减小,疼痛缓解。此后关节囊逐渐增生变厚,肘屈伸受限。因此,虽然不同因素均可造成创伤后肘关节僵硬,但最基本的病理变化是关节囊发生了挛缩。创伤后7 ~ 14 d内多次手术也可造成肘关节僵硬[4]。非创伤性因素包括骨关节炎、炎症性关节炎、化脓性关节炎、多关节血肿等。
异位骨化是由软组织中不均匀的板层骨形成的。具体而言,当多能间充质细胞分化为成骨细胞时会形成异位骨,成骨细胞会产生矿化形成骨的类骨质[5],组织学上这种异位骨与天然骨相同[6]。其在物理阻挡肘关节活动中十分重要,大约3%的单纯肘关节脱位和高达20%的肘关节骨折脱位都伴发异位骨化。文献报道继发于肘部创伤的异位骨化发生率为1.6%~56.0%,可依据损伤的类型不同而不同,随着骨折严重程度的增加而增加,还与其他未注意的骨软骨骨折等有关[7]。异位骨化的发生与神经系统病变密切相关,最常见于脊髓和头颅等创伤,也可发生于非创伤性的神经系统疾病。文献报道,当伴有头颅创伤时异位骨化的发生率为11.0%~73.3%[8]。
目前肘关节易于挛缩的原因以及哪些患者易于产生创伤后肘关节挛缩仍不明确,但是肘部创伤后早期进行主动活动可以预防关节挛缩。制动时间过长是肘关节僵硬的促进因素。对于肘关节损伤,建议制动时间尽量不超过2周,应早期进行功能锻炼,以降低肘关节僵硬的发病率。

肘关节的活动度包括肘关节屈伸活动范围和前臂旋转活动范围。
肘关节屈伸活动范围以完全伸直位为0°,若最大屈肘130°,伸肘受限10°,则表述为0°~10°~130°;若最大屈肘130°,伸肘0°,则表述为0°~130°;若最大屈肘130°,过伸10°,则表述为10°~0°~130°(或-10°~130°)。
前臂旋转活动范围以前臂旋转中立位为0°,正常情况下旋前80°~90°,旋后90°。若旋转受限,旋前50°,旋后40°,则描述为50°~0°~40°。
统一的描述有助于统计和沟通交流。

肘关节的意义为将手放在一定的空间位置以满足日常生活,当不能达到日常生活所需的功能范围时称为肘关节僵硬。
健康人群肘关节活动度报道各不相同,随年龄增加而逐渐下降。伸直范围为-21°~12°,屈曲为122°~164°。Morrey等[9]研究显示,屈伸和旋前-旋后范围各100°可满足人们绝大部分的日常活动。因此肘关节僵硬广泛接受的定义为屈伸<100°,伸直受限超过30°或屈曲小于130°,也是大多数临床医师考虑手术治疗的指征。
随着科技和生活方式的显著改变,人们在日常生活中更多地需要使用键盘、鼠标及手机等,这需要更大的旋转及屈伸范围。因此肘关节的功能范围也在逐渐产生变化。2011年,Sardelli等[10]通过新的测量技术对肘关节现代生活的功能范围进行了重新测量,认为完成功能性任务需要肘屈伸23°~142°、旋前65°至旋后77°,显著大于Morrey等[9]提出的标准。可见随着现代生活对肘关节需求的不断增加,无法满足活动范围时即可诊断为肘关节僵硬。
对于一些从事特殊职业的患者,即使满足了这一标准也不能完成其职业所需的动作时,同样也会要求对肘关节功能进行改善。而一些老年患者即使屈肘仅到110°~120°、伸肘受限30°~40°或以上,也不会明显影响日常生活,不会有肘关节功能改善的需求。

分型对于加深对肘关节僵硬的认识、深化严重程度分析及指导临床工作具有指导意义。随着认识的增加,肘关节分型也在逐步演变。
多个系统的分类用于描述肘部僵硬的分型情况。在Kay[11]分类系统中,僵硬被分为5型:Ⅰ型为软组织挛缩,Ⅱ型为有骨化的软组织挛缩,Ⅲ型为非移位的关节内骨折、软组织挛缩,Ⅳ型为软组织挛缩性移位关节内骨折,Ⅴ型为创伤后骨关节炎。
Morrey分类系统是基于解剖位置和异常原因(内源性、外源性或混合性)进行分型的。该分类系统似乎更有用,因为挛缩通常涉及一个以上部位。内源性因素涉及关节内粘连、关节不平整和软骨损失。外源性(关节外)因素是软组织(关节囊)或侧副韧带的挛缩、异位骨化和关节外畸形愈合。僵硬也可以由内在和外在机制的混合因素引起[12]。
Hastings和Graham[13]基于功能受限情况提出了异位骨化的分型:
Ⅰ型为异位骨化有影像学表现,但是没有明显功能受限;
Ⅱ型为肘关节活动受限,但仍有一定范围的功能活动,还可进一步分为ⅡA、ⅡB和ⅡC亚型,ⅡA型为肘屈伸平面受限,ⅡB型为前臂旋转平面受限,ⅡC型为2个平面均受限;
Ⅲ型为肘强直,与Ⅱ型一样,其也可以分为A、B和C亚型。
但异位骨化的大小和肘关节功能并不呈正相关。目前,不同分类各有优劣,临床医师应根据实际情况选择使用。

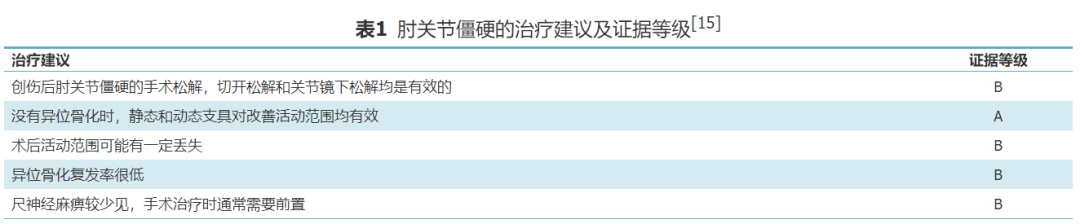
肘关节僵硬治疗的目标在于给患者提供一个无痛、稳定、有力且活动范围良好的肘关节。肘关节僵硬的持续时间、严重程度、患者特殊需求及根本的病理学因素可指导治疗方案的选择[14]。处理方式包括保守治疗和手术干预,其治疗方式及选择的证据等级见表1[15]。
(一)非手术治疗
适应证为肘关节挛缩治疗时间在6个月以内或挛缩轻微的患者。
非手术治疗方式包括系列石膏固定、动态或静态支具、CPM机等。由于系列石膏固定不便携带,患者接受度低,目前以支具治疗为主[16]。
静态渐进性支具将肘关节置于可承受最大应力的位置,随着软组织拉伸,组织的应力逐渐下降;然后重新调整支具,改变关节角度;再次重复这一循环。这一治疗的原理是,当置于恒定长度时,组织张力会随时间下降。动态支具通过使用弹簧或橡胶带使组织处于恒定张力下,拉伸软组织;其原理是组织在恒定张力下长度会不断增加[17]。静态和动态支具都可造成组织的塑性形变,组织重塑并永久性增长。这2种方法都证明有效,可减少挛缩达到48°[18],但成年患者僵硬时间必须小于1年,儿童则无明确时间限制。若肘关节伸直受限30°以上,可考虑螺扣式夹板(Turnbuckle夹板)固定,此静态渐进式夹板固定可使挛缩的肘关节活动度改善25°~43°。但目前静态和动态方法比较的文献较少。
目前对于CPM及被动活动存在争议,推荐对患者进行轻柔的被动活动,但是强烈的被动活动及反复多次的按摩反而会促进异位骨化的形成。因为强力被动牵拉可能引起肱肌和前关节囊损伤,继发炎症、关节积血、异位骨化及肘关节挛缩加重。Lindenhovius等[19]的研究发现,与不使用CPM相比,术后使用CPM的运动范围并未显著增加。因此,目前被动活动及CPM在肘关节僵硬的治疗中仍存在争议。
(二)手术治疗
手术松解的指征为保守治疗失败且活动度持续性受损的患者,以及在强化治疗和康复后没有充分改善活动的患者。
术前评估侧重于病史:是否进行过非手术和(或)手术治疗,体格检查应特别注意尺神经的状态。应用X线片和CT图片来评估挛缩的原因,制定合理且详细的手术方案和手术计划。术中采用臂丛麻醉,术后立即开始康复治疗。通过手术松解和术后规范康复,患者的运动范围一般会显著改善[20]。尺神经一旦出现问题,恢复周期较长,对患者生理和心理影响较大,因此必须在术前对尺神经进行仔细评估。尺神经易受损伤、瘢痕化、甚至出现功能障碍。若出现卡压或功能障碍,则必须在肘关节松解的同时对尺神经进行松解,这对重建受尺神经支配的前臂肌群力量和皮肤感觉很重要。
(三)手术时机
肘关节僵硬的手术松解时机非常重要,过早松解术后易引起异位骨化复发,造成再次僵硬。而等待时间过长,又会造成患者康复时间长,严重影响生活,同时在这段时期韧带和关节囊产生纤维化、关节软骨退变、肌肉萎缩,造成继发性关节病变。
手术时机选择要考虑异位骨化是否成熟,切除未成熟的异位骨化可导致出血、感染、再复发等并发症。传统方法是尽量延迟手术,使异位骨化完全成熟,以利于彻底切除异位骨化、降低术后复发率。近10余年来文献强调早期治疗,以早期进行功能锻炼,从而有利于功能的最大程度恢复;而延迟手术会造成关节周围软组织挛缩和关节软骨变性,影响最终疗效。
Garland[21]提出一个不同病因异位骨化的手术时间表:创伤后6个月,脊髓损伤后12个月,脑外伤后18个月。Shehab等[22]提出理想的手术时机为:
①局部无发热、红肿等急性期表现;
②血清磷酸酶正常;
③骨扫描显示正常或接近正常,系列定量骨扫描指标从稳定期下降2~3个月后。
但也有学者认为,应在系列X线片无明显变化时早期行松解和异位骨化切除,一般为伤后4~6个月[23]。目前认为受伤至手术松解的时间缩短为6~10个月可以获得更好的结果[24]。因此,建议在骨化成熟后尽早手术松解僵硬的肘部,以缩短康复时间并提早恢复工作。
(四)切开松解
切开松解是治疗创伤后或退行性肘关节僵硬的传统方法。手术的目的主要是切除所有影响功能的异位骨化,并对挛缩的关节囊、肌腱等相关软组织进行松解。肘关节僵硬只有在没有前、后方骨性阻挡时才能考虑保守治疗,否则应手术治疗;为改善伸肘功能,应去除前方挛缩的关节囊和后方的骨性阻挡;而为改善屈肘,应去除后方挛缩的关节囊和前方的骨性阻挡,同时松解挛缩的内侧副韧带后束。为防止术后出现侧方不稳定,术中必须重视对外侧尺骨副韧带和内侧副韧带前束的保护。切开松解术是一种很有效的松解方式。手术后可明显改善肘关节的活动范围[25]。
1.切开松解手术入路的选择:
有多种入路可用于挛缩松解,如前方入路、外侧柱入路、内侧过顶入路及后方入路等[26]。不同手术入路各有优、缺点:内侧入路的缺点是切除关节外侧面的异位骨化和显露桡骨头较困难。前方入路可显露前方关节囊、肱肌、肱二头肌腱等部位的挛缩,缺点是切口靠近肱动脉和正中神经。后方入路也常用于肘关节松解,可同时处理前、后、内、外各个方向的挛缩,缺点是需要广泛剥离,术后锻炼时切口所受张力较大,可出现皮下血肿、皮肤坏死等。推荐根据陈旧瘢痕、皮肤柔韧性、关节内病变的位置等相关因素决定采取何种手术入路或者联合手术入路。通常我们更倾向于采用内、外侧联合入路进行充分松解[27]。若原始存在后正中切口,则尽量采用原后方切口进行手术松解。
2.尺神经松解的指征:
肘关节僵硬松解时尺神经松解的指征:
①术前有症状;
②后内侧有骨赘;
③既往有尺神经手术;
④术前活动范围≤30°或屈肘≤90°。
但绝大多数肘关节僵硬患者需要经内、外侧进行松解,因此需同时进行尺神经的松解和处理。
3.可活动铰链式外固定支架:
在肘关节松解术后是否常规使用外固定支架固定仍存在争议。我们从外固定支架的优、劣两方面进行分析。
优势:
①提供静态及动态稳定性;
②允许患者早期康复;
③牵开挛缩的软组织及关节面;
④帮助维持术中获得的活动度。
缺点:
①增加了患者的住院费用;
②常伴有针道感染、固定针松弛或断裂现象发生;
③桡神经损伤也时常见到。
但是在严重肘关节僵硬患者中,常常需要较为彻底地松解软组织和骨性结构,结果可能导致肘关节出现不稳定现象。此时建议使用外固定支架进行保护[28]。通过外固定支架达到允许患者早期进行活动的目的,术中也可充分松解,尽可能恢复正常的活动范围,避免了因顾忌出现不稳定而不敢充分松解的问题。因此,外固定支架固定在严重肘关节僵硬伴肘关节不稳定时是一种有效的选择,但同时也要注意并发症的出现[29]。术者应轻柔操作,充分利用术中影像定位,严格无菌操作等。
4.异位骨化复发的预防:
包括化学疗法和放射疗法。最常用的化学治疗物质为非甾体类抗炎药,如吲哚美辛等,应在术后24 h内开始应用,一般建议使用吲哚美辛25 mg,3次/d,连续用6周[30]。非甾体类抗炎药主要通过防止前体细胞分化为成骨细胞来起作用。低剂量外放射治疗也被用来预防异位骨化,是一种可通过抑制成骨性前体细胞的局部治疗方法,目前已在术前或术后用于预防肘关节周围的异位骨化,一般建议剂量为单次600~700 cGy[30],术前或术后24 h内均可,为了手术方便,一般建议术前放疗。
5.引流管的放置:
肘关节松解术后瘢痕和骨化创面出血较严重,建议松止血带彻底止血后再关闭伤口,前方及后方关节间隙各放置1根引流管,待术后肘关节彻底活动后引流量少于30 mL时拔除,一般需要3~7 d[30]。
(五)关节镜下松解
潜在优势是切口小、失血量少、术后疼痛减轻、康复更容易,是治疗创伤后肘关节僵硬的有效方法之一。随着设备的改进和经验的积累,关节镜下松解的应用也越来越普遍[31]。
潜在的不利因素是神经损伤的风险增加及关节镜技术方面的要求增加。正常肘关节囊的容积约为14 mL,而僵硬的肘关节容积仅为6 mL,使肘关节镜进入困难,视野更小而无法获得充足的操作空间。同时肘关节挛缩降低了关节囊的拉伸能力,使血管、神经无法远离入点,增加了神经损伤的风险[32]。
关节镜松解的禁忌证是需要切开手术治疗的严重异位骨化、严重肘关节挛缩伴有明显关节外软组织粘连、骨与软组织解剖结构异常、严重软骨损伤和继发于骨折的关节炎。
(六)人工全肘关节置换术
该干预措施应被视为一种补救治疗。随着技术的发展,对肘强直、关节面破坏或僵硬程度较高的患者也是一种可靠的选择,特别是对于有疼痛症状和活动较少的老年患者[30]。但其并发症并不少见,包括松动、磨损、感染和不稳定(半脱位或脱位)、尺神经症状及少数术后肘关节活动度改善不明显等。
要严格控制置换的年龄,年轻且活动量较大的患者,假体生存率会明显降低。特别是对于年龄<65岁的患者,其肘关节僵硬的假体生存率要低于老年患者和类风湿关节炎患者[33]。
(七)间隔成形术
间隔成形术的适应证为关节破坏较为严重的年轻患者。由于其生活活动需求较高,使用肘关节置换又过于年轻,可采用间隔成形术[30]。
间隔式关节成形术包括使用阔筋膜、真皮或异体跟腱等进行关节表面置换,同时打磨肱骨远端关节面,并将移植物缝合至肱骨远端关节面。此外,在早期术后活动中,可通过铰链式外固定支架对关节的撑开作用来减少对移植物的磨损。对于关节退变大于50%的年轻患者,间隔式关节成形术可取得较为满意的效果,满意度为69%~92%[34]。笔者团队采用真皮进行间隔成形治疗20余例患者,多数患者可以获得较为满意的术后活动范围,仅个别患者出现关节不稳定。

早期功能锻炼是肘关节松解术后至关重要的一环,只有有效、合理的术后康复才能使患者从手术中获得最大收益。
疼痛是制约早期锻炼的重要因素。建议在术中进行臂丛神经置管[30],可明显减轻疼痛,使患者达到术后第1天即开始进行功能锻炼的目的。术后早期冰敷、使用非甾体类抗炎药并结合物理治疗进行功能锻炼,也有助于功能恢复。我们反对按摩及强力的被动功能锻炼,因强力按摩可增加术后异位骨化复发的风险[16]。目前对于限制性支具的使用仍存在较大争议。大多数专家推荐白天做康复锻炼,夜间用外固定支架或限制性活动支具将患肘交替固定于最大伸肘和屈肘位,且至少持续3~6个月。

肘关节僵硬有多种治疗方式,但是无论哪一种方式都会产生相应的并发症。最常见的并发症是肘关节僵硬的复发。Morrey[35]研究发现,38例患者中有10例(26%)术后再次僵硬,需要重新进行肘关节松解。Ring等[36]报道,46例患者中有9例(20%)复发需要松解。
手术治疗和严重屈曲挛缩增加了其他并发症的风险,如肌腱和韧带断裂、血管损伤、神经病变和神经麻痹。这被认为是手术误伤、牵拉或者尺神经在肘管位置压迫所致。随着肘关节屈曲挛缩至90°,肘管隧道的体积明显减小,尺神经的压力增加,此时可通过尺神经的前移来进行干预[31]。还可能出现短暂的正中神经症状、短暂性桡神经麻痹,桡神经浅支控制区域感觉异常和骨间后神经麻痹[37]。
另一种更为特异的损伤为关节镜松解术中出现的门静脉滑膜瘘[38]。另外,采用后正中切口进行肘关节松解手术时,容易出现血肿、切口裂开等并发症,因此,推荐使用内、外侧联合入路。此外,肘关节松解术中对外侧副韧带等软组织进行彻底松解,可能会出现关节不稳定。若发生半脱位,则外固定支架固定可重建稳定并允许适度活动。

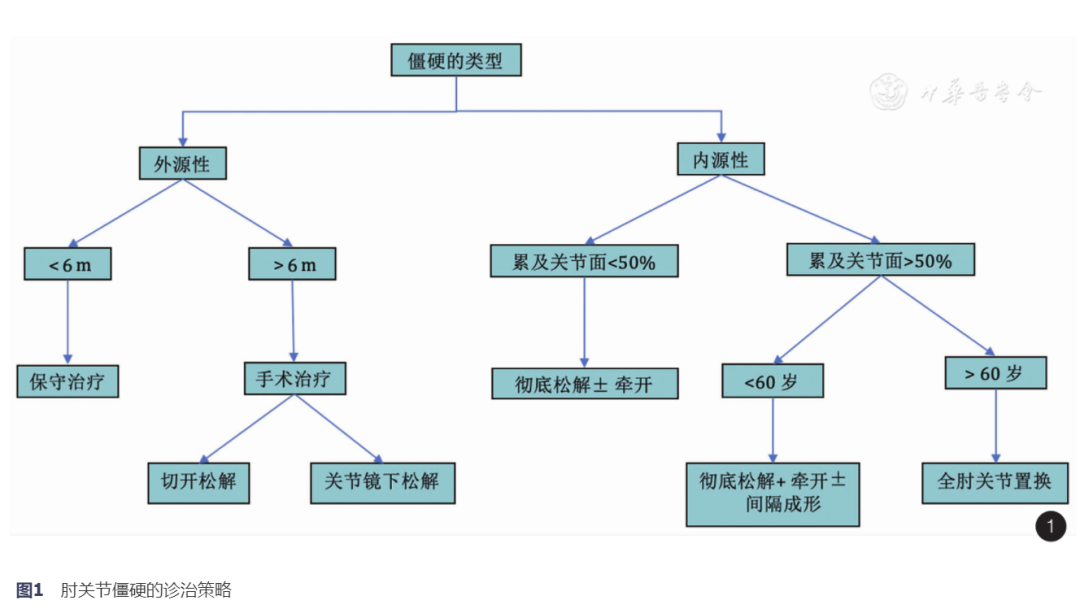
综上所述,可以根据图1的流程进行治疗选择。
此共识为肘关节僵硬的临床诊疗指导建议,实际处理中需要结合患者自身情况、术者技术能力及医疗机构的客观条件进行分析。
参考文献 略
共识制定专家组成员:
查晔军 蒋协远 公茂琪 王 蕾 黄富国 柴益民
纪 方 李 庭 刘利民 周君琳 潘勇卫 陈云丰
詹 平 陈 华 兰树华 王 筠 熊国胜 李东升
苏 伟 高 嵩 陈 军
执笔者:
查晔军
北京积水潭医院创伤骨科 100035
作者:中国医师协会骨科医师分会上肢创伤专业委员会、中国研究型医院学会关节外科专业委员会肘关节外科研究学组
来源:中华创伤骨科杂志, 2019,21(9)
说明:本文转载自骨关节空间,仅用于学习交流!
【重磅消息】
双十一返场特惠火热进行中
大骨科会员原价3980元/年
返场特惠1999元/年
活动截止时间:2020年11月30日23:59
扫描下方图片二维码立即抢购
:point_down::point_down::point_down: