
概 述
关于心包的构成
心包分为纤维层和浆膜层。前者位于最外层,较厚;后者位于内层,较薄而光滑,又分为壁层和脏层,两层间的腔隙即心包腔,正常心包可有10~50 ml的血浆渗出液,起到润滑作用。
常见病因
1、感染性心包积液包括结核、病毒、细菌、病原虫等。
心包积液最常看到的原因之一是感染,包括各种病原体都有可能,但是与细菌和病毒最为常见,特别是细菌,值得提出来的是结核杆菌引起的结核性心包积液,在临床上见得比较多。
2、非感染性心包积液包括肿瘤,尤其肺癌、乳腺癌、淋巴瘤、纵隔肿瘤等、风湿病的类风湿性关节炎、系统性红斑狼疮、硬皮病等、心脏损伤或大血管破裂、内分泌代谢性疾病的甲减、尿毒症、痛风等、放射损伤、心肌梗死后积液等。
(1)心包肿瘤
心包肿瘤既可以是原发于心包的肿瘤,以心包间皮瘤相对多见,也可以是继发于其它器官转移到心胞的肿瘤,转移性肿瘤以毗邻的肺部和胸膜转移最为多见。
(2)结缔组织病
结缔组织病又称为全身性系统性疾病,也就是平时大众所称的“风湿”,它可以损伤全身的各个器官,包括心包和心脏,其引起的心包积液,多跟胸腔积液同时发生。常见的结缔组织病有系统性红斑狼疮、未分类结缔组织病、干燥综合症、皮肌炎等。这些病例笔者都在临床上见到过。
(3)代谢性疾病
各种代谢性疾病引起都可以心包积液,见得最多的是尿毒症性心包炎。
(4)甲状腺机能减退
理论上来说,甲状腺机能减退是影响了机体的代谢,也可以属于代谢类疾病,但是在临床上比较多见,除了引起心包积液外,还可引起粘液性水肿,所以单独提出来,引起重视。
(5)邻近器官的病变
心包的邻近器官发生了病变,可以引起心包积液,如急性心肌梗塞后,可以引起心包积液,叫做急性心肌梗塞后综合征,目前认为这是一种跟免疫反应有关的疾病。胸膜炎也可以累及到心包。
(6)非特异性心包炎
没找到原因的心包炎,也称为特发性急性心包炎,一般进行对症处理。
(7)其它原因
还有一些其它的原因,如外伤、服用一些药物如免疫抑制剂、患有肾病综合症等。
病理改变
分 类
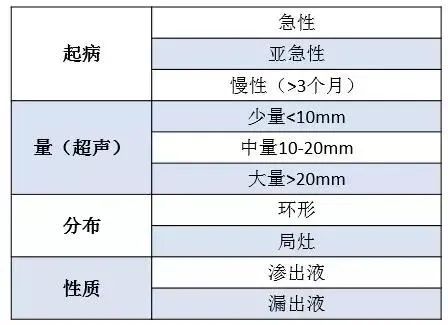
临床表现
■ 症状:呼吸困难是心包积液最突出的症状,与支气管、肺、大血管受压引起肺淤血有关,严重者端坐呼吸、身体前倾、可有发绀;产生压迫时可出现症状干咳、声音嘶哑、吞咽困难等症状;或出现肝大、全身水肿、胸腔积液或腹腔积液。
■ 体征:
触诊:心尖搏动弱;
叩诊:心浊音界向两侧扩大,心包积液征(Ewart),即背部左肩胛下角出现肺实变体征(浊音、语音增强剂支气管呼吸音);
听诊:心包叩击音;收缩压降低,舒张压变化不大,脉压变小;大量时累及静脉系统出现颈静脉怒张、肝肿大及下肢水肿。
■ 心脏压塞:短期内出现大量心包积液可引起急性心脏压塞,表现为窦性心动过速、血压下降、脉压变小和静脉压明显升高。心脏压塞的临床特征为Beck三联征(低血压、心音减弱、颈静脉怒张)。心脏压塞严重时可出现奇脉,即叹气时脉搏减弱或消失,呼气时脉搏增强,与正常人相反,动脉血压峰值随呼吸波动≥10 mmHg。
辅助检查
(1)X线检查:对纤维蛋白性心包炎诊断价值不大,对渗出性心包炎有一定的价值。
(2)CT有利于观察局灶性积液并精确液体量。一般情况下,心包厚度>4 mm被视为心包液体量异常。
(3)MRI:有利于观察局灶性积液并精确液体量。可评估心脏的其余部分,如心肌组织(水肿、梗塞、炎症、纤维化)、心肌/瓣膜功能、血流变化。
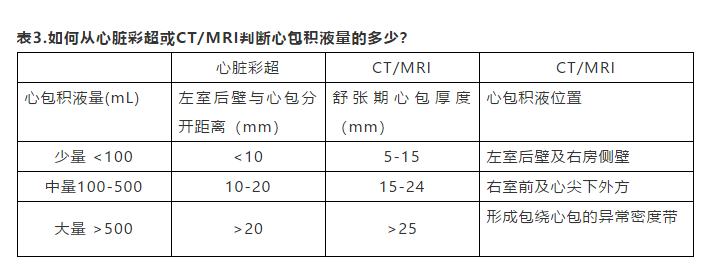
2.心电图 心包本身不产生电动力,急性心包炎时心电图异常来自心包下的心肌,典型的心电图可见四期变化:
第Ⅱ期早期ST段回到基线,PR段压低;晚期可见T波逐渐低平倒置;
第Ⅲ期,广泛T波倒置;第Ⅳ期,ECG恢复至心包炎之前状态。
此外,心包积液时有QRS低电压,大量积液时可见电交替;常有窦性心动过速。
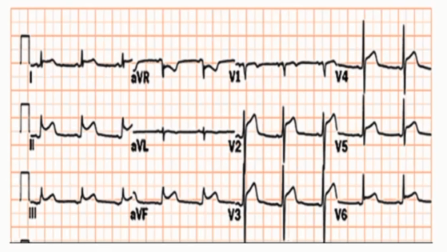
3.超声心动图 对诊断心包积液简单易行,迅速可靠。M型或二维超声心动图中均可见液性暗区以明确诊断。可反复检查以观察心包积液量的变化。
4.化验检查 取决于原发病。可有ESR、CRP和白细胞等炎症标志物升高,累及心肌时心肌损伤标志物肌钙蛋白和CK-MB可升高。
5、心包穿刺术
(1)心前区穿刺点:
于左侧第5肋间隙,心浊音界左缘向内1-2cm处,沿第6肋上缘向内向后指向脊柱进针。此部位操作技术较胸骨下穿刺点的难度小,但不适用于化脓性心包炎或渗出液体较少的心包炎穿刺。
胸骨下穿刺点:去左侧肋弓角作为胸骨下穿刺点,穿刺针与腹壁角度为30°-40°,针刺向上、后、内,达心包腔底部,针头边进边吸,至吸出液体即停止前进。
(2)注意事项
掌握好穿刺方向及进针深度;
进针速度要慢,当有进入心包腔的突破后即回抽有无液体,如未见液体,针头亦无心脏搏动感时尚可缓慢边进边抽。若针头有心脏搏动感应立即将针头稍后退,换另一方向抽取,避免损伤心肌血管。
抽液速度宜缓慢,首次抽液量以100ml左右为宜,以后每次抽液300-500ml,避免抽液过多导致心脏急性扩张。应注意随时夹闭胶管,防止空气进入心包腔。
术中密切观察病人的脉搏、面色、心律、心率变化,如有不适,应立即停止穿刺,将病人置于平卧位,并给予适当处理。
术后静卧,24小时内严密观察脉搏、呼吸及血压情况。
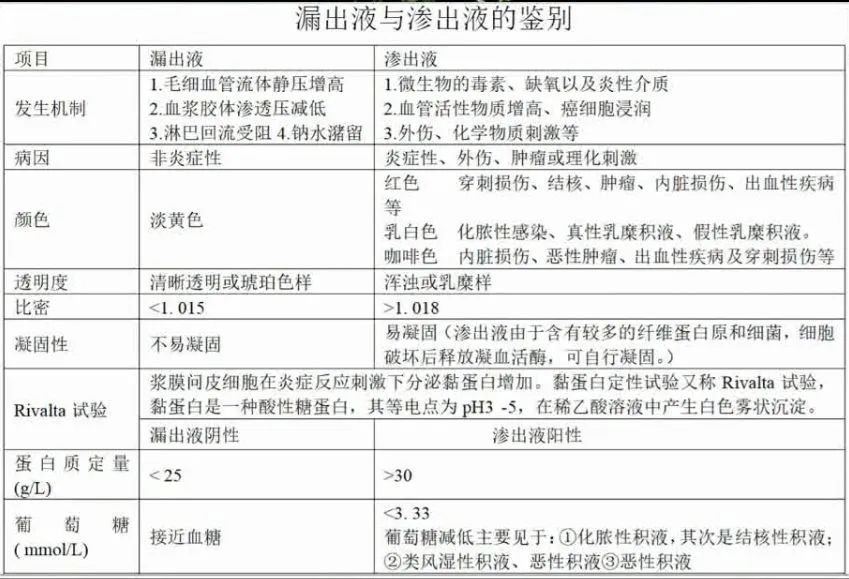
(3)穿刺定性
鉴别诊断
1、特发性心包炎(病毒性)
(1)临床表现:多为低热,无其他系统受累表现;很少表现为大量心包积液和心包填塞;多为病毒感染,自限性。家族聚集发病率约为10%;很少导致缩窄性心包炎;复发率约30%。
(2)实验室检查:20%的病例抗核抗体(ANA)阳性;抗心脏抗体阳性;定量PCR技术(RNA和DNA)可以鉴别。
(3)治疗反应:短期使用非甾体类消炎药、秋水仙碱和IL-1受体如anakinra疗效好。对IL-1受体如anakinra和rilonacept反应良好。
2、结核性心包炎
患者多有结核病史,表现发热、盗汗、体重下降等表现;球蛋白>40 g/L,外周淋巴细胞<10×109/L;直接结核试验阳性;30%的病例有肺结核,但部分首发表现为结核性心包积液。心超提示大量心包积液,常为分隔状稠厚心包积液;CT和/或MRI常提示心包增厚。心包积液培养或PCR可确定为结核杆菌,患者对抗结核治疗有效。
3、自身免疫性疾病
自身免疫性疾病占急性心包炎病因的2%~7%,占复发性心包炎病因的10%;最为常见的风湿免疫系统疾病包括系统性红斑狼疮、类风湿性关节炎、干燥综合征、炎症性肌病、硬皮病和血管炎。
患者一般会出现多系统损伤,如关节痛、皮疹、肾功能异常或蛋白尿、低热或高热,并且多种自身抗体呈阳性。非甾体类消炎药、强的松和自身免疫疾病相关治疗对这类患者有效。
4、自身炎症性疾病
患者常表现为高热,也有腹膜炎、关节痛、肌痛、皮疹等症状,还可表现为大量心包积液和心包填塞,易发展为缩窄性心包炎。实验室检查常缺乏特征性血清学标志物。
5、恶性心包积液
恶性心包积液占所有心包积液病例的5.1%~7.0%。患者易出现大量心包积液,甚至心包填塞(发生率较低);血和/或心包积液肿瘤标志物可能升高;心包积液中可找到脱落细胞;胸片、CT、PET和MRI提示纵隔增宽和肺部肿块等癌症影像学改变。
心包填塞时需心包穿刺和心包腔内注射抗肿瘤药物,如乳腺癌导致恶性心包积液需心包内注射卡铂,继续治疗原发肿瘤。
6、放射相关心包积液
放射相关心包炎分为急性和迟发性(最迟15~20年),与放疗剂量有关。患者可以表现为急性心包炎、心包积液和缩窄性心包炎,多与纵隔部位放疗有关,并且容易发展为缩窄性心包炎,出现心包填塞时需进行心包穿刺。
7、心脏损伤后综合征
心脏损伤后综合征属于免疫介导的病理过程,包括心包炎症综合征、心肌梗死后心包炎、心包切开术后综合征和创伤后心包炎(医源性或非医源性)。
患者心脏损伤后出现排除其他原因的发热、心包源性胸痛、心包摩擦音、心包积液、CRP增高5条中的至少2条,即可诊断。
治疗措施
1. 针对病因的治疗
主要是从发病的原因上面解决根本的问题,比如是感染引起的,需要抗感染治疗;是由心包本身发生的原发性肿瘤病灶,还是从其他地方转移过来的?如果从其他的地方转移过来的,要仔细的查找与原发病灶在哪里,治疗还要考虑原发病灶的治疗,心包的肿瘤多见于肺部的肿瘤或胸膜的肿瘤或是胸部纵隔的肿瘤,上腹部消化道脏器的肿瘤也可以见到。常见的心包原发肿瘤是心包间皮瘤,间皮瘤少部分为恶性,大部分为良性,其它的大多为转移灶;如果为全新的系统性疾病引起来的,需要将系统性疾病的活动状态充分控制,要做到这一点很不容易,因为系统性疾病本身就存在着难以治疗控制的问题,常见的系统性疾病包括了系统性红斑狼疮、未分类结缔组织病,干燥综合症和皮肌炎等。如果是甲状腺机能减退,要充分的补充甲状腺素,并定时复查。
2. 缓解症状的治疗
心包积液缓解症状的治疗,其实就是对症治疗,它所产生的任何不舒服都需要做相应的处理,其中减少心包积液的量是治疗的一个重要方法,除针对病因治疗外,一般是用下面几种方法来舒缓和减少心包积液:
(1) 药物治疗:使用利尿剂来加大排水量,药物通过减轻身体里面的容量负荷,使心包里面的水排出体外,常用的利尿药有呋塞米、托拉塞米、氢氯噻嗪和螺内酯等。
(2) 心包穿刺:心包穿刺是直接用穿刺针进入到心包腔,将液体抽出来,这个一般需要在B超的引导下进行,特别是有心脏压塞的症状的时候,心包穿刺显得尤为必要,能明显的缓解心包水压迫心脏的症状。有经验的医生也可以不用B超引导进行穿刺。
(3) 心包腔置管:如果心包里面的水量比较大的时候,可以考虑心包腔置管,在穿刺后将一个管子伸到心包腔内,另一端通到体外,可以定时的放出液体,由于心包腔相对胸腔来说还是小很多,所以心包腔置管很少使用。
声明:来源于心电图助手,仅用于学习交流,版权归原作者所有。如涉及图文、版权或其它问题,请及时与我们联系,我们将立即删除。













