据美国统计每年发生超过25万起髋部骨折。这些骨折大多数发生在老年人中,相关的1年死亡率在14%到36%之间。髋部骨折的治疗通常需要多学科联合的方法,包括在相应的医疗条件下适当的手术固定、早期活动和康复,以确保恢复生活自理。延迟适当的手术治疗与并发症和死亡率的增加有关。髋部骨折的治疗不佳可能导致严重的并发症,如缺股骨头坏死(AVN),骨折骨不连或骨不愈合,或内固定失败。因此,髋部骨折的早期发现和分类对于指导早期适当的治疗至关重要。
接下来我们将回顾一下髋关节的正常解剖学和生物力学,并讨论了成人股骨近端骨折的形态学特征、影像学特征、预后和治疗策略。
知识要点
■骨质疏松症表现为骨小梁丢失而不是皮质骨丢失,这被认为是骨折易感性的关键,骨折可能是通过改变股骨颈基部内侧皮质的载荷传递发生的。
■股骨头颈交界处的侧缘是至关重要的,因为这是最常见的滋养血管的附着点,涉及该区域的骨折造成严重血管损伤,随着股骨颈更远端骨折,风险通常会降低。
■软骨下功能不全性骨折在组织学上与骨坏死不同,因为前者主要由骨折骨痂和肉芽组织组成,骨髓水肿,骨折线近端和远端均有增强,而骨坏死中可见的无血管化的、近端浅表骨无增强。软骨下功能不全性骨折也往往是不规则,相对于关节面呈凸状,不连续,与骨坏死中相对光滑、连续、凹形的低信号线相反。
■股骨头颈交界处外翻嵌插骨折在最初的x线片上经常被漏诊,这是由于股骨头颈交界处轻微皮质错位和微小骨折角度不易被察觉,它们通常只在外侧压力三角的上显现。
■成人小转子孤立性骨折应被认为是撕脱骨折,因为与儿童相比,该人群中创伤性撕脱相对罕见。
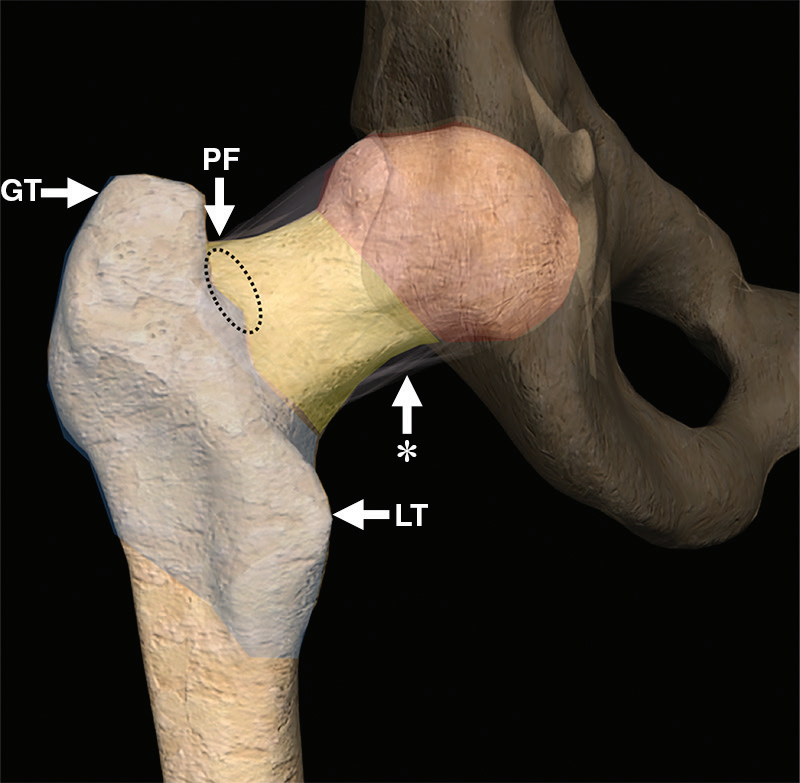
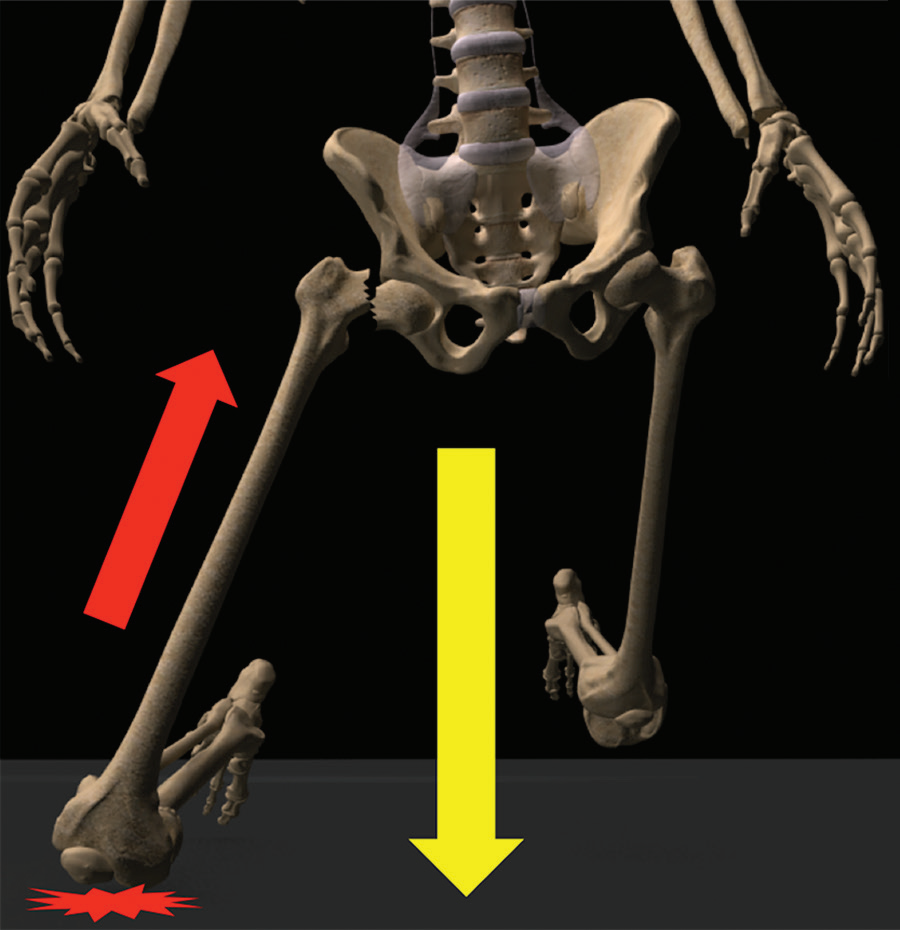
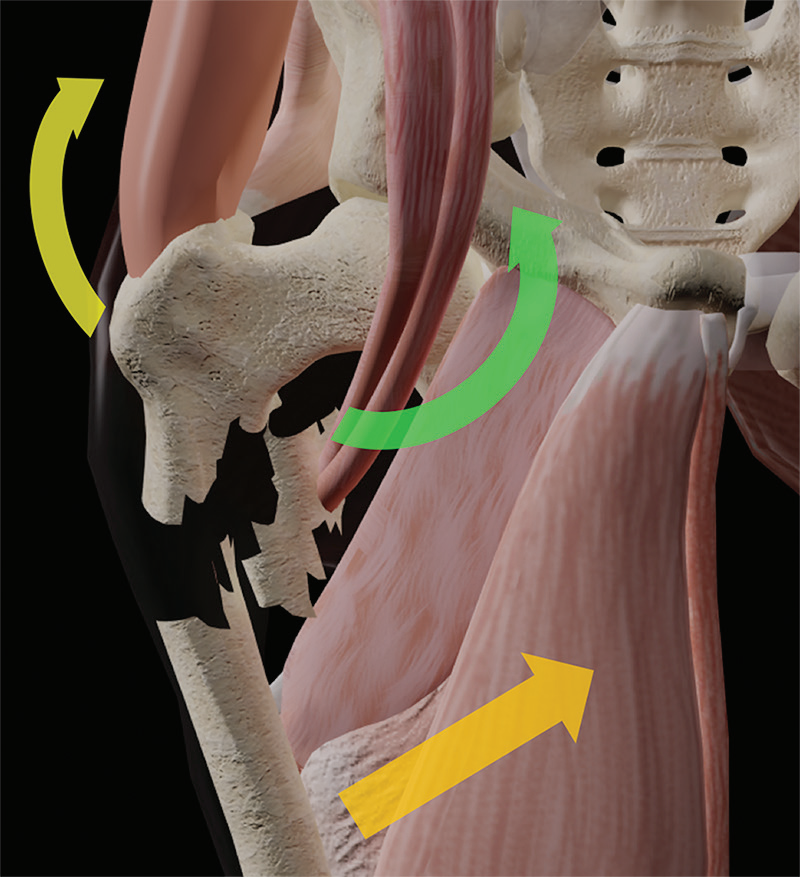
髋关节是由股骨头和髋臼组成的球窝关节。由于髋臼和周围唇的深度,它本身是稳定的,允许股骨在冠状面、矢状面和横切面旋转,同时限制股骨头的平移,施加于髋关节的力主要是由静态骨结构和附着在大转子上的臀部肌肉的动态外展作用的共同作用。(图1)
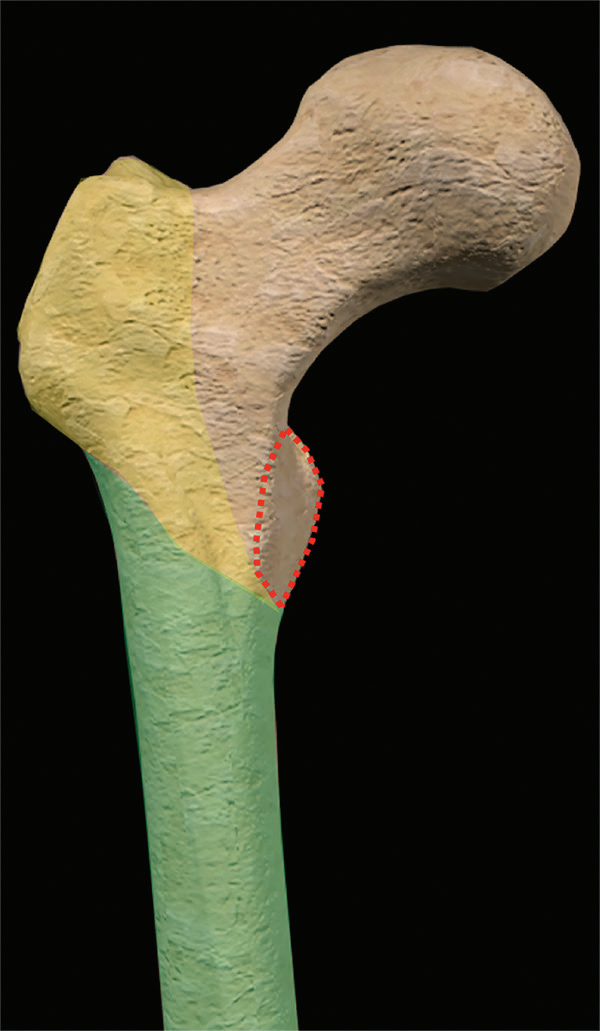
图1。计算机生成的股骨近端后方的图像显示了正常的解剖标志和损伤区。股骨头(红色)和颈部(黄色)位于囊内,转子间(蓝色)和转子下(橙色)区域位于囊外。GT=大转子,LT=小转子,PF=梨状肌窝,*=关节囊。
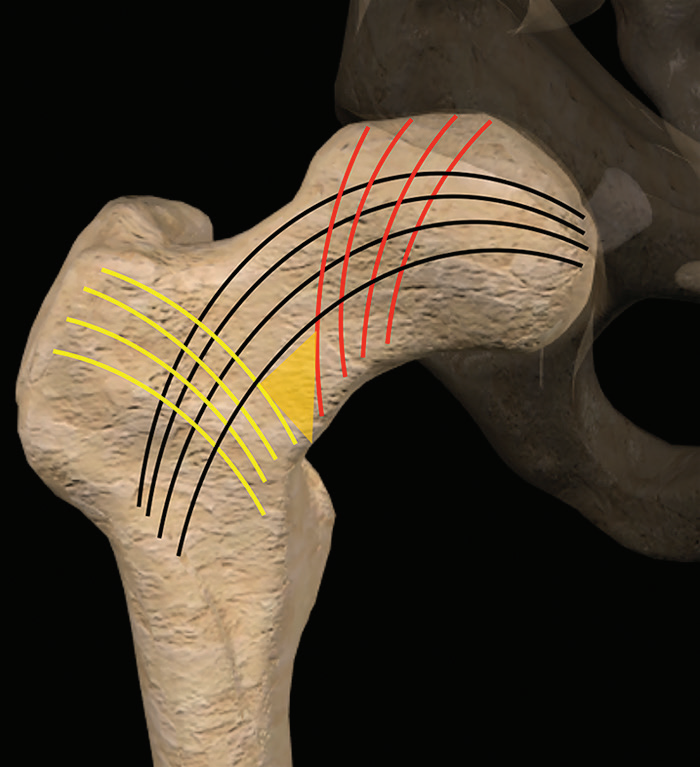
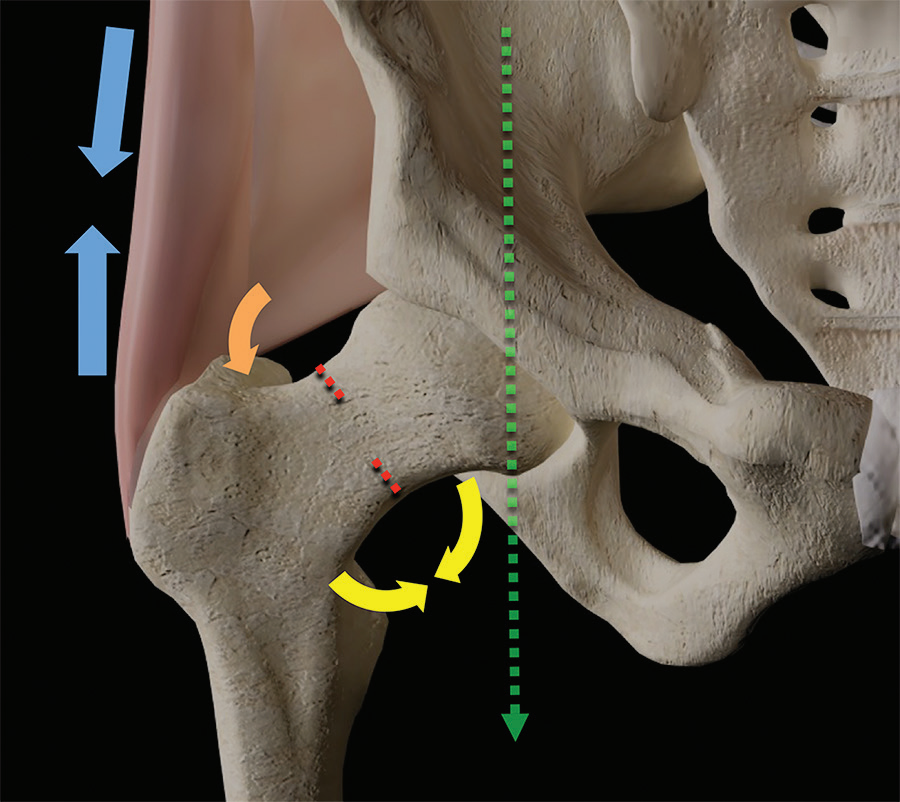
股骨近端的骨支持是由皮质骨和松质骨小梁骨的共同提供的,骨皮质骨和骨小梁骨都是各自方向特异性的,这意味着它们的强度取决于载荷的方向:它们对抗在纵向压缩力时最强,对抗在张力和剪切力时最弱。在正常负重和行走时可以看到沿着最大应力线增厚的骨小梁,并被认为是应力诱导的骨重塑的结果。从股骨后内侧皮质在小粗隆下方向外侧向大粗隆边缘延伸靠近内侧支撑的一层致密的,垂直的骨皮质板称股骨距。股骨距用于加强股骨颈,在骨折治疗中可用于增强植入物稳定性。位于股骨颈多条垂直方向的延伸至股骨头的骨小梁是主要负重部分。这些垂直方向的骨小梁通常被称为主要的压力骨小梁,它在正常的步态中传递大部分的压缩力(图2)。骨质疏松症表现为骨小梁的丢失而不是皮质骨的丢失,被认为是骨折易感性的关键,可能这是通过改变股骨颈基部内侧皮质的载荷传递发生的。位于股骨颈下内侧初级和次级骨小梁一个特定区域被称为Ward三角;该区域是一个相对虚弱的部位,在骨质疏松症中容易发生骨质吸收。压力骨小梁被认为在抗压缩力中起着关键作用,它们相交的60°方向提供了对抗轴向剪切力。虽然张力在形成这些骨小梁中的作用是有争议的,但目前这些骨小梁将被称为张力或压力骨小梁。熟悉正常的初级和次级压力骨小梁和张力骨小梁线有助于识别隐匿或轻微移位骨折。
图2。计算机生成的图像显示了股骨近端承重小梁的方向,包括垂直方向的初级压力小梁(红线)、水平方向的初级张力小梁(黑线)和倾斜方向的次级压了小梁(黄线)。在中间汇聚的压了小梁之间的区域被称为Ward三角形(黄色三角形),这是一个相对薄弱的位置。
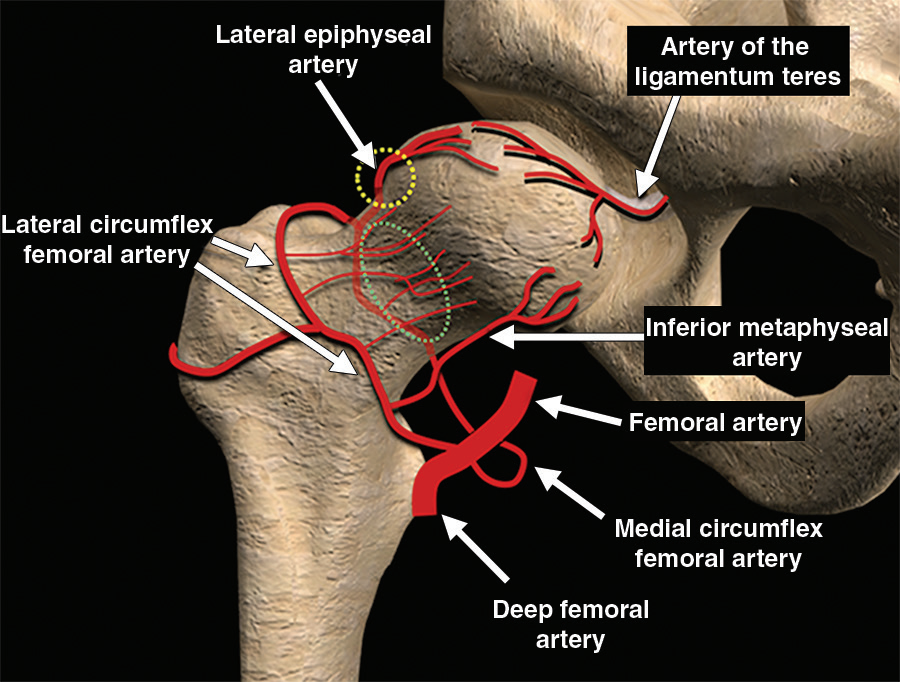
股骨头和颈部的血液供应有三个不同的组成部分:(a)是一种囊外动脉环,起源于前股外侧动脉和后股股内侧动脉,(b)上升至囊外环的囊内颈分支,称为支持带动脉;(c)为圆韧带动脉(图3)支持带动脉沿股骨颈表面向上延伸,并在关节边缘形成一个滑膜下环。旋股内侧动脉通常是股骨头血液供应的最大单一贡献者,特别是通过位于位于负重区的外侧骨骺动脉分支。旋股外侧动脉通过下干骺端动脉供给股骨头前下面。圆韧带动脉贡献了少量股骨头血流,并与外侧骨骺和短的内侧骨骺分支吻合,尽管这种供应通常不足以充分灌注股骨头。股骨头颈骨折时支持带血管和滑膜下环的囊内部分,以及滑膜下环外侧骨骺和干骺端下分支的骨内部分易发生血管损伤。
图3。计算机生成的图像显示了股骨近端的血管解剖结构。流向股骨近端的血流主要由旋股动脉内侧和外侧的分支供应。流向股骨头的补充血流由圆韧带动脉提供,这是闭孔动脉的一个分支。绿色椭圆形=上升颈支持带动脉囊外和囊内部分之间的绿色椭圆形;黄色圆=股骨头颈连接处,损伤构成临床显著血管损害的重大风险的脆弱区。
股骨近端血管解剖在决定最佳治疗方式方面起着关键作用,因此由骨折的分型考虑到血管损伤的状况。囊内骨折往往使脆弱的股骨头血液供应面临严重的损伤风险,从而导致骨折骨不连和/或AVN(15)。股骨头-颈交界处的外侧缘是至关重要的,因为这是外侧骨骺血管最常见的穿透点,涉及该区域的骨折造成严重血管损伤的高风险,随着骨折发生在股骨颈的更远端,风险通常会降低(图3)。股骨头骨折,以及股骨颈下骨折和经颈股骨颈骨折,必须考虑到股骨头血流障碍,因此如果要预防这些并发症,必须进行内固定或假体置换。相比之下,基底颈和转子间骨折显示股骨头血管血流中断的风险最小。这些损伤的治疗重点是减少移位和稳定植入物,以便在骨折愈合过程中早期活动和负重。由于这些原因,囊内骨折和囊外骨折最好选择独立和不同的方案。
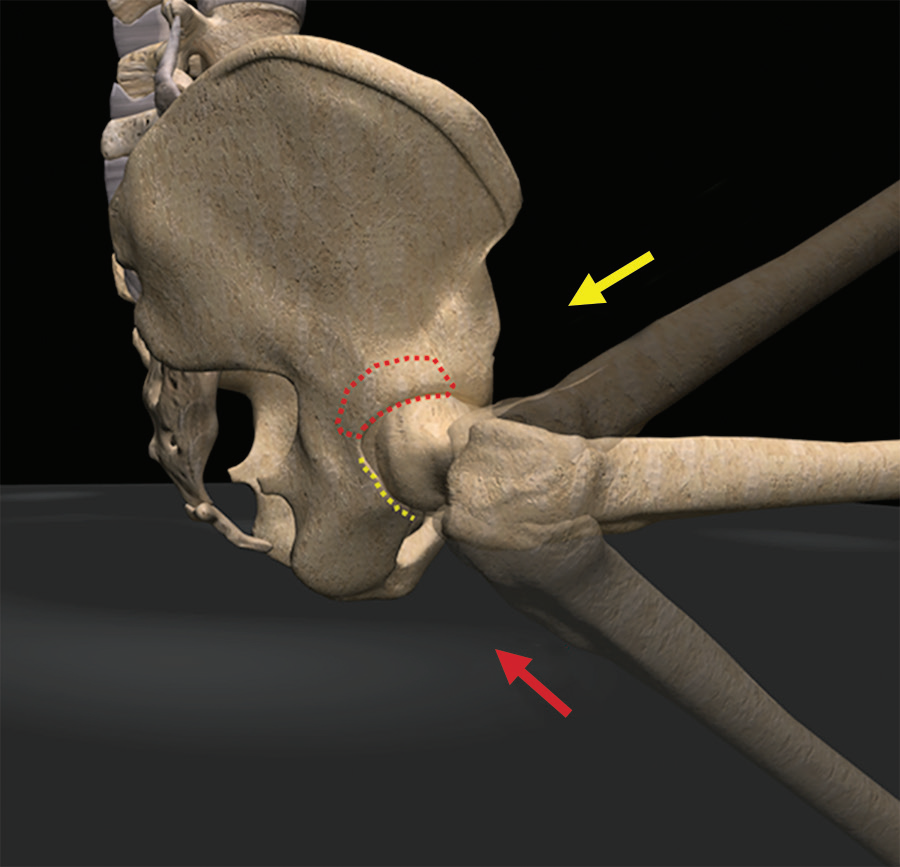
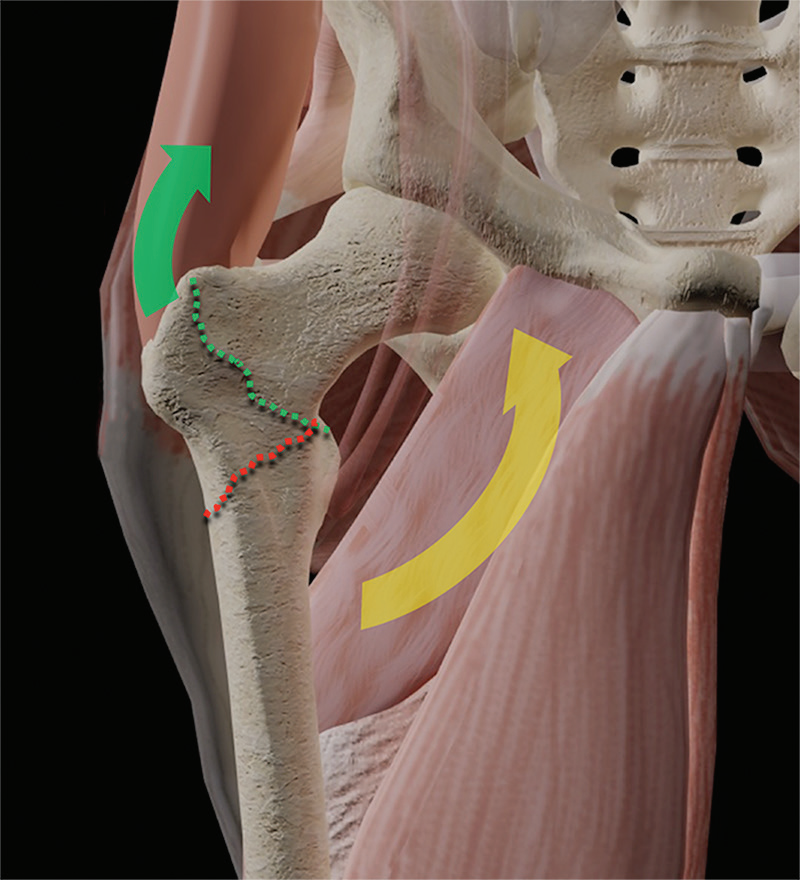
完全性股骨头骨折----股骨头骨折是一种不常见的损伤,最常与髋关节后脱位有关,因高能机制,如机动车碰撞或从高处坠落,但也因接触性运动损伤,滑雪板和滑雪损伤,工业事故,或相对低能量的无脱位跌倒。后位脱位最常见的原因是由于髋关节轻度屈曲和中性或轻微内旋转的屈曲膝关节如在一个“仪表板”损伤机制(图4)。随着屈曲和内收量的增加,很可能出现纯后侧脱位,无论有无髋臼骨折。前部脱位并不常见,不到10%的髋关节脱位,通常表现为髋关节伸展和过度外展。
图4。计算机生成的图像显示了控制后髋关节脱位时损伤机制的受力特征。随着髋关节屈曲、内收和内旋的增加,股骨轴向载荷(黄色箭头)更有可能导致股骨头平移过相对狭窄的髋臼下壁(黄线),而不会导致股骨头骨折,但可能发生髋臼壁骨折。轴向负荷和较小程度的屈曲、内收和内旋(红色箭头)更容易导致股骨骨折脱位而无髋臼骨折,这是由于股骨嵌入骨盆后柱的硬骨(红色椭圆形)。中等程度的屈曲、内收和内旋可导致不同严重程度的混合性股骨头或髋臼骨折。
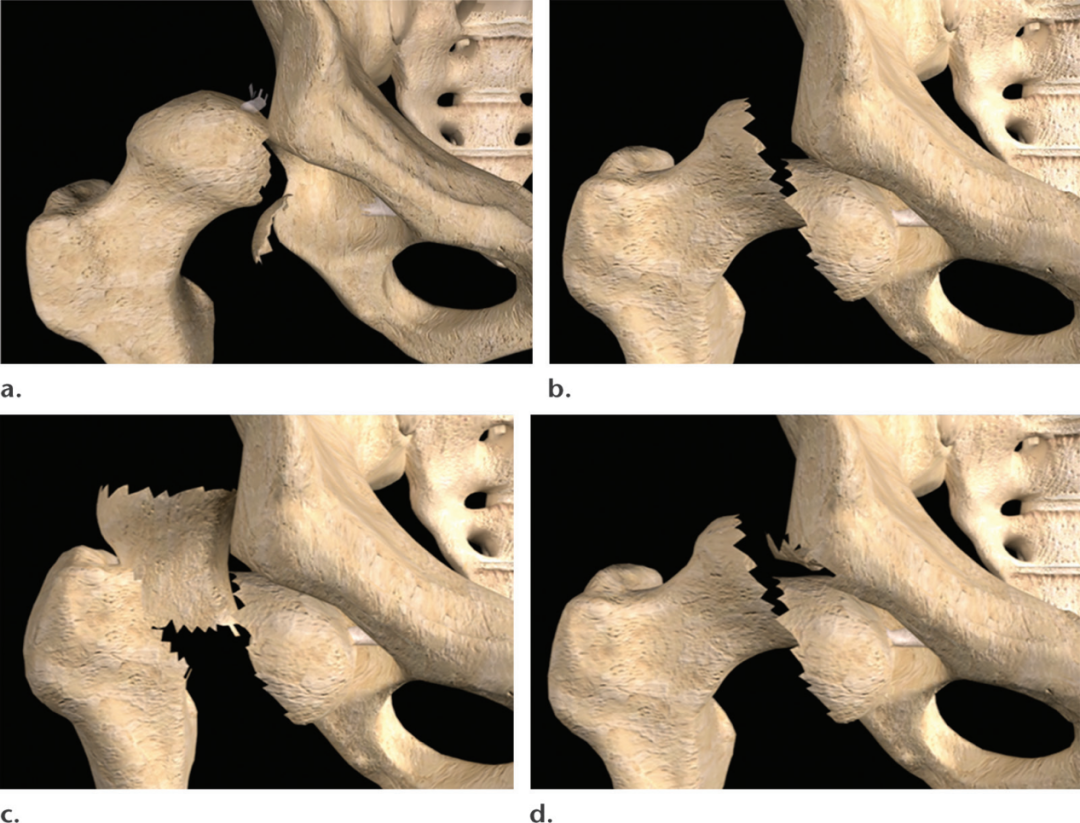
7%-15%的髋关节脱位出现股骨头骨折,并被认为是由于髋臼壁上的股骨头的(a)机械剪切或圆韧带的(b)撕脱所致,文献中已经描述了股骨近端骨折脱位的多种分类系统,但由Pipkin提出的形态学分类系统仍然是应用最广泛的。Pipkin系统根据股骨头骨折的形态学特征以及是否存在相关的股骨颈或髋臼骨折,将股骨头骨折-脱位分为四种类型。Pipkin系统因其使用简单,能够帮助估计长期并发症的后续风险,以及其在指导早期手术管理方面的实用性而受到青睐。
图5。计算机生成的图像展示了治疗股骨头骨折的Pipkin分类系统。(a)1型骨折局限于股骨头尾部和中央窝。(b)2型骨折的股骨头骨折延伸至中央凹,圆韧带经常仍然附着在骨折碎片上。(c)3型病变合并了1型或2型股骨头骨折和股骨颈骨折。(d)4型病变合并了1型或2型股骨头骨折和髋臼骨折。
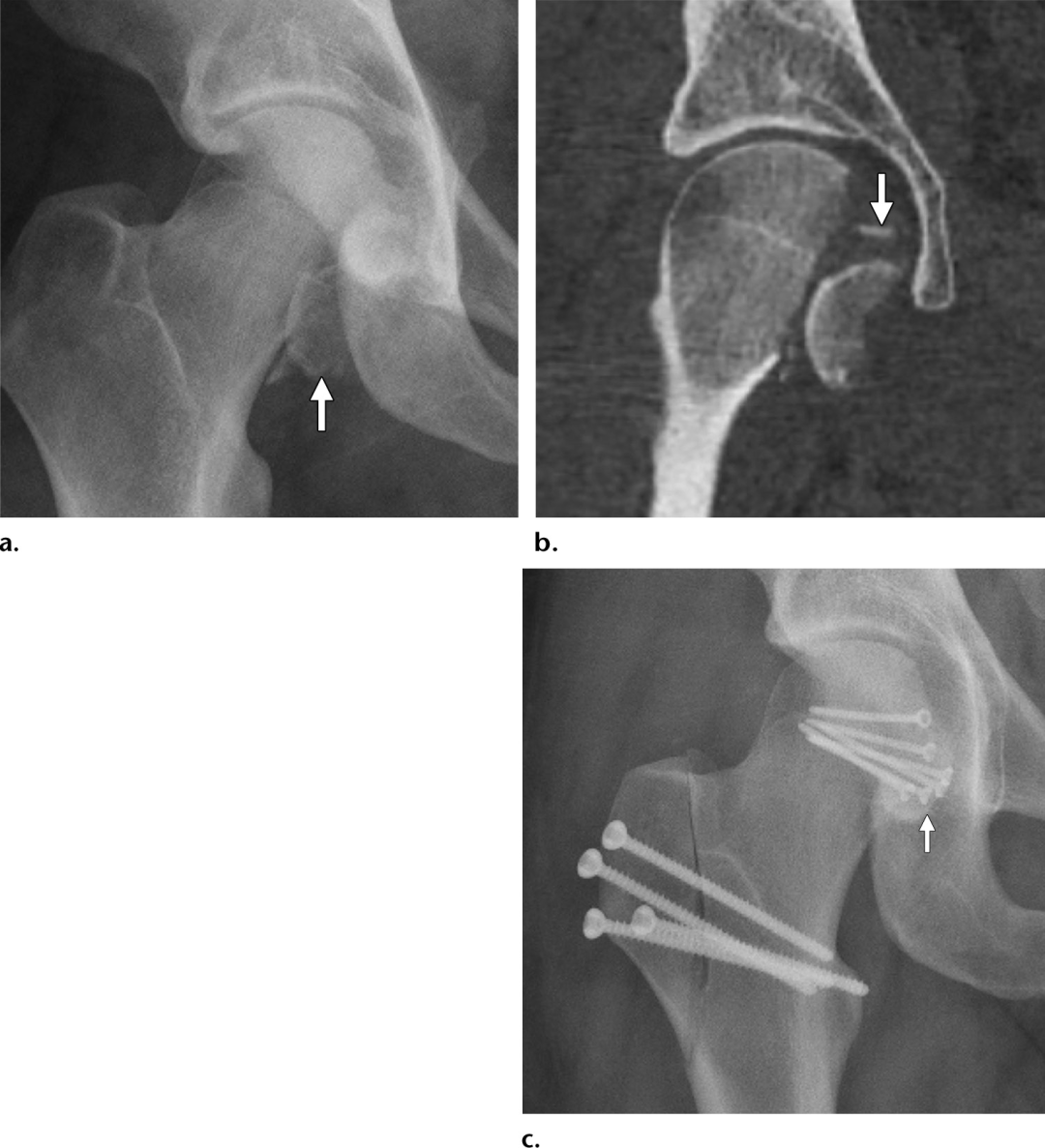
位于中央凹尾部的股骨头骨折是Pipkin1型,不累及股骨头的负重部分。股骨头骨折延伸至中央凹的骨折是Pipkin2型;由于这些骨折涉及股骨头的负重部分,发生创伤后关节炎或AVN的风险增加。Pipkin 1型可以通过闭合复位进行保守治疗,术后骨折移位小于1毫米。骨折小碎片的初次切除也能取得了良好的结果。由于Pipkin2骨折碎片延伸到中央凹上方,它们可能会改变股骨头的负重分布,可能导致软骨损伤。Pipkin2骨折碎片也保持其在圆韧带上的附着,被认为使碎片易于翻转,从而由于骨折碎片的插入导致闭合复位复杂化。闭合复位失败的Pipkin1型,以及大多数Pipkin2型,最好采用解剖复位和内固定碎片,以恢复股骨头轮廓(图6)。Pipkin3型和4型病变代表了1型或2型股骨头骨折与股骨颈骨折(3型)或髋臼骨折(4型)的组合(图5)。这些其他损伤的存在使管理大大复杂化,并预示着相当糟糕的预后。
图6。术后前后片(a)和冠状计算机断层扫描(CT)图像(b)获得一个28岁的人持续Pipkin2型骨折后髋关节脱位显示一个大、移位的关节内骨折碎片(箭头)其附着到圆韧带,随后翻转,闭合复位不良。CT影像上可见影像学上隐匿的继发性关节内骨折碎片。(c)切开复位固定后的前后片显示翻转碎片(箭头)以及切开复位时诱导的转子截骨碎片螺钉固定。
除了少数例外,髋关节后脱位的初始治疗包括紧急复位,无论股骨头骨折的存在或类型如何,因为在损伤的最初几个小时内复位将降低AVN等并发症的风险。绝大多数病例更青睐早期闭合性复位,包括单纯性脱位和涉及股骨头和髋臼的骨折脱位,但禁忌用于合并股骨颈骨折,如Pipkin3型。当髋关节脱位与股骨颈骨折同时发生时,复位过程可能会导致额外的股骨颈骨折移位,从而无意中增加AVN的风险。紧急切开复位适用于Pipkin3损伤,以及脱位和闭合复位失败的病例。在单纯髋关节脱位的病例中,仔细检查x线片是否有轻微或非移位的股骨颈骨折的迹象是很重要的,因为这一发现的存在可能需要进行开放手术,而不是尝试闭合复位。同样,Pipkin4型病变的最佳治疗方法通常取决于同时存在的髋臼骨折的严重程度和形态学特征,最常见的治疗方法是早期闭合性复位和牵引,然后是明确的手术固定骨折。
因此,复位前成像应强调对隐匿性股骨颈骨折以及可能阻碍闭合性复位的大的骨碎片的检测,前后位放射评估通常是可以接受的,但使用斜位或正视或紧急CT,可以更好地评估疑似股骨头、颈部和髋臼骨折和阻碍复位的关节内骨碎片。CT和/或重复x线检查Judet位,在闭合复位后进行立体观察,以进一步评估髋臼的损伤,以进行潜在的手术计划。考虑到与股骨干和髌骨骨折的高度相关性,也应获得大腿和膝关节的x线片。在罕见的闭合复位失败的情况下进行MRI检查,但它不应该推迟最终的切开手术。应特别注意评估股术后图像中股头半脱位,或插入的软组织或骨碎片,因此患者需要手术干预,并将在骨骼牵引后型切口手术治疗。
股骨头嵌插骨折-----股骨头骨嵌插骨折,偶尔也伴髋臼骨折,也常见于髋关节后脱位,但与前脱位的相关性更强。在后路脱位的情况下,这些损伤被认为是发生在极度的屈曲时并且比之前描述的更严重的Pipkin3和4型股骨头骨折。这些损伤部位与脱位方向相关,后脱位和前脱位分别与股骨头前上、后外侧嵌插损伤相关,类似于肱骨近端压缩性 Hill-Sachs和反向 Hill-Sachs损伤,伴有前、后盂肱骨脱位。这些损伤在x线片上可能相对隐匿,通常只显示股骨头轻微的压缩或局灶性压迫缺损,与相应的髋臼边缘的撞击部位相对应。CT或Mr成像可能有助于发现这些细微的病变,而在成像时,骨软骨嵌插骨折的存在和位置可能意味着在成像前的早期脱位的已复位,从而提请放射科医生注意潜在的相关髋臼的骨折。髋关节脱位或髋臼骨折后出现股骨头嵌插预示着更糟糕的预后。对年轻患者的治疗可能具有挑战性,而且是有争议的。在老年患者中,股骨头嵌塞通常建议采用全髋关节置换术(THA)重建来替代受损骨。
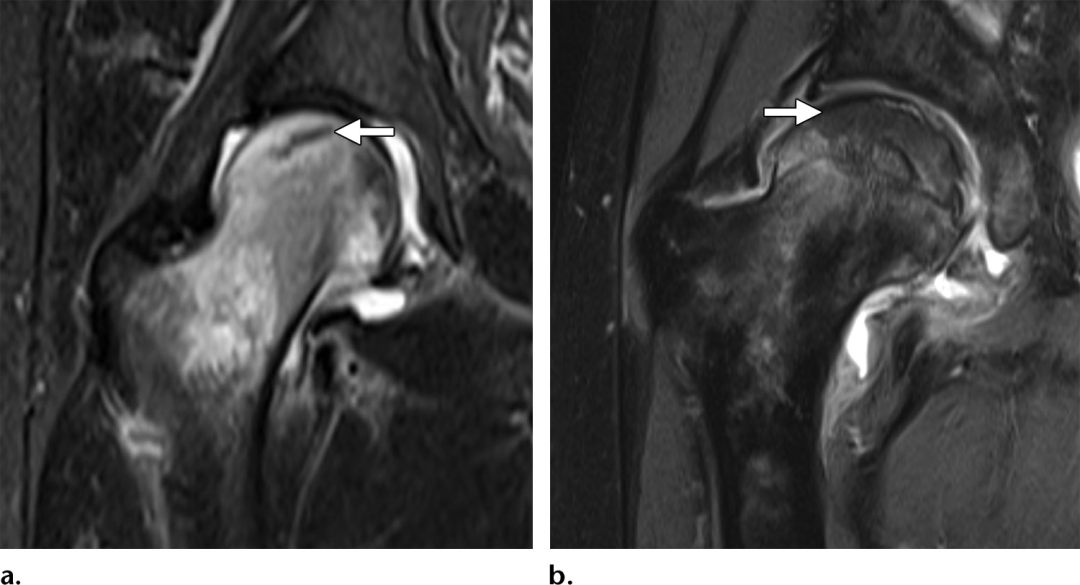
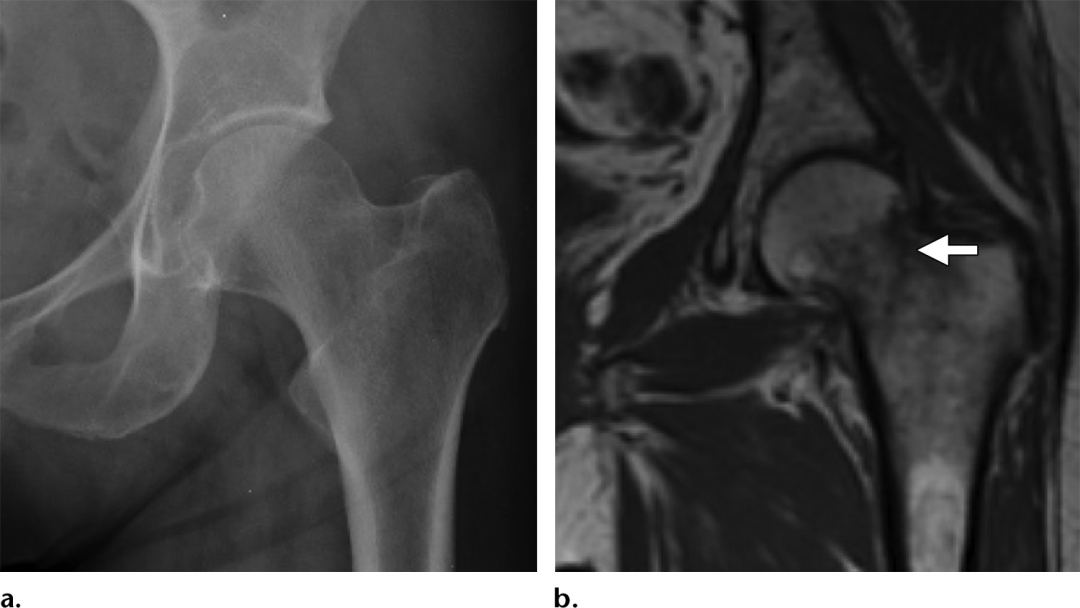
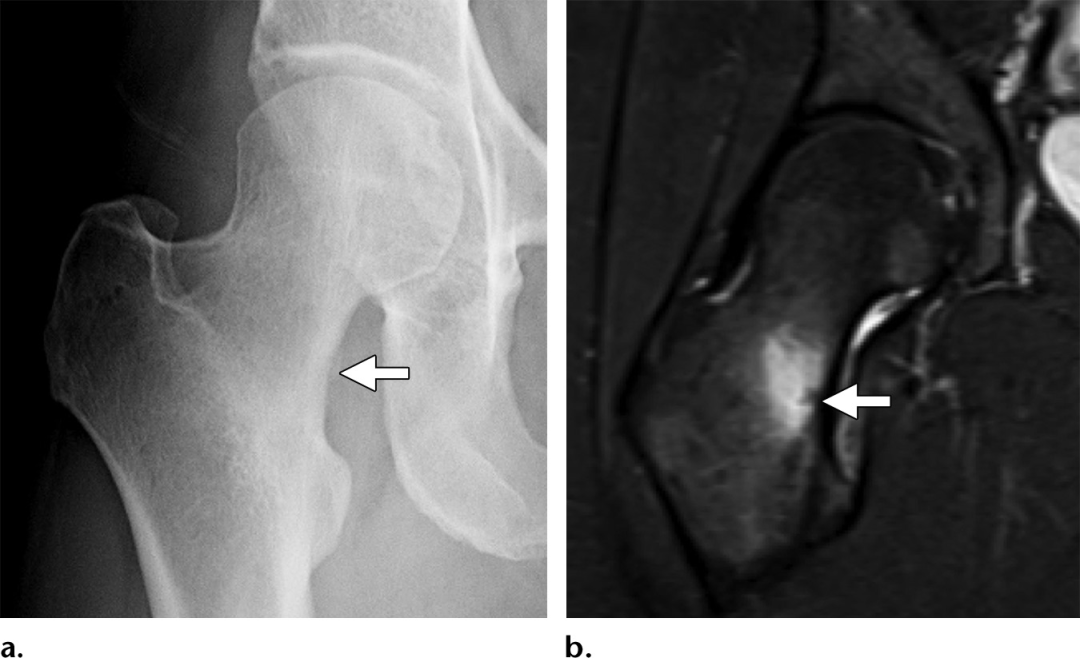
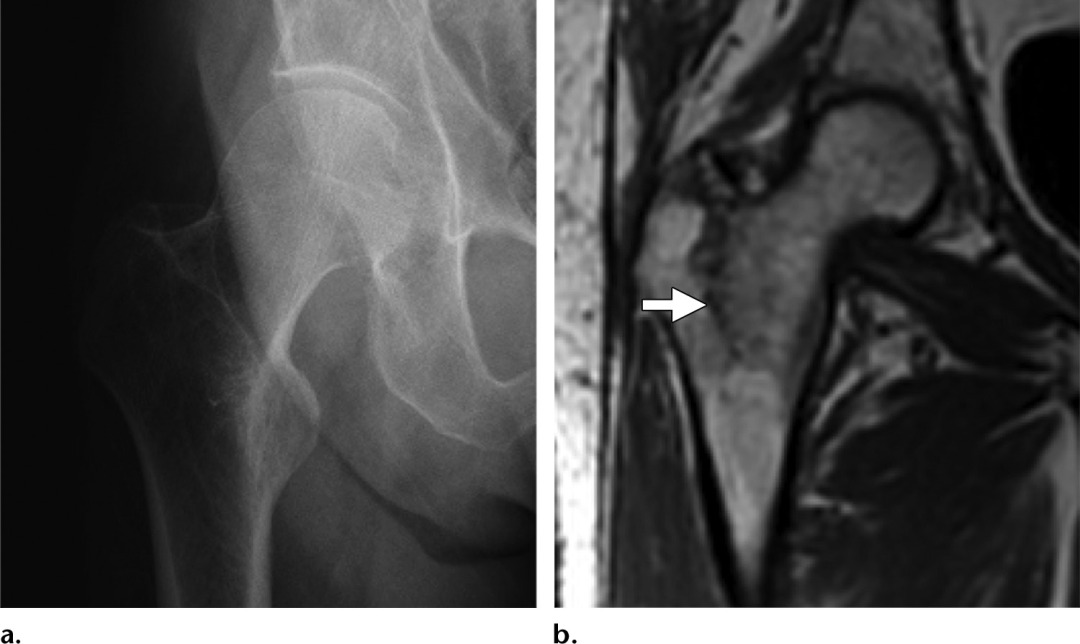
不像患有高能pipkin型骨折和创伤性骨软骨骨折的患者,患有骨质疏松症或肾功能不全等基础疾病的老年患者可能发展为局限性不全骨折。这些病变可能是由相对轻微的创伤发展而来的,通常是单侧的,是导致隐匿性髋关节疼痛的原因。Mr的影像学表现可能与股骨头坏死相似,T1低信号软骨下线叠加在大区域的高强度骨水肿信号上。然而,软骨下不全性骨折在组织学上与骨坏死不同,因为前者主要由骨折骨痂和肉芽组织组成,骨髓水肿,骨折线近端和远端均增强,而骨坏死中可见的无血管化、不增强的浅表骨。软骨下不全性骨折也倾向于不规则的、相对于关节面是凸出的、不连续的,而不是在骨坏死中可见的相对光滑的、连续的、凹入的低信号线。
图7。(a)短时反转恢复序列(STIR)一名56岁男性因急性髋关节疼痛的右髋关节MR图像,显示大面积高强度水肿,向头部延伸低信号软骨下骨折线(箭头),相对于关节面是凹的。(b)AVN,一名62岁男性,正在接受慢性皮质类固醇治疗。在右髋关节冠状面中加权脂肪饱和Mr图像上,股骨头内低信号病变边缘(箭头)未见高强度水肿,提示慢性无血管化骨。
骨软骨和软骨下损伤也可以在年轻、相对健康的患者中看到,如运动员,因短暂的半脱位或剧烈跑步、剧烈跳跃或切割动作引起的重复性轴向负荷而遭受重复性微损伤。在影像学上,这些损伤也可表现为局灶性T1低信号和T2高信号,有或没有低信号线,其特征是累及股骨头的前上部分,因此对应于原发性压缩小梁的位置。这些病变的相似影像学特征需要根据临床病情,因为软骨下不全性骨折和创伤性骨软骨损伤可以保守或股骨头保留手术治疗,而骨坏死最终可能最终需要髋关节置换术。
股骨颈骨折-股骨颈骨折的患病率、最常见的损伤机制、分类和治疗方法取决于患者的年龄和基本功能状态。成年人年龄大于70-75岁,通常被认为是老年人,年龄小于65-70岁,通常被认为是年轻的老年人,符合同龄人的生理年龄或功能状态。股骨颈骨折通常被描述为头下、经颈或基底颈的位置,以及移位或不移位。这些区别很重要,因为在髋关节内骨折后,股骨头的血液供应可能被破坏。基底骨折很少与AVN相关,治疗方法与其他囊内骨折不同。与骨密度较差的老年人相比,年轻人股骨颈骨折的发生率更低;相反,年轻人往往有更多垂直方向的远端颈股骨颈或基底部骨折,这是由于高能机制,轴向载荷作用于外展的膝关节,如在车祸或从高处坠落(图8)相反,老年人更常见横向由低能量机制引起的股骨颈骨折(或转子骨折),例如从站立高跌落至大转子。
图8。股骨颈骨折的高能作用机制。计算机生成的图像显示了从很高的高度跌落到弯曲和外展的膝盖上是如何导致轴向载荷力(黄色箭头)通过股骨(红色箭头)传递,从而导致股骨颈牵张和剪切骨折。坚固的髋臼后柱可以稳定髋臼内的股骨头。红色星图=撞击区域。
股骨颈骨折的详细分类系统已有很多,但没有一个系统得到普遍的青睐。治疗的目标是恢复活动能力,并尽量减少重复手术干预的需要。治疗的方法是根据骨折的位置、移位的程度、以及患者的年龄和功能需求等因素来确定的。
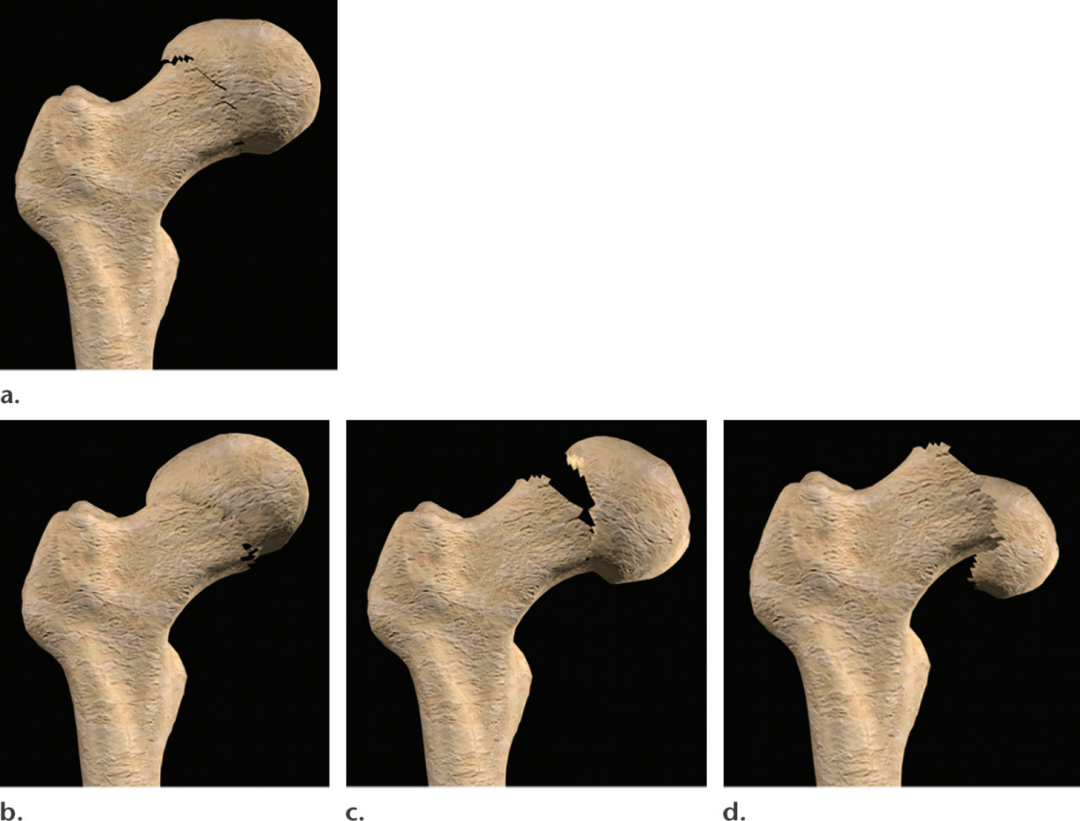
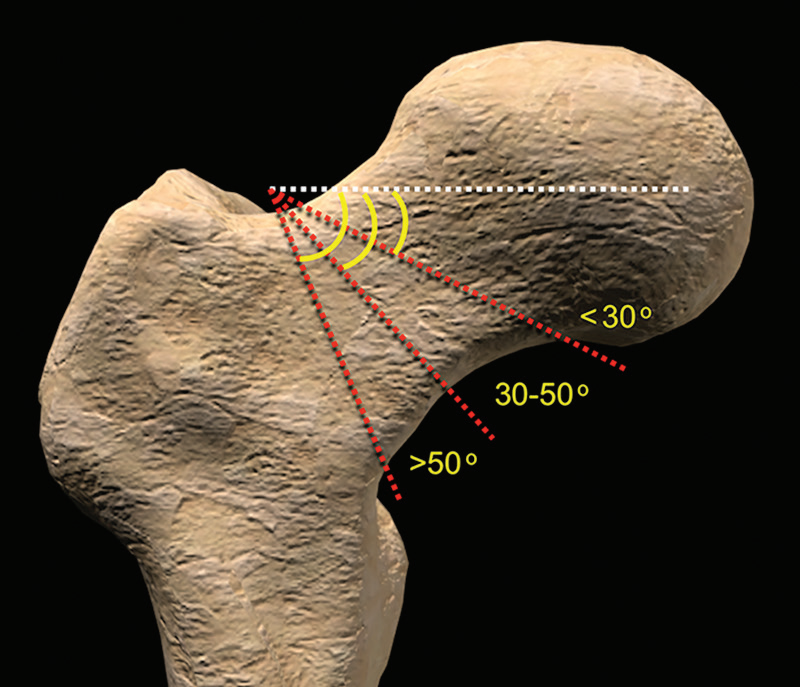
对于老年患者,Garden分型是最常用的分型。该系统描述了四类复位前股骨颈骨折:不完全或嵌插第1阶段)、完全但未移位(第2阶段)、完全和部分移位(第3阶段)、完全和完全移位(第4阶段)(图9)。年轻的成年患者通常根据Pauwels系统进行分类,该系统强调骨折线与水平面的角度,并描述了三种严重程度,尽管每个类别的确切角度测量存在争议(图10)。在Pauwels系统下,更高程度的病变意味着在行走过程中,裂隙线上相对于压应力的剪切应力增加,从而加剧不稳定性,骨折位移逐渐增加,并有内翻塌陷的风险。理想情况下,骨折分类系统应该既有效又可靠,便于沟通,并帮助优化治疗和预后预测。在最常用的股骨颈骨折分类系统中,包括Garden和Pauwels系统,没有一个在这些方面显示出一致的效用。然而,尽管有其局限性,这些系统仍在使用中,因为它们强调了骨折形态的重要方面,可以帮助指导特定年龄的最佳治疗。
图9。计算机生成的图像说明了复位前股骨颈骨折的 Garden分型系统。(a)1期骨折头下骨折,可以是不完全骨折或外翻嵌插骨折。(b)2期骨折是完全的,但没有移股骨颈骨折。(c)3期骨折是部分移位的完全性骨折。(d)4期骨折是完全移位的完全骨折。
图10。计算机生成的图像显示了股骨颈伸展后骨折的Pauwels分类系统,由骨折相对于水平面的角度(白色虚线)确定。骨折的角度可达30°(1度)、30°−50°(2度)或大于50°(3度)。
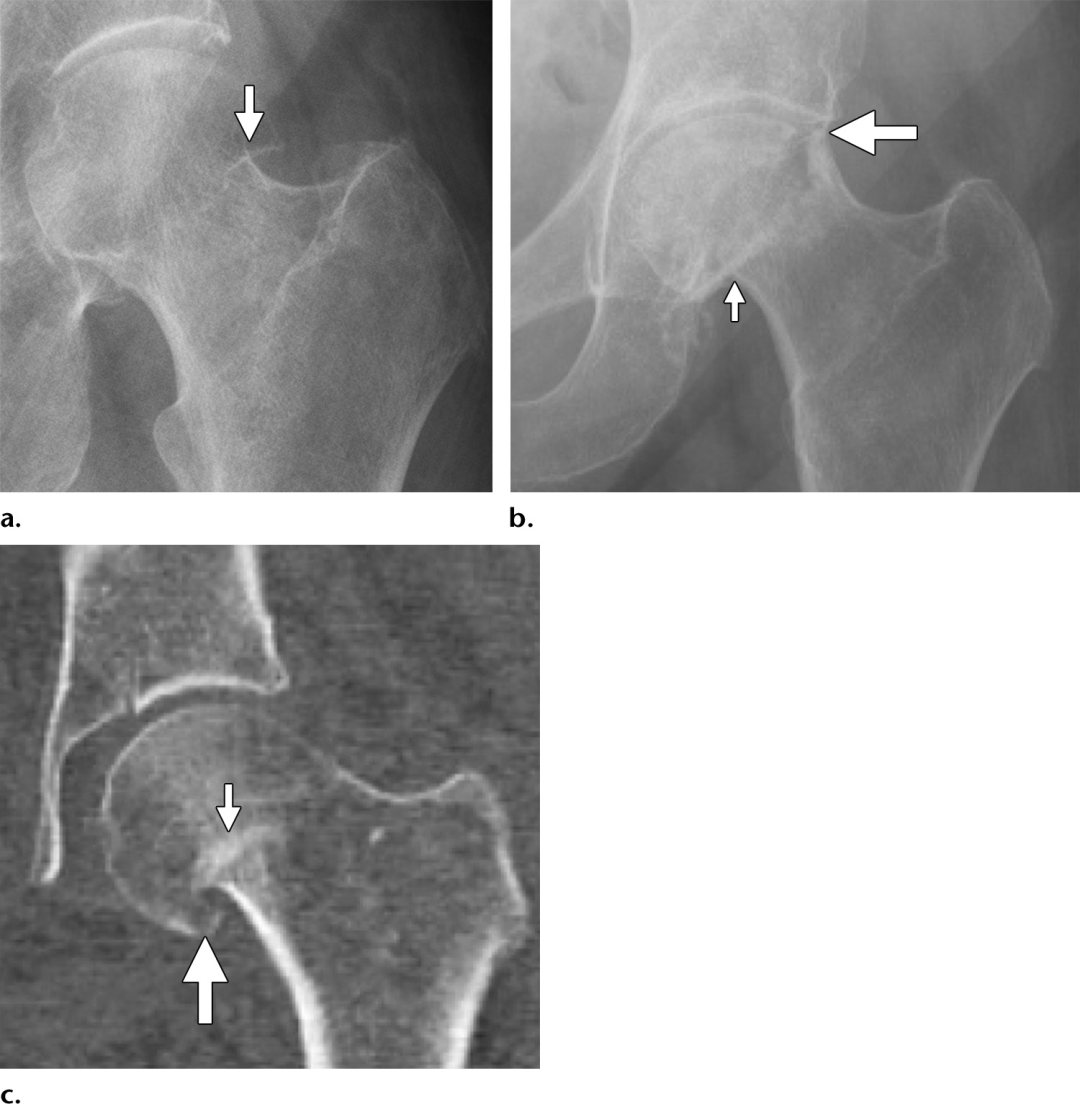
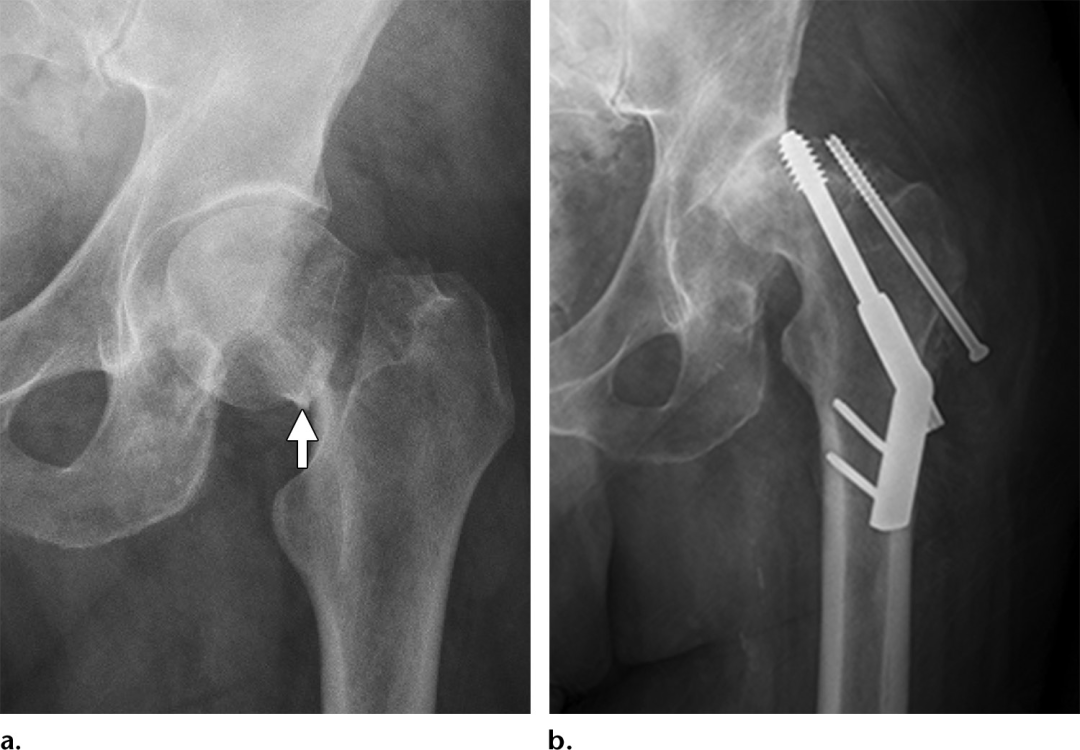
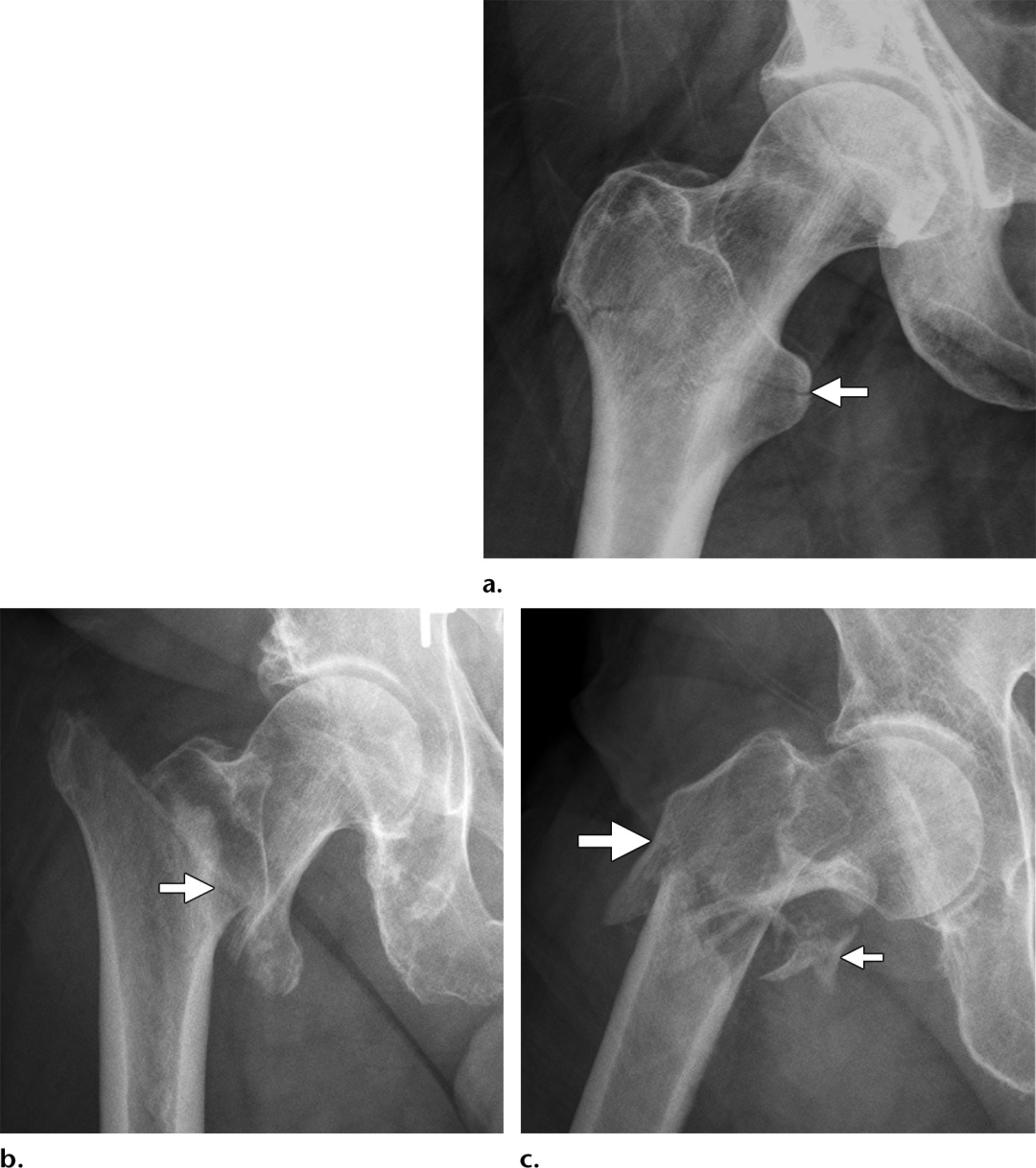
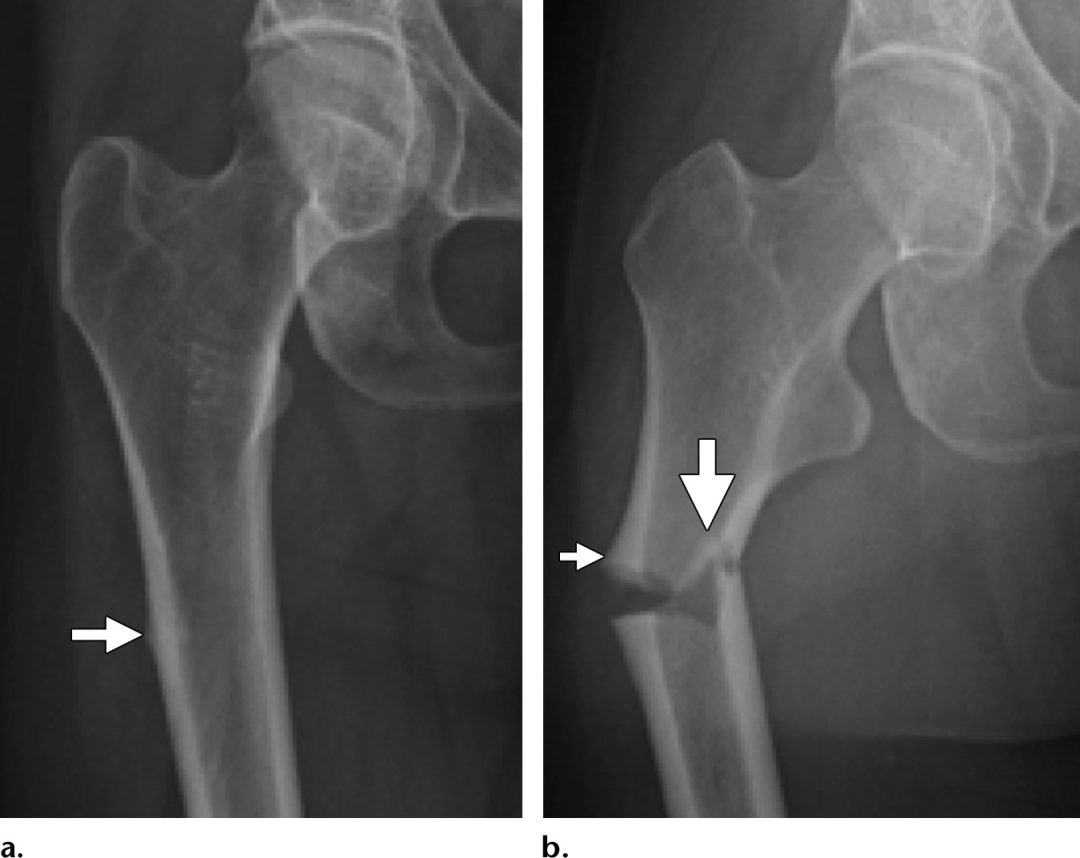
大部分是股骨颈骨折,特别是移位性骨折(图11)可以通过正确的前后和侧位片准确掌握。Garden1期骨折的定义为外翻嵌插,并伴有外侧皮质嵌插和外翻成角。由于股骨头颈交界区皮质变形的细微和骨折成角的相对较轻,外翻嵌插骨折在初始x线片上经常被漏诊,而且通常只有在特征性的硬化侧皮质嵌插三角的基础上才会很明显地表现出来。最近的文献也描述了一种不太常见的受内翻影响的骨折,它被认为是自发发生的,或在骨质疏松症的情况下只有很小的创伤发生的。内翻嵌插骨折比典型的外翻性骨折有更高的不愈合率。可能是由于外侧骨骺血管的额外牵张损伤有关。这些损伤也难以通过影像学诊断;然而,与外翻嵌插骨折不同,嵌插继发的硬化线见于股骨头颈内侧交界处,股骨头经常有内侧旋转,导致“蘑菇帽”畸形,可被误解为骨赘骨刺(图12)。然而,虽然大多数股骨颈骨折可以在x线摄影上看到,但有些在放射学上是隐匿的。Mr成像可用于不明确的病例,以确定股骨颈骨折,表现为T1低信号线叠加在更大区域的高信号水肿上。Mr成像还有一个额外的优势,即可以同时评估更广泛的髋关节疼痛的潜在原因(图13)。影像学解释也应强调最能预测AVN发展的损伤因素。股骨颈骨折中创伤后AVN的患病率约为6%-30%,复位质量差的移位性骨折患病率最高,但在老年人群中患病率下降。后内侧粉碎性骨折或骨折线通过股骨头颈外侧交界处延伸的骨折特别容易发生AVN,因为这些骨折可能使股骨头的主要血供损伤。Mr成像是检测创伤后AVN最敏感和特异性的成像方式,尽管可能直到损伤后48小时才出现体征,而且在损伤后6个月的随访成像中不太可能可靠地排除AVN。Mr造影成像在预测损伤后48小时内AVN的发展方面显示出了良好的结果,尽管该技术尚未得到广泛应用。早期对股骨颈骨折的准确影像学特征的掌握对于指导最佳的治疗计划至关重要。非移位或嵌插股骨颈骨折最常采用内固定治疗,年轻和老年患者均有良好的疗效,具体的固定方法取决于骨折类型和外科医生偏好。外翻和内翻嵌插损伤,以及典型的Garden2型骨折,最常用的治疗方法是使用三颗空心拉力螺钉进行内固定。Pauwels1型和2型骨折最常用的治疗方法是使用三空心拉力螺钉,或使用滑动髋螺钉(SHS)。Pauwels3型骨折由于其更高的不稳定风险而更成问题,而滑动髋螺钉(SHS)或锁定板固定等方法已经被提倡,因为它们提供了一个固定角度的结构,可以更充分地抵抗剪切力图(图14)。早期内固定对于防止骨折移位的发展至关重要,因为如果不进行治疗,10%-30%的骨折最终会发生移位。非移位性骨折的非手术治疗通常只用于体质较差的患者,包括基础功能状态较差和/或伴有严重并发症的患者。
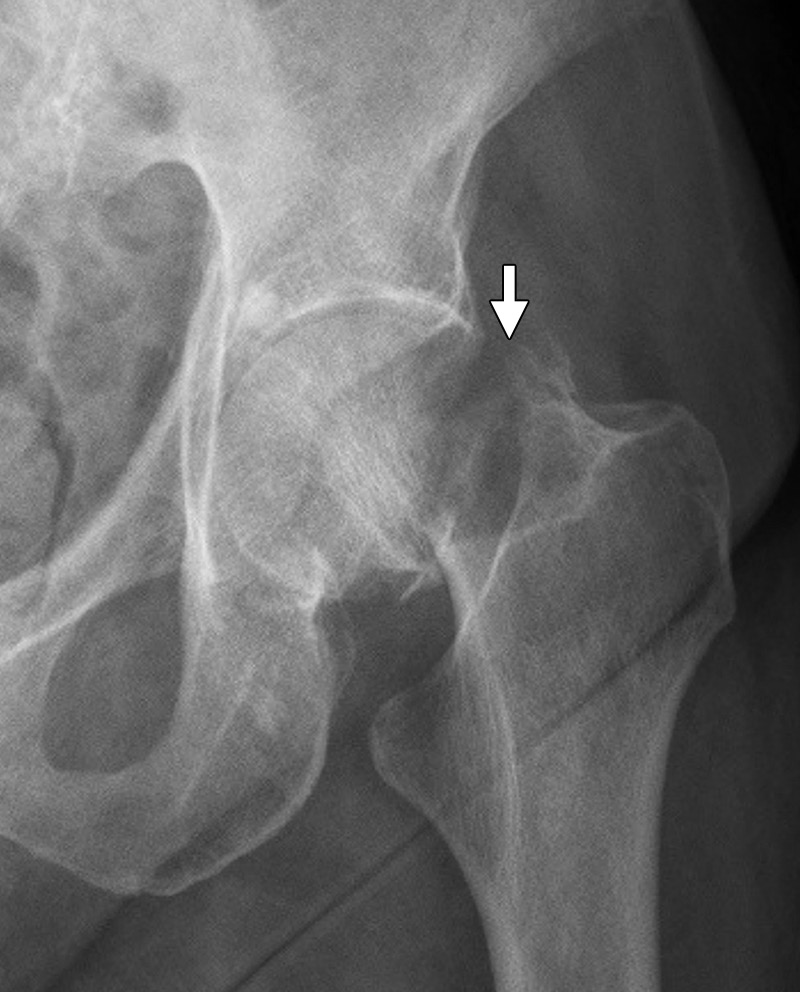 图11。一位91岁女性在跌倒后发生Garden4期股骨颈骨折,髋关节前后x线片显示股骨内侧和外侧皮质明显分离(箭头)。
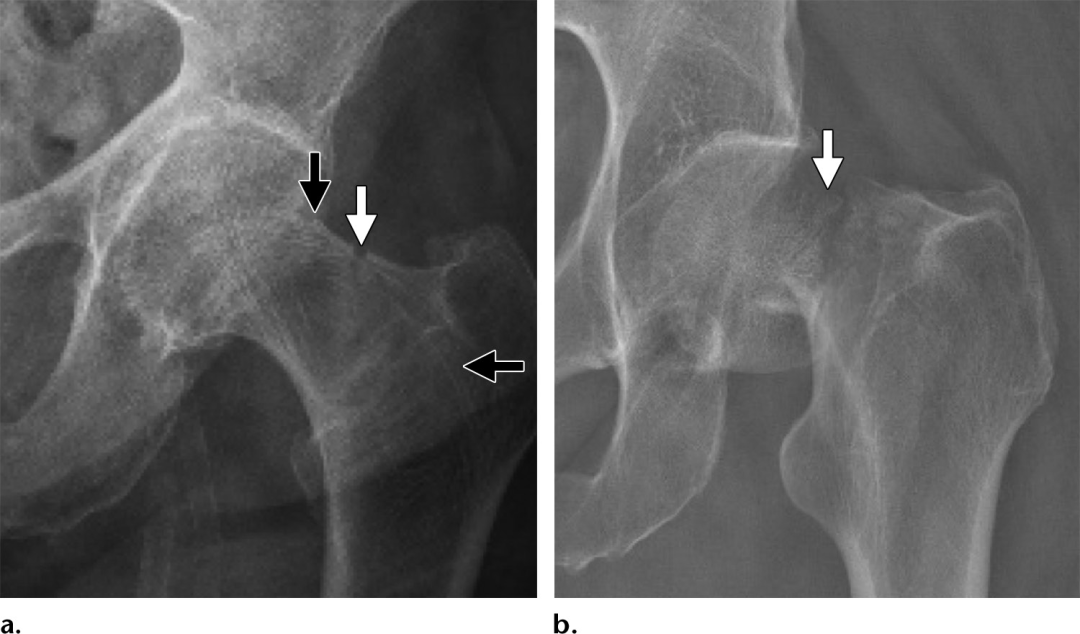
图12。受内翻和内翻影响的头下骨折。(a)前一位88岁女性的前后x线片显示近端骨折碎片外翻成角,这一发现最明显的原因是由于股骨颈外侧和头部皮质存在细微的皮质重叠,形成三低密度角形(箭头)。(b)一名66岁女性跌倒后髋正位片显示内翻嵌插骨折,其与更常见的外翻嵌插骨折的区别在于存在三角形不透明,代表内侧皮质重叠(小箭头),以及移位的外侧皮质骨折(大箭头)。(c)68岁女性髋关节冠状CT图像显示内翻骨折伴内侧皮质重叠(三角形不透明[小箭头]),以及向下突出的皮质边缘,这一发现经常被误认为是骨赘(蘑菇帽畸形)(大箭头)。
图13。一名70岁的男子摔倒后发生的左股骨颈骨折。(a)在前后x线片上,骨折隐匿;没有明显的发现皮质骨折线,也没有特征性的皮质重叠,就像嵌插骨折一样。(b)在急诊进行的髋关节MR,冠状位t1加权图像显示低强度骨折线(箭头所示)叠加在较大面积的低强度水肿上,从股骨颈皮质上外侧延伸至靠近内侧压迫支撑区。
图14。一例58岁男性股骨颈骨折。(a)左髋关节前后x线片显示骨折线(箭头)向水平面约70°的方向。患者行动态髋关节螺钉固定术。(b)前后x线片显示内固定放置。然而,尽管接受了螺钉固定,患者还是出现了AVN,后来需要进行THA治疗。
然而,移位性股骨颈骨折的最佳治疗更多地取决于患者的年龄和基线功能状态。股骨近端骨折的主要目标是恢复患者的正常功能活动。在年轻患者中,保留天然股骨头可以完全恢复正常活动,如果骨折愈合,未来并发症的风险较低。与老年患者的结果相比,年轻患者的THA与假肢并发症的可能性更高,这些并发症可能导致在患者一生中的某个时刻需要翻修。由于这些原因,在年轻移位骨折患者中,共识倾向于通过内固定保留股骨头。虽然手术的时机有争议,但大多数外科医生更喜欢在急诊治疗这些损伤。实现股骨颈的解剖复位是一个良好的预后的最重要的预测因素。年轻人发生AVN和骨不连的风险最高,在明显的移位性骨折的Pauwels3型损伤可能更常见。
关于老年患者移位性股骨颈骨折的最佳治疗方法,文献中达成的共识较少。这些患者的日常功能需求普遍较低,再加上初始手术时的年龄相对较高,减少了初次髋关节置换术发生临床显著慢性并发症的可能性和最终需要翻修可能性。存在的骨关节炎和内固定失败后二次关节置换术可能导致的较高发病率,初次关节置换术通常被认为是大多数老年患者的最佳选择。与老年患者的复位内固定相比,原发性THA的失败率通常较低(在最近的一项随机对照试验中,这一比例分别为4%对36%)。然而,初次髋关节置换术的个人风险和益处也取决于所使用的硬件类型、外科医生的经验以及患者的一般健康状况和基础活动能力。低需求的老年股骨颈骨折患者通常采用半髋置换术治疗,而更活跃的老年患者通常采用THA治疗。
股骨颈基底部骨折是指发生在股骨颈基底和股骨粗隆转子间区交界处的股骨颈骨折。虽然这些骨折在都是股骨颈骨折,可能是囊内骨折,但相对于头下骨折和经颈骨折,基底部骨折AVN的发生率被认为较低。这类骨折的治疗就像囊外损伤一样,重点是复位和固定。
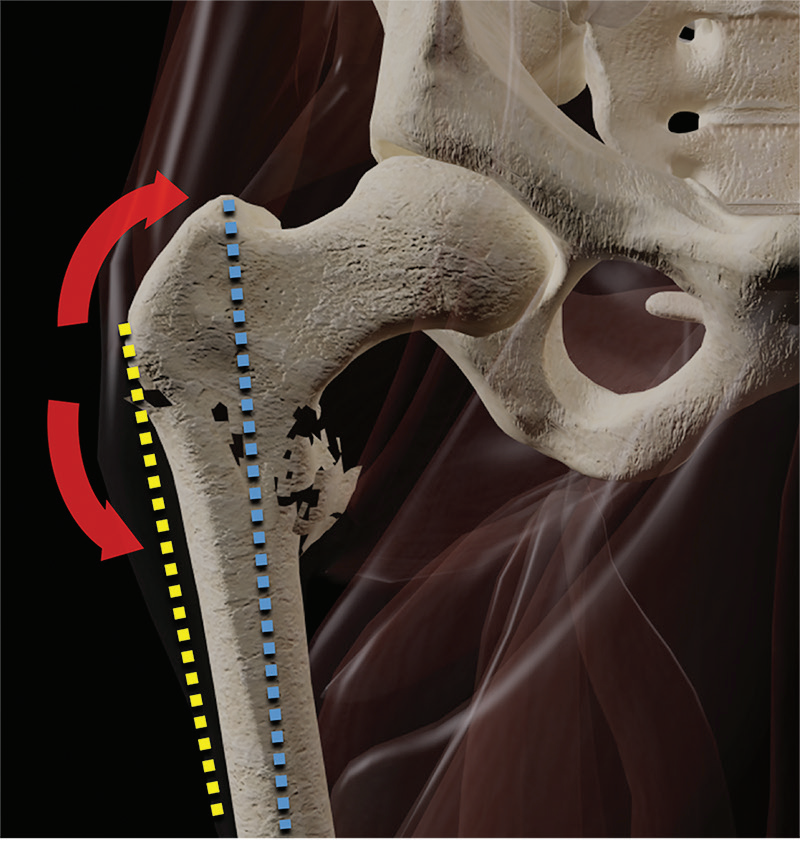
应力性骨折描述的是一种由于重复性微创伤的累积效应而发生的骨折。由正常骨的过度重复超载引起的应力性骨折称为疲劳性骨折,而由正常弱化骨的正常负荷引起的骨折称为不完全性骨折。疲劳骨折被认为是发生在累积的轴向微损伤时股骨头被传递到股骨颈,通常臀中肌最终疲劳使股骨颈受到过度的剪切力(图15)。虽然股骨颈疲劳性骨折在一般人群中并不常见,但对于有创伤性或非创伤性髋关节疼痛的患者应该怀疑,特别是年轻的运动患者,如精英运动员、长跑运动员或新兵。不完全性骨折更常见于骨质疏松的老年患者,通常没有单一的创伤性创伤。
图15。计算机生成的图像显示了股骨颈应力性骨折的位置和动力学。股骨颈相对于骨骼轴向承载轴的外侧位置(绿色箭头)产生一个内翻弯曲力矩,导致内侧皮质受压(黄色箭头)和外侧皮质牵张(橙色箭头)。强壮的臀中肌收缩(蓝色箭头)抵消了这些力量,而臀中肌疲劳导致骨性微损伤,这可能产生内侧较少见的疲劳型应力性骨折(红线)。
根据Fullerton and Snowdy提出的分型,应力损伤可进一步分为压缩型、张力型和移位性骨折。压缩型应力性骨折发生在股骨颈下内侧,通常靠近皮质远端界面和初级压力骨小梁,而张力型应力性骨折发生在股骨颈的上外侧,垂直于张力骨小梁。这些骨折朝向股骨近端承重轴约45°。压缩性应力性骨折在年轻患者中更常见,由于其在正常负重情况下倾向于自行复位,因此通常可以保守治疗,而张力型骨折在老年人中更常见,是不全型骨折,保守治疗被认为更有可能最终的失败,因此需要通过内固定进行早期手术稳定(图16)。早期影像学检测对于在骨折线增宽或明显移位之前进行适当的干预至关重要,从而防止骨不愈合和骨坏死等后遗症,移位性骨折需要紧急治疗,其治疗方法类似于创伤性股骨颈骨折。
图16。一名85岁女性骨质疏松症和腹股沟持续疼痛图像。(a)最初的前后x线片显示股骨外侧皮质的局灶性破坏(白色箭头),骨折线垂直于初级张力股骨小梁(黑色箭头)。患者被诊断为不完全型应力性骨折,并受到严格的活动限制。.(b)非创伤性腹股沟急性疼痛后的随访前后片显示现在移位的股骨颈完全骨折(箭头)。
在x线检查中,早期应力性骨折通常是隐匿的或表现为细微的皮质增厚、骨膜反应或骨内膜硬化,这可能导致对病变严重程度的低估,Mr成像是检测和分级应力损伤的最敏感和最准确的成像方式,并且在放射学上的隐匿性损伤的评估中已经在很大程度上取代了骨显像。应激损伤表现出一系列与损伤严重程度增加相关的影像学表现,早期或低级别应激变化表现为脂肪饱和t2加权或STIR图像上明显的骨膜或皮质下高强度水肿。叠加的T1低信号皮质骨折线是最严重的非移位应力损伤征象,应作为非移位的应力性骨折进行治疗,并进行适当严格的活动限制或临床适当的手术干预(图17)。
图17。(a)一名54岁女性,因慢性髋关节和腹股沟疼痛的右髋关节前后片显示轻微的骨膜反应和Ward三角形的区域(箭头)内侧皮质增厚(箭头)。(b)随访的STIR Mr成像冠状面图像显示,通过股骨内侧皮质的低信号应力性骨折线叠加在一个高强度水肿区域(箭头)。
转子间骨折-----股骨粗隆间骨折最常见于老年人,在60岁以上的女性中,股骨粗隆骨折相对于股骨颈骨折的年患病率和严重程度逐渐增加。这种患病率的增加被认为与骨质疏松症的恶化、平均活动能力的下降和无法避免跌倒的机械无力有关。股骨粗隆转子间骨折,就像大多数老年人的髋部骨折一样,最常见的情况是发生在侧向跌倒并撞击大转子之后,粗隆间骨折的总体风险、严重程度和不稳定骨折形态的发生率与粗隆骨质疏松症的严重程度相关。虽然撞击方向已被证明会影响髋部骨折的总体风险,但撞击方向与骨折的位置或形态之间并没有明确的相关性。
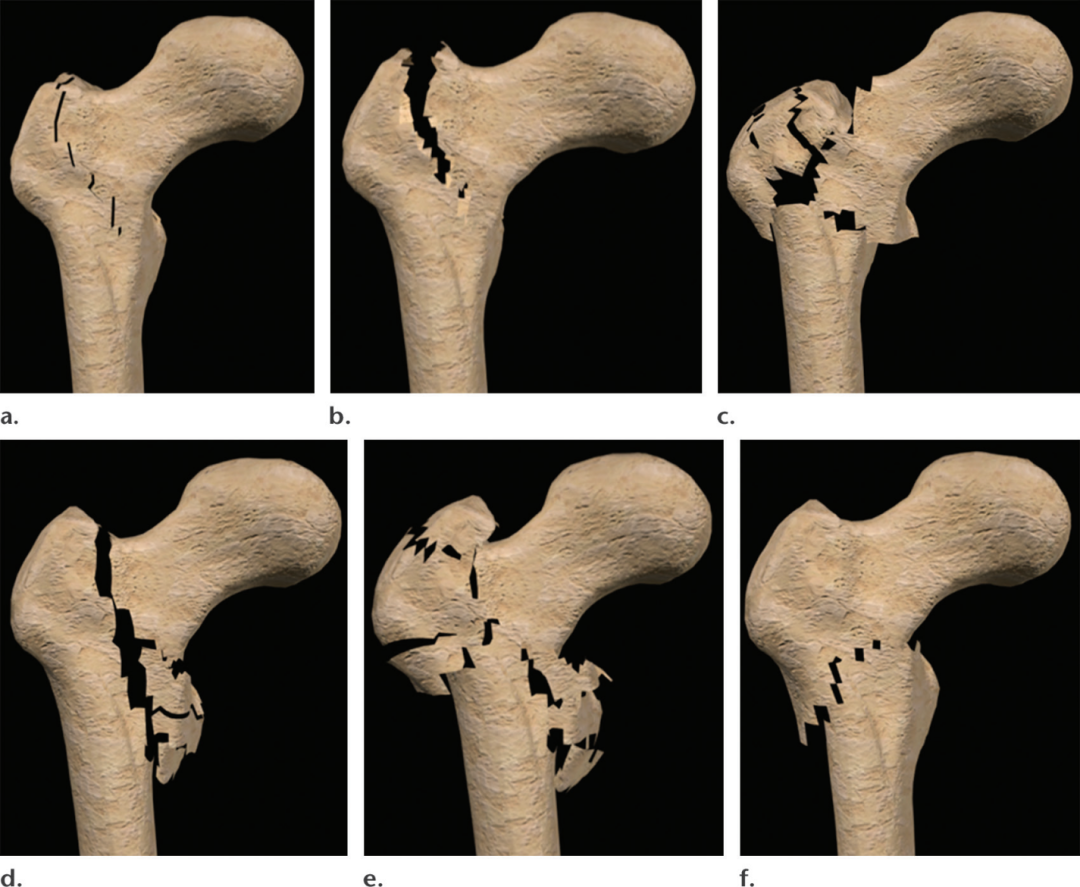
股骨转子间骨折是囊外的,有更强大的骨血供,因此,不太可能导致慢性并发症,如AVN或骨不连。因此,转子骨折治疗不足的主要问题与急性不稳定和可能的慢性畸形愈的风险有关。大多数骨科文献都集中在完全性股骨粗隆间骨折的治疗上,尽管我们也会在本文后面讨论不完全性骨折。已经提出了几种股骨粗隆间骨折的分类系统,但没有一种系统具有足够的可重复性,值得广泛采用。一个由Evans提出,后来由Jensen改进的分型被用于骨科,因为它相对简单,并且强调预测术后骨折不稳定的风险(图18)根据Evans-Jensen系统,从大转子延伸至小转子的两部分斜骨折分为1型或2型,无位移(1型)或存在位移(2型)。这些骨折通常表现出足够稳定性,因为内收肌的拉力使近端和远端骨折碎片保持相近的位置。3型和4型骨折是粉碎性骨折,有三个原发性骨折部分,并伴有后外侧(3型)或后内侧(4型)皮质的粉碎性骨折。这些骨折通常表现为复位后对位不良且不稳定。5型骨折是指4个或以上部位的损伤,后内侧和后外侧皮质粉碎,导致复位不良和大体不稳定(图18、19)。反向骨折是一种罕见的亚型,其原始骨折线从转子周围内侧皮质向外延伸至转子下区域。这些骨折特别不稳定,因为强大的内收肌组织倾向骨折碎片的内侧移位,随后在轴向负荷下增加其近端移位(图20)。在描述股骨粗隆间骨折时,放射科医生应注意其解剖范围,包括涉及股骨距骨、大转子、小转子和转子下区域,除了存在或不存在粉碎、移位和反向移位模式(图18、19)。
图18。计算机生成的图像说明了股转子间骨折的Evans分类系统(由Jensen修改)。(a)1型骨折是无移位的两部分骨折。(b)2型骨折是两部分位移骨折。(c)3型骨折是指三部分骨折合并后(d)4型骨折是三部分骨折合并后内侧皮质粉碎性骨折。外侧皮质粉碎性骨折。(e)5型骨折包括4个或4个以上的部分,同时包括内侧和外侧皮质粉碎性骨折。.(f)反向骨折是一个关键的变异,从内侧转子周围皮质向下外侧延伸到转子下皮质。
图19。65岁至80岁女性具有各种形态学特征的转子间骨折。(a)前后x线片显示1型骨折,仅表现为延伸至外侧和内侧皮质的非移位骨折线(箭头)。(b)另一名患者的正位x线片显示2型骨折,中度移位,但仍反映机械稳定丧失(箭头)。(c)第三例患者的前后片显示更严重的5型骨折,后内侧(小箭头)和后外侧(大箭头)皮质粉碎,提示高度不稳定的损伤。
图20。计算机生成的髋关节图像显示在Evans-Jensen 2型转子间骨折(绿线)与反向倾斜骨折(红线)的情况下,骨盆肌肉的收缩或牵引作用减弱。股骨内侧内收肌止点位于内侧皮质骨折线边缘的远端,这在2型骨折中会导致内收(黄色箭头),随后骨折碎片复位,配合臀中肌和臀小肌的外展(绿色箭头),导致骨折相对稳定。在反倾斜骨折中,内收肌和臀肌产生远端骨折碎片内侧位移。
股骨粗隆间骨折的治疗目标是恢复活动能力并允许早期负重。大多数髋关节粗转子间骨折发生在老年人,有充分的证据表明,早期手术干预和负重可改善患者预后和降低死亡率。几乎所有的转子间骨折患者除不耐手术者,都进行手术固定。固定方法存在争议,两种主要治疗方案是(a)外侧钢板和螺钉固定和(b)髓内钉固定。对于哪种植入物是治疗简单骨折的最佳方法,目前还没有明确的共识。尽管这些损伤在钢板和螺钉固定和髓内固定技术下通常表现出良好的反应和低并发症率。对于更复杂的骨折模式,选择内固定是有争议的(图21)。
图21。计算机生成的左髋关节图像显示不稳定的股骨粗隆间骨折伴后内侧粉碎,导致正常负重时的内翻力矩(箭头)。与髓内钉装置(蓝线)相比,侧板和螺钉固定装置具有更多的横向承重轴(黄线),导致更大的力矩,并可能增加硬件松动或失效的风险。
不完全性转子间骨折最常累及大转子,但并不延伸至股骨内侧皮质。如果骨折不完全或未移位,股骨粗隆间骨折的初始影像学诊断和分类可能会有问题;虽然经常发现粗隆转子部分,但在最初的x线片上骨折线的远端范围经常被低估。早期准确的分类是至关重要的,因为罕见的孤立的大转子骨折可以保守治疗,但不完全性转子间骨折最常采用手术固定治疗,类似于其他转子间骨折。在检测大转子骨折是否有隐匿的转子间骨折方面,Mr成像比CT或骨显影更准确,高危或骨质疏松患者应常规行此手术,以减少骨折线延伸或移位的风险(图22)。非移位或部分转子间骨折通常通过手术稳定,以防止骨折进一步加重,随后的移位,或可能需要其他入路手术的损伤。
图22。一名54岁男性患者,右髋关节疼痛,从站立位置跌倒。(a)初始前后位x线片显示无骨折迹象。在急性情况下进行了MR成像,以评估隐匿性骨折。(b)右髋关节冠状t1加权Mr图像显示低信号骨折线,涉及梨状窝附近大转子内侧皮质,并向股骨内侧皮质下延伸(箭头)。
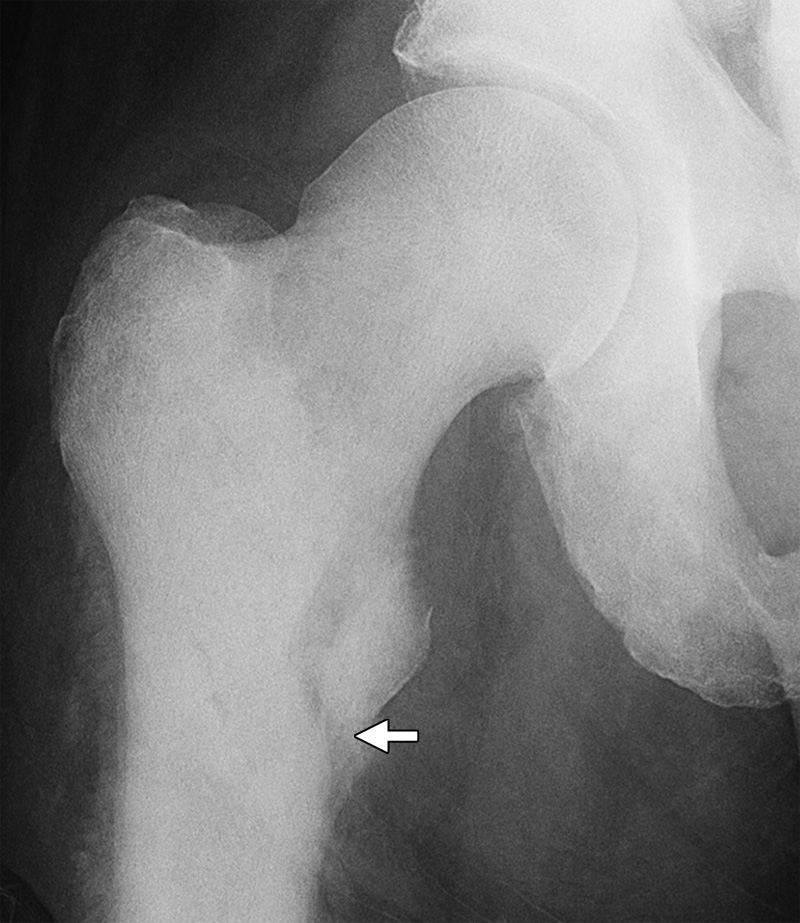
最后,成人小转子孤立性骨折应被认为是撕脱骨折的症状,因为与儿童相比,该人群中创伤性撕脱相对罕见。这些损伤通常可以在前后和侧位片上检测到(图23),虽然孤立性骨折的存在应提示转移性疾病的影像学检查,包括髋关节Mr成像和全身成像。
图23。一名73岁男性弥漫性硬化-骨性转移性前列腺癌患者的小转子孤立性骨折,出现急性发作的大腿疼痛。右髋关节前后x线片显示明显的小转子骨折(箭头)。
图11。一位91岁女性在跌倒后发生Garden4期股骨颈骨折,髋关节前后x线片显示股骨内侧和外侧皮质明显分离(箭头)。
图12。受内翻和内翻影响的头下骨折。(a)前一位88岁女性的前后x线片显示近端骨折碎片外翻成角,这一发现最明显的原因是由于股骨颈外侧和头部皮质存在细微的皮质重叠,形成三低密度角形(箭头)。(b)一名66岁女性跌倒后髋正位片显示内翻嵌插骨折,其与更常见的外翻嵌插骨折的区别在于存在三角形不透明,代表内侧皮质重叠(小箭头),以及移位的外侧皮质骨折(大箭头)。(c)68岁女性髋关节冠状CT图像显示内翻骨折伴内侧皮质重叠(三角形不透明[小箭头]),以及向下突出的皮质边缘,这一发现经常被误认为是骨赘(蘑菇帽畸形)(大箭头)。
图13。一名70岁的男子摔倒后发生的左股骨颈骨折。(a)在前后x线片上,骨折隐匿;没有明显的发现皮质骨折线,也没有特征性的皮质重叠,就像嵌插骨折一样。(b)在急诊进行的髋关节MR,冠状位t1加权图像显示低强度骨折线(箭头所示)叠加在较大面积的低强度水肿上,从股骨颈皮质上外侧延伸至靠近内侧压迫支撑区。
图14。一例58岁男性股骨颈骨折。(a)左髋关节前后x线片显示骨折线(箭头)向水平面约70°的方向。患者行动态髋关节螺钉固定术。(b)前后x线片显示内固定放置。然而,尽管接受了螺钉固定,患者还是出现了AVN,后来需要进行THA治疗。
然而,移位性股骨颈骨折的最佳治疗更多地取决于患者的年龄和基线功能状态。股骨近端骨折的主要目标是恢复患者的正常功能活动。在年轻患者中,保留天然股骨头可以完全恢复正常活动,如果骨折愈合,未来并发症的风险较低。与老年患者的结果相比,年轻患者的THA与假肢并发症的可能性更高,这些并发症可能导致在患者一生中的某个时刻需要翻修。由于这些原因,在年轻移位骨折患者中,共识倾向于通过内固定保留股骨头。虽然手术的时机有争议,但大多数外科医生更喜欢在急诊治疗这些损伤。实现股骨颈的解剖复位是一个良好的预后的最重要的预测因素。年轻人发生AVN和骨不连的风险最高,在明显的移位性骨折的Pauwels3型损伤可能更常见。
关于老年患者移位性股骨颈骨折的最佳治疗方法,文献中达成的共识较少。这些患者的日常功能需求普遍较低,再加上初始手术时的年龄相对较高,减少了初次髋关节置换术发生临床显著慢性并发症的可能性和最终需要翻修可能性。存在的骨关节炎和内固定失败后二次关节置换术可能导致的较高发病率,初次关节置换术通常被认为是大多数老年患者的最佳选择。与老年患者的复位内固定相比,原发性THA的失败率通常较低(在最近的一项随机对照试验中,这一比例分别为4%对36%)。然而,初次髋关节置换术的个人风险和益处也取决于所使用的硬件类型、外科医生的经验以及患者的一般健康状况和基础活动能力。低需求的老年股骨颈骨折患者通常采用半髋置换术治疗,而更活跃的老年患者通常采用THA治疗。
股骨颈基底部骨折是指发生在股骨颈基底和股骨粗隆转子间区交界处的股骨颈骨折。虽然这些骨折在都是股骨颈骨折,可能是囊内骨折,但相对于头下骨折和经颈骨折,基底部骨折AVN的发生率被认为较低。这类骨折的治疗就像囊外损伤一样,重点是复位和固定。
应力性骨折描述的是一种由于重复性微创伤的累积效应而发生的骨折。由正常骨的过度重复超载引起的应力性骨折称为疲劳性骨折,而由正常弱化骨的正常负荷引起的骨折称为不完全性骨折。疲劳骨折被认为是发生在累积的轴向微损伤时股骨头被传递到股骨颈,通常臀中肌最终疲劳使股骨颈受到过度的剪切力(图15)。虽然股骨颈疲劳性骨折在一般人群中并不常见,但对于有创伤性或非创伤性髋关节疼痛的患者应该怀疑,特别是年轻的运动患者,如精英运动员、长跑运动员或新兵。不完全性骨折更常见于骨质疏松的老年患者,通常没有单一的创伤性创伤。
图15。计算机生成的图像显示了股骨颈应力性骨折的位置和动力学。股骨颈相对于骨骼轴向承载轴的外侧位置(绿色箭头)产生一个内翻弯曲力矩,导致内侧皮质受压(黄色箭头)和外侧皮质牵张(橙色箭头)。强壮的臀中肌收缩(蓝色箭头)抵消了这些力量,而臀中肌疲劳导致骨性微损伤,这可能产生内侧较少见的疲劳型应力性骨折(红线)。
根据Fullerton and Snowdy提出的分型,应力损伤可进一步分为压缩型、张力型和移位性骨折。压缩型应力性骨折发生在股骨颈下内侧,通常靠近皮质远端界面和初级压力骨小梁,而张力型应力性骨折发生在股骨颈的上外侧,垂直于张力骨小梁。这些骨折朝向股骨近端承重轴约45°。压缩性应力性骨折在年轻患者中更常见,由于其在正常负重情况下倾向于自行复位,因此通常可以保守治疗,而张力型骨折在老年人中更常见,是不全型骨折,保守治疗被认为更有可能最终的失败,因此需要通过内固定进行早期手术稳定(图16)。早期影像学检测对于在骨折线增宽或明显移位之前进行适当的干预至关重要,从而防止骨不愈合和骨坏死等后遗症,移位性骨折需要紧急治疗,其治疗方法类似于创伤性股骨颈骨折。
图16。一名85岁女性骨质疏松症和腹股沟持续疼痛图像。(a)最初的前后x线片显示股骨外侧皮质的局灶性破坏(白色箭头),骨折线垂直于初级张力股骨小梁(黑色箭头)。患者被诊断为不完全型应力性骨折,并受到严格的活动限制。.(b)非创伤性腹股沟急性疼痛后的随访前后片显示现在移位的股骨颈完全骨折(箭头)。
在x线检查中,早期应力性骨折通常是隐匿的或表现为细微的皮质增厚、骨膜反应或骨内膜硬化,这可能导致对病变严重程度的低估,Mr成像是检测和分级应力损伤的最敏感和最准确的成像方式,并且在放射学上的隐匿性损伤的评估中已经在很大程度上取代了骨显像。应激损伤表现出一系列与损伤严重程度增加相关的影像学表现,早期或低级别应激变化表现为脂肪饱和t2加权或STIR图像上明显的骨膜或皮质下高强度水肿。叠加的T1低信号皮质骨折线是最严重的非移位应力损伤征象,应作为非移位的应力性骨折进行治疗,并进行适当严格的活动限制或临床适当的手术干预(图17)。
图17。(a)一名54岁女性,因慢性髋关节和腹股沟疼痛的右髋关节前后片显示轻微的骨膜反应和Ward三角形的区域(箭头)内侧皮质增厚(箭头)。(b)随访的STIR Mr成像冠状面图像显示,通过股骨内侧皮质的低信号应力性骨折线叠加在一个高强度水肿区域(箭头)。
转子间骨折-----股骨粗隆间骨折最常见于老年人,在60岁以上的女性中,股骨粗隆骨折相对于股骨颈骨折的年患病率和严重程度逐渐增加。这种患病率的增加被认为与骨质疏松症的恶化、平均活动能力的下降和无法避免跌倒的机械无力有关。股骨粗隆转子间骨折,就像大多数老年人的髋部骨折一样,最常见的情况是发生在侧向跌倒并撞击大转子之后,粗隆间骨折的总体风险、严重程度和不稳定骨折形态的发生率与粗隆骨质疏松症的严重程度相关。虽然撞击方向已被证明会影响髋部骨折的总体风险,但撞击方向与骨折的位置或形态之间并没有明确的相关性。
股骨转子间骨折是囊外的,有更强大的骨血供,因此,不太可能导致慢性并发症,如AVN或骨不连。因此,转子骨折治疗不足的主要问题与急性不稳定和可能的慢性畸形愈的风险有关。大多数骨科文献都集中在完全性股骨粗隆间骨折的治疗上,尽管我们也会在本文后面讨论不完全性骨折。已经提出了几种股骨粗隆间骨折的分类系统,但没有一种系统具有足够的可重复性,值得广泛采用。一个由Evans提出,后来由Jensen改进的分型被用于骨科,因为它相对简单,并且强调预测术后骨折不稳定的风险(图18)根据Evans-Jensen系统,从大转子延伸至小转子的两部分斜骨折分为1型或2型,无位移(1型)或存在位移(2型)。这些骨折通常表现出足够稳定性,因为内收肌的拉力使近端和远端骨折碎片保持相近的位置。3型和4型骨折是粉碎性骨折,有三个原发性骨折部分,并伴有后外侧(3型)或后内侧(4型)皮质的粉碎性骨折。这些骨折通常表现为复位后对位不良且不稳定。5型骨折是指4个或以上部位的损伤,后内侧和后外侧皮质粉碎,导致复位不良和大体不稳定(图18、19)。反向骨折是一种罕见的亚型,其原始骨折线从转子周围内侧皮质向外延伸至转子下区域。这些骨折特别不稳定,因为强大的内收肌组织倾向骨折碎片的内侧移位,随后在轴向负荷下增加其近端移位(图20)。在描述股骨粗隆间骨折时,放射科医生应注意其解剖范围,包括涉及股骨距骨、大转子、小转子和转子下区域,除了存在或不存在粉碎、移位和反向移位模式(图18、19)。
图18。计算机生成的图像说明了股转子间骨折的Evans分类系统(由Jensen修改)。(a)1型骨折是无移位的两部分骨折。(b)2型骨折是两部分位移骨折。(c)3型骨折是指三部分骨折合并后(d)4型骨折是三部分骨折合并后内侧皮质粉碎性骨折。外侧皮质粉碎性骨折。(e)5型骨折包括4个或4个以上的部分,同时包括内侧和外侧皮质粉碎性骨折。.(f)反向骨折是一个关键的变异,从内侧转子周围皮质向下外侧延伸到转子下皮质。
图19。65岁至80岁女性具有各种形态学特征的转子间骨折。(a)前后x线片显示1型骨折,仅表现为延伸至外侧和内侧皮质的非移位骨折线(箭头)。(b)另一名患者的正位x线片显示2型骨折,中度移位,但仍反映机械稳定丧失(箭头)。(c)第三例患者的前后片显示更严重的5型骨折,后内侧(小箭头)和后外侧(大箭头)皮质粉碎,提示高度不稳定的损伤。
图20。计算机生成的髋关节图像显示在Evans-Jensen 2型转子间骨折(绿线)与反向倾斜骨折(红线)的情况下,骨盆肌肉的收缩或牵引作用减弱。股骨内侧内收肌止点位于内侧皮质骨折线边缘的远端,这在2型骨折中会导致内收(黄色箭头),随后骨折碎片复位,配合臀中肌和臀小肌的外展(绿色箭头),导致骨折相对稳定。在反倾斜骨折中,内收肌和臀肌产生远端骨折碎片内侧位移。
股骨粗隆间骨折的治疗目标是恢复活动能力并允许早期负重。大多数髋关节粗转子间骨折发生在老年人,有充分的证据表明,早期手术干预和负重可改善患者预后和降低死亡率。几乎所有的转子间骨折患者除不耐手术者,都进行手术固定。固定方法存在争议,两种主要治疗方案是(a)外侧钢板和螺钉固定和(b)髓内钉固定。对于哪种植入物是治疗简单骨折的最佳方法,目前还没有明确的共识。尽管这些损伤在钢板和螺钉固定和髓内固定技术下通常表现出良好的反应和低并发症率。对于更复杂的骨折模式,选择内固定是有争议的(图21)。
图21。计算机生成的左髋关节图像显示不稳定的股骨粗隆间骨折伴后内侧粉碎,导致正常负重时的内翻力矩(箭头)。与髓内钉装置(蓝线)相比,侧板和螺钉固定装置具有更多的横向承重轴(黄线),导致更大的力矩,并可能增加硬件松动或失效的风险。
不完全性转子间骨折最常累及大转子,但并不延伸至股骨内侧皮质。如果骨折不完全或未移位,股骨粗隆间骨折的初始影像学诊断和分类可能会有问题;虽然经常发现粗隆转子部分,但在最初的x线片上骨折线的远端范围经常被低估。早期准确的分类是至关重要的,因为罕见的孤立的大转子骨折可以保守治疗,但不完全性转子间骨折最常采用手术固定治疗,类似于其他转子间骨折。在检测大转子骨折是否有隐匿的转子间骨折方面,Mr成像比CT或骨显影更准确,高危或骨质疏松患者应常规行此手术,以减少骨折线延伸或移位的风险(图22)。非移位或部分转子间骨折通常通过手术稳定,以防止骨折进一步加重,随后的移位,或可能需要其他入路手术的损伤。
图22。一名54岁男性患者,右髋关节疼痛,从站立位置跌倒。(a)初始前后位x线片显示无骨折迹象。在急性情况下进行了MR成像,以评估隐匿性骨折。(b)右髋关节冠状t1加权Mr图像显示低信号骨折线,涉及梨状窝附近大转子内侧皮质,并向股骨内侧皮质下延伸(箭头)。
最后,成人小转子孤立性骨折应被认为是撕脱骨折的症状,因为与儿童相比,该人群中创伤性撕脱相对罕见。这些损伤通常可以在前后和侧位片上检测到(图23),虽然孤立性骨折的存在应提示转移性疾病的影像学检查,包括髋关节Mr成像和全身成像。
图23。一名73岁男性弥漫性硬化-骨性转移性前列腺癌患者的小转子孤立性骨折,出现急性发作的大腿疼痛。右髋关节前后x线片显示明显的小转子骨折(箭头)。
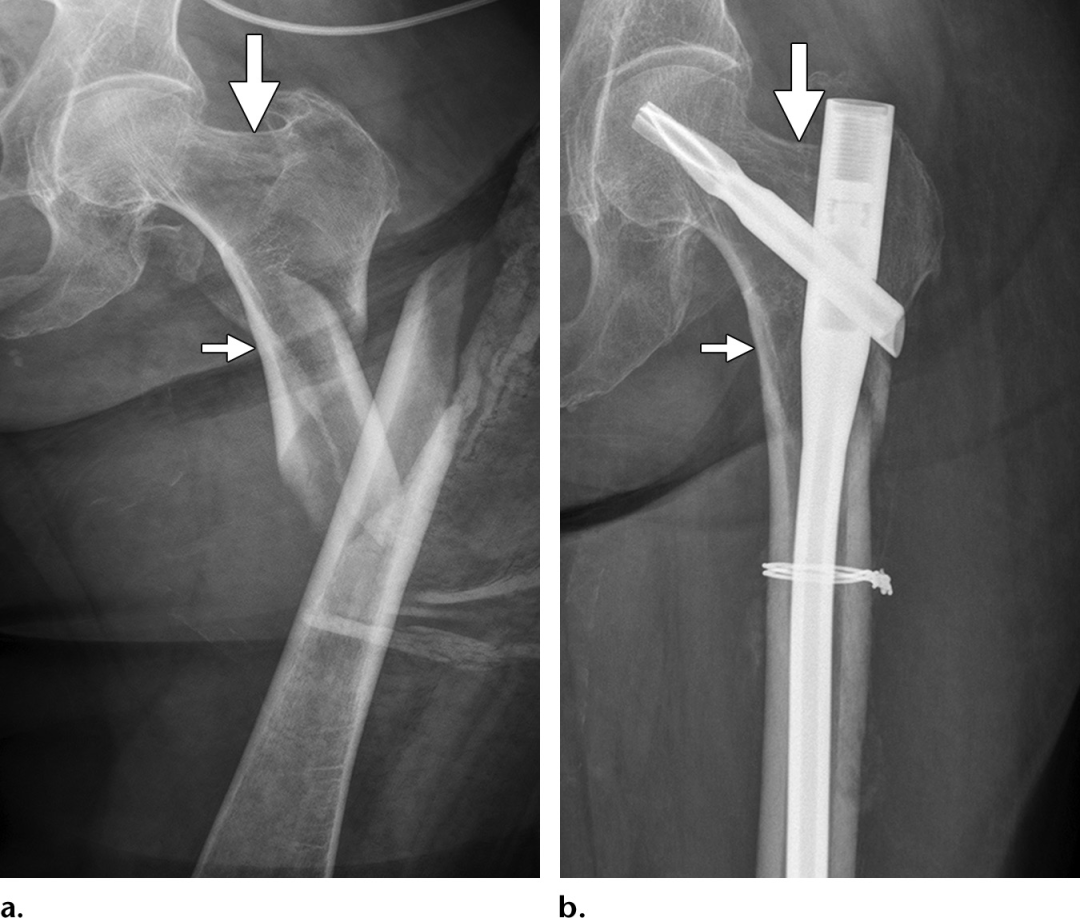
转子下骨折-股骨近端转子下区域最常见的定义为从小转子延伸到远端5cm的点,但它也被描述为一直延伸到股骨峡部,即髓内骨干直径最窄的点。在正常负重和行走时,该区域受到特别高的生物力学应力。这些相对较高的机械应力,再加上附着在近端碎片上的肌肉的拉力,使股骨粗隆下骨折的治疗特别具有挑战性,而且这些骨折有更高的并发症发生率,如骨不连和内固定失败。这些损伤在流行病学上可以分为三个不同的人群:(a)患者一般年龄小于50岁,并伴有高能量创伤导致粉碎性骨折;(b)老年患者可能存在基础骨质疏松,并伴有低能量创伤,如站立高度跌倒,导致较少粉碎性螺旋骨折(“典型”不全性骨折);(c)有严重的基础疾病或正在接受药物治疗的患者,如长期(>5年)双膦酸盐治疗,导致受损的骨重塑,导致应力性骨折发展,随后发生创伤性或微创性进展(“非典型”不全骨折)。这些潜在的损伤原因通常可以通过了解潜在的损伤机制和特征性的影像学特征来区分,尽管这些影像学表现的特异性尚未确定。
与其他髋部骨折一样,治疗的目标是恢复活动能力并允许早期负重。由于股骨近端的高机械要求和主要肌肉群近端碎片的拉力,使得股骨粗隆下骨折的治疗变得相当困难。典型的位移包括屈曲(来自髂腰肌的拉力),外展(来自臀中肌和最小肌的拉力)和外旋(来自梨状肌和外旋转肌的拉力)。为了达到足够的稳定性,最常用的方法是使用髓内钉。闭合复位可能是困难的,通常需要直接开放复位的方法。虽然没有被普遍接受的分类方案,但Russell and Taylor分型由于其简单和强调指导手术治疗和计划,经常在临床中使用。Russell-Taylor系统根据梨状肌窝是否存在延伸,将转子下骨折分为两种主要类型,其中2型为转子间延伸。此外,这两种主要类型中的每一种都包括基于股骨小转子-后内侧皮质骨折碎片缺失(亚型A)或存在(亚型B)的两种亚型(图24)。Russell-Taylor系统也承认,由于每个骨折碎片肌肉牵拉,会有骨折分离和成角的趋势(图25)。梨状肌窝和股骨后内侧皮质的完整性对于决定手术入路和植入物的选择非常重要(图26)。
图24。计算机生成的图像说明了股骨粗隆下骨折的Russell-Taylor分类系统。1A型骨折发生在累及股骨外侧和内侧转子下皮质的区域内,但它们保留了梨状肌窝和小转子(绿色)。1B型骨折与1A型骨折相似,带有一个单独的小转子骨折碎片(红线)。2A型骨折累及梨状肌窝,这是髓内棒放置的潜在进入部位,并延伸至股骨转子下皮质内侧(绿色和黄色)。2B型骨折与2A型骨折相似,但与1B型骨折一样,也包括一个单独的小转子骨折碎片。
图25。计算机生成的图像显示了在关键肌肉附着点对粗隆下骨折碎片的牵拉。大转子碎片被牵拉外展,并由强臀中肌和臀小肌拉向外侧成角(黄色箭头);小转子碎片向前腹移位,并由髂腰肌向外旋转(绿色箭头);股骨远端碎片被内收肌牵拉,内侧被内收肌牵拉移位(橙色箭头)。
图26。1B型转子下骨折,一名84岁女性,在持续跌倒后髋关节疼痛。(a)最初的前后x线片显示粉碎性转子下骨折伴螺旋骨折,完全破坏股骨外侧和内侧皮质,股骨后内侧皮质和小转子骨折(小箭头),但保留梨状肌窝完整(大箭头)。骨折类型为1B型。(b)固定后前后x线片显示髓内钉引入梨状肌窝进入部位(大箭头),采用头髓固定螺钉。再次注意到后内侧皮质和小粗隆的损伤(小箭头),这妨碍了经粗隆髓心固定螺钉的使用。
鉴别一个非典型的股骨粗隆下骨折是很重要的。这种损伤通常是单纯的横向或短斜形骨折。仔细检查x线片可发现股外侧皮质增厚或骨折形成“喙状”(图27)。.虽然初始治疗与其他转子下骨折相似,但预后和长期治疗各不相同。绝大多数典型的股骨粗隆下骨折都能愈合,而非典型骨折的失败率可能要高得多。在最近的一系列研究中,46%的非典型性骨折患者骨折愈合较差,需要重复手术,而典型骨折人群中这一比例不到1%。当非典型股骨骨折与双膦酸盐使用相关时,双膦酸盐通常停用,可以考虑骨质疏松症的替代治疗方法,如特立帕肽。
图27所示。不典型转子下骨折1例65岁妇女接受双磷酸盐治疗。患者最初因大腿疼痛就诊急诊科。(a)右髋关节正位片显示股骨粗隆下外侧皮质局灶性增厚,并出现与应力性骨折相似的重叠、低密度、不完整的皮质骨折线(箭头)。周围股骨粗隆下内侧和外侧皮质厚度正常。该患者被转诊为门诊骨科随访,但非粉碎性横断骨折是非创伤性骨折。(b)随访x线片显示股骨外侧皮质局灶性增厚(小箭头),股骨内侧皮质断裂(大箭头)。
鉴别非移位性股骨应力性骨折的患者是很重要的,因为他们有发展为非典型骨转子下骨折的风险。x线片将显示外侧皮层增厚(喙部)的迹象。MR成像可看到局部骨髓、骨内膜或骨膜水肿。股骨粗隆下骨折的位置也被证明与手术固定的最终需要相关,尽管文献尚无定论。在保守治疗的患者中,可以使用密切的临床和影像学监测,尽管由于保守治疗的高失败率,预防性固定不完全骨折最常用。
如果怀疑为非典型骨折,应获得对侧股骨x线片并仔细检查隐匿性病变。虽然证据有限,但一些出现非典型股骨粗隆下骨折的患者在对侧股骨也有非移位应力性骨折。通常建议进行预防性固定,以防止骨折的加重和移位。
成人股骨近端骨折可以通过突出形态学特征、影像学和外科治疗的方式进行分类,使放射科医生能够最好地指导适当的临床治疗。
参考文献:Proximal Femoral Fractures: What the Orthopedic Surgeon Wants to Know
DOI:10.1148/rg.2015140301
声明:本文由供稿单位提供,作者杨海平,授权本平台发布,仅用于学习交流,未经授权禁止转载!