近期,2023年欧洲高血压学会(ESH)高血压指南公布。ESH指南指出,与之前的指南相比,最重要的区别是优先考虑患者重要的心血管病结果,如中风、心梗、心衰、终末期肾病(ESKD)、心血管死亡或全因死亡。因为降压的主要目的是改善临床结果,而不仅仅是降压。如果没有临床结果试验,就无法确定益处/危害比。

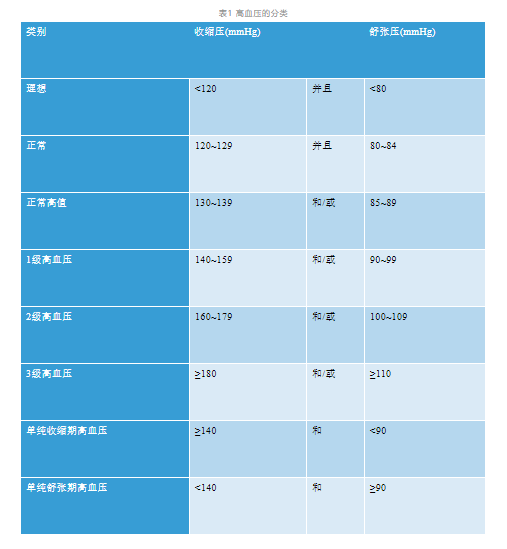
高血压仍定义为诊室血压≥140/90 mmHg。但指南也指出,诊室血压超过115/75 mmHg后,血压与心血管/肾脏疾病的发病率或死亡率呈持续线性关系。
因此,高血压定义具有任意性,目的是简化高血压的诊断和管理。
1期:无高血压介导的器官损害(HMOD)、糖尿病、心血管病和慢性肾脏疾病(CKD) 的单纯性高血压;
2期:存在靶器官损害、糖尿病或 CKD 3 期;
3期:存在动脉粥样硬化性心血管病(ASCVD)或 CKD ≥ 4期。
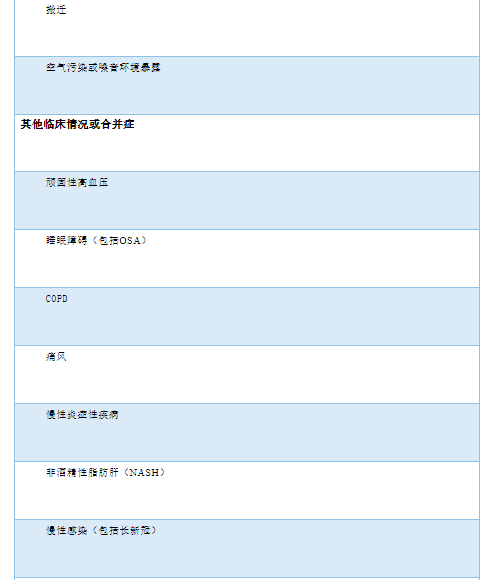
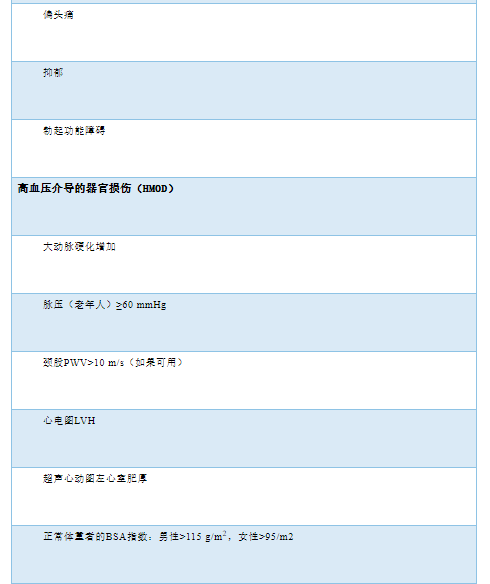
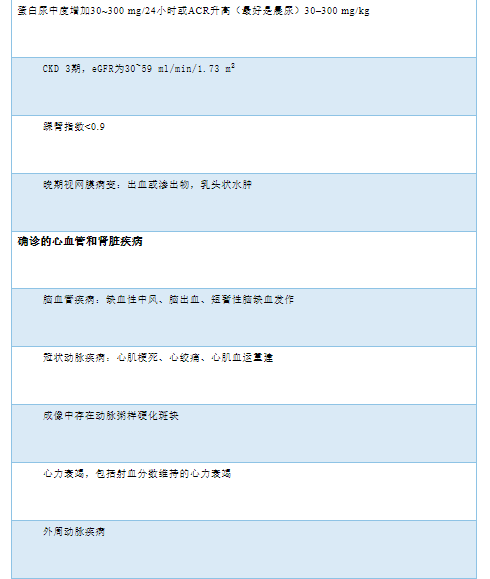
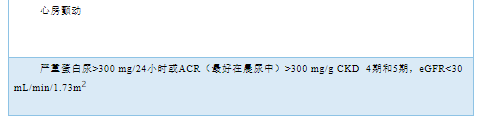
具体分期可见表2。
表2 高血压分期

诊室血压分类在原有基础上增加了“单纯舒张期高血压”,定义为SBP<140 mmHg且DBP≥90 mmHg。
心血管病危险因素和心血管病包括(晚期CKD)是一个连续体,而HMOD则是一个重要中间阶段,是总体心血管病风险的重要决定因素。一旦发生HMOD,表明风险明显增加。随着影像学的广泛应用,HMOD在无症状患者中的检出率越来越高。
指南建议,应在高血压确诊时即进行HMOD评估,以便进行心血管风险分层。在随访期间,先前存在的HMOD改善,可能表明治疗有效,持续存在或加重,提示治疗仍有改进空间。
新指南将糖尿病被列为一种增加心血管病风险的单独疾病,无论是否存在HMOD、心血管病或CKD。只有控制良好、疾病持续时间短(小于10年)、没有HMOD证据且没有其他心血管风险因素的糖尿病患者才被归类为中度风险。
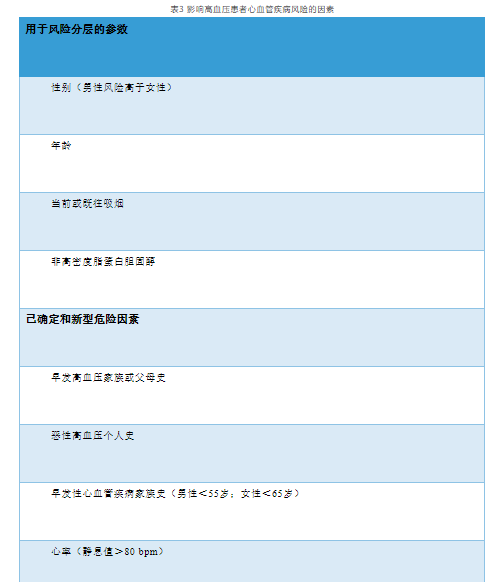
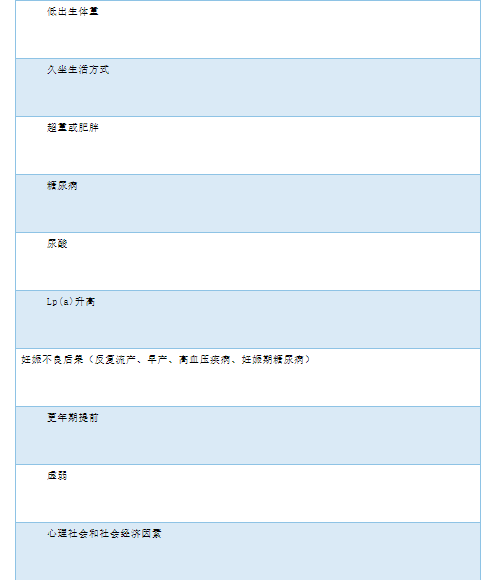
建议对所有高血压患者进行的心血管风险分层。风险分层对于正常高值血压或1级高血压的患者尤其重要,这可能会影响他们是否、或判断降压速度。
指南也指出,无症状器官损伤可量化心血管风险,一旦发生HMOD,通常都表明风险很高,因此其评估对管理很重要。
而对于2级和3级高血压患者,无论心血管风险水平如何,都应使用药物治疗。
由于高血压的定义是基于诊室血压值,可能会导致高血压的过度诊断和过度治疗,应重视重复测量血压,除非第一次诊室血压达到了3级(≥180/110 mmHg)、或心血管高危或存在靶器官损害。
动态血压监测(ABPM)和家庭血压监测(HBPM)能提供更多信息,只要有可能就应该进行。ABPM的优势包括:24小时平均BP值的重复性更好、与靶器官损害的关联更紧密、对心血管结局和死亡率的预测更好,以及能够识别白大衣高血压和隐蔽性高血压,区分假性和真性难治性高血压。
家庭血压应在计划就诊前或怀疑血压变化时测量。理想情况下,家庭血压应监测7天,不得少于3天,并在早上(如果接受治疗,则在服药前)和晚上进行重复测量(间隔1分钟)。应丢弃第一天的读数(通常较高且不稳定),并考虑剩余值的平均值。家庭血压监测有助于提高长期治疗期间血压控制的持久性。
无人值守的诊室血压测量(Unattended OBPM)大多数可用的数据一致认为,与标准的OBPM相比,无人值守的OBPM的血压值更低,接近于在家血压测量的结果。但问题是其证据仅限于SPRINT一项试验。
在市场上销售血压计之前,准确性的验证不是强制性的。医疗保健专业人员、患者和公众应在互联网检索的经验证的血压计。
STRIDEBP(www.stridebp.org)是一个得到ESH、国际高血压学会(ISH)和世界高血压联盟(WHL)认可的国际组织,以英语、西班牙语和中文提供了用于办公室、家庭和孕妇的经验证的血压监测仪的最新列表。
所有袖带血压测量方法都有局限性,因为只能提供静态血压,没有反映血压的动态变化,袖带充气导致的肢体压迫会有不适感,尤其是在工作和睡眠期间。但是新型无袖带血压测量准确性尚未得到证实。
大多数无袖带血压测量需要使用标准手臂袖带装置测量的血压值进行定期校准。其中一些还需要用户的信息,如年龄、性别和其他特征。基本上,这些设备不是“测量”血压,而是跟踪与校准的血压变化。目前,在临床实践中,不应将无袖带血压装置用于高血压的诊断或管理。
根据欧洲预防心脏病学协会的一份共识文件,在运动高峰时测得的男性血压高于220 mmHg,女性血压高于200 mmHg值得进一步的临床评估,包括ABPM。
但由于各种限制,包括缺乏标准化的方法和定义,不建议将运动测试作为高血压常规评估的一部分。伴随运动的血压升高不应阻止接受治疗或未接受治疗的高血压患者进行定期运动,尤其是有氧运动,除非3级高血压。经常锻炼是一种重要的生活方式干预措施,可以长期降低血压。
用于中心血压测量的装置必须使用通常通过常规(通常是示波法)臂测量获得的血压值进行校准。此外,尽管有一些参考数据,但没有关于区分正常和中心动脉压升高的标准的结论性信息,也没有不同人群和患者类型的中心动脉压和肱动脉血压对应关系。
因此,不能推荐在高血压患者广泛使用中心血压。中心动脉压的主要应用领域可能是年轻人的孤立性收缩性高血压,与正常的中心性血压值相比,外周性血压可能不成比例地升高。在这种情况下,中心动脉压评估可以帮助区分“虚假”的控制良好的血压。
无论潜在的血压遗传风险如何,生活方式健康者血压可降低约4~5 mmHg。健康的生活方式措施也可以增强药物干预的降压效果,并减少降压药物。
已被证明可以降低早发心血管病发病率和死亡率的最重要和公认的有效生活方式干预措施是减肥、DASH饮食、减盐、增加钾摄入量、定期身体活动等。
但非药物干预的治疗策略的致命弱点是不容易坚持,可能会影响工作或家庭习惯。一些生活方式措施也有成本,医疗保健提供者可能无法报销。
尽管证据质量较低,减轻身心压力的措施不仅能减轻压力和情绪波动,还能降低收缩压和舒张压,结果很有希望。冥想和通过瑜伽等控制呼吸被认为是降低血压的更好的减压干预措施,尽管与主要的生活方式干预措施相比,其效果较弱。
有证据表明,与低危患者相比,治疗高危或极高危患者的获益显著。但在高危情况下,相当一部分高危状态已经无法通过治疗逆转。因此在生命早期开始治疗高血压,并且在心血管风险仍然处于低、中危时也应进行治疗。
在低、中危的正常高值人群,不应启动降压药物治疗。应仅限于生活方式改善,以降低进展为高血压和心血管风险升高。
指南建议年龄≥60或65岁的患者,当SBP≥140 mmHg时,应实施降压药物治疗,而不管舒张压水平如何。老年人抗高血压治疗的证据存在局限性,最合适的血压阈值尚不清楚。
指南建议:
(1)在18~79岁的患者中,建议开始药物治疗诊室血压为140/90 mmHg。
(2)在≥80岁的患者中,开始药物治疗的诊室收缩压阈值为160 mmHg。也可以考虑在140~160 mmHg范围内。对虚弱患者开始药物治疗应个体化。
(3)对于有心血管病史的成年患者,血压超过130/80 mmHg应开始药物治疗。
随着目标血压的降低,降低血压的增量效益逐渐降低。此外,在以较低血压值为目标的患者中,永久性停药(因为治疗相关的不良反应)急剧增加。
在大多数高血压患者中,将血压<140/80 mmHg作为一个目标,有证据表明这已经是降压治疗保护作用的主要部分。尽管增加的益处较小,但应努力达到120~129/70~79 mmHg的血压范围,但前提是耐受性良好,以避免因不良事件而中断治疗的风险。
指南建议:
(1)对于18~64岁成人,目标是将诊室血压控制在130/80 mmHg以下。
(2)65~79岁老年人,首要目标是将诊室血压控制在140/90 mmHg以下,如果耐受良好,可考虑将血压控制在130/80 mmHg以下。
(3)65~79岁者单纯收缩期高血压,首要目标是将诊室收缩压降至140~150 mmHg,如果耐受性良好,可考虑将诊室收缩压控制在130~139 mmHg范围内,但如果舒张压已经<70 mmHg,则需谨慎。
(4)>80岁老人,血压应该降至收缩压 140~150 mmHg范围内,并目舒张压<80 mmHg。如果耐受良好,可考虑将收缩压控制在130~139 mmHg范围内;如果舒张压已经<70 mmHg,则需谨慎。
(5)对于体弱的患者,诊室收缩压和舒张压的治疗目标应个体化。
(6)在药物治疗期间,请勿将诊室血压目标设定低于120/70 mmHg。对于诊室舒张压<70 mmHg者,如果治疗中收缩压仍远高于目标值,则仍应谨慎降低收缩压。
(7)对于≥80岁、收缩压< 120 mmHg 或存在严重直立性低血压或虚弱程度高的患者,可以减少治疗。
指南指出,五大主要药物类别,包括ACEI、ARB、β受体阻滞剂、钙拮抗剂(CCB)和利尿剂,均能够有效降低血压并减少心血管事件。
因此,这些药物及其联合使用构成了降压治疗策略的基础。对于大多数高血压患者,建议起始使用两种药物联合治疗,最常用的两药联合方式为RAAS抑制剂(ACE或ARB)联合CCB或利尿剂。
对于以下患者,可以考虑单药起始治疗:血压仅略微升高(低于150 /95 mmHg)的1级高血压低危患者者;正常高值血压的很高危患者和虚弱和/或高龄患者。
对β受体阻滞剂的定位也进行了更新。指南指出,在治疗的初始阶段或任何步骤中,应将β受体阻滞剂作为指南指导的药物治疗(GDMT)使用,例如射血分数降低的心衰(HFrEF)、慢性冠合征的抗缺血治疗、心房颤动的心率控制等。
来源:2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension Endorsed by the European Renal Association (ERA) and the International Society of Hypertension (ISH). Journal of Hypertension, June 21, 2023.
声明:本文转载于中国循环杂志,仅用于学习交流,版权归原作者所有。