前言
CTO(冠状动脉慢性完全闭塞)在临床上占比约30%,被称为PCI(经皮冠状动脉介入治疗)的“最后堡垒”。它不仅考验术者的技术与耐力,更需要在复杂病变中精准决策,以实现最佳的治疗效果。本文将详细讲解CTO病变介入治疗的关键要点,以期为心血管医生提供参考。
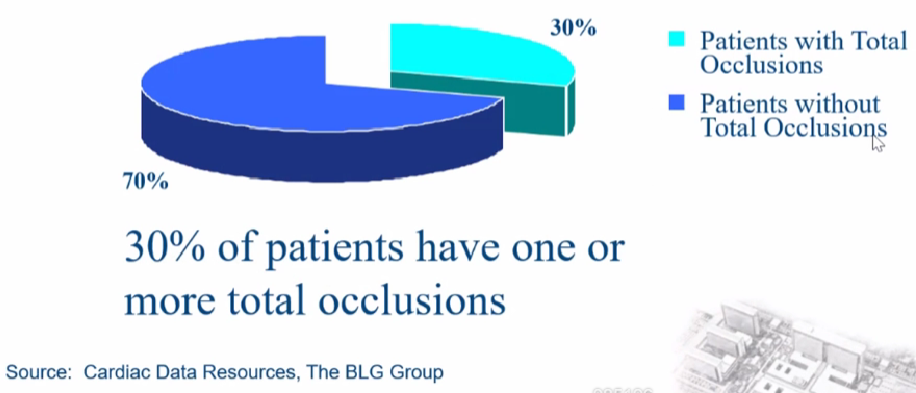
CTO病变比率
CTO-PCI意义
临床意义
恢复存活(冬眠)心肌的血供和功能、减少心肌细胞慢性丢失改善临床症状、增加运动耐力、减少缺血总负荷及血管事件;
减少CABG需要;
提高生活质量、降低死亡率。
PCI的最后堡垒
衡量术者的技术与耐力。
主要问题
技术难度大、再狭窄率高,需要权衡效果-费用比。
存活心肌的检测
CTO-PCI的前提
检测方法
超声心动图: 负荷试验一心肌血流和功能检测;
SPECT: 负荷试验一心肌灌注和功能检测;
PET: 心肌血流和代谢检测;
MRI:较好区分疤痕与存活心肌。
PTO-PCI成功预测因素


01
CTO病变的的评估
拿到一个CTO后,我们要不要做,自己能不能坐,心里应该有个评价,通过以下四个方面进行评分:
CTO入口
CTO段
CTO出口(着陆点)
侧枝情况分四部分评分(0-12分)
【入口】
0分 多体位多角度双侧造影 (CTA)可以明确入口;
1分 多体位多角度双侧造影(CTA)可以推测入口;
2分 多体位多角度双侧造影(CTA)不能明确和推测入口,可以进行IUVS辅助推测入口;
3分多体位多角度双侧造影(CTA)不能明确和推测入口,无法进行IVUS辅助推测入口。
【CTO段】
0分 无证据提示扭曲钙化;
1分 间接证据推测扭曲钙化;
2分 直接证据证实扭曲钙化。
【出口】着陆点
0分 多体位多角度双侧造影(CTA)可以明确出口,着陆段粗长,无大分支(如有大分支加1分);
1分 多体位多角度双侧造影(CTA)可以明确出着陆段细长,无大分支(如有大分支加1分);
2分 多体位多角度双侧造影(CTA)可以明确出口,着陆段粗短,无大分支(如有大分支加1分);
3分 多体位多角度双侧造影(CTA)可以明确出口,着陆段细短,无大分支(如有大分支加1分);
4分 多体位多角度双侧造影(CTA)不能明确出口无着陆点。
【侧枝】
0分 有清晰连续粗大可利用间隔支侧枝和(或)心外膜侧枝;
1分 有清晰连续细小可尝试间隔支侧枝和(或)心外膜侧枝;
2分 有模糊细小扭曲可尝试间隔支侧枝和(或)心外膜侧枝;
3分 无可视侧枝。
0-4分:简单
5-8分:困难
9-12分:特别困难
建议从0-4分入手,这样才容易成功,增加自信。
逆向造影显示闭塞远端显影良好 - 易成功
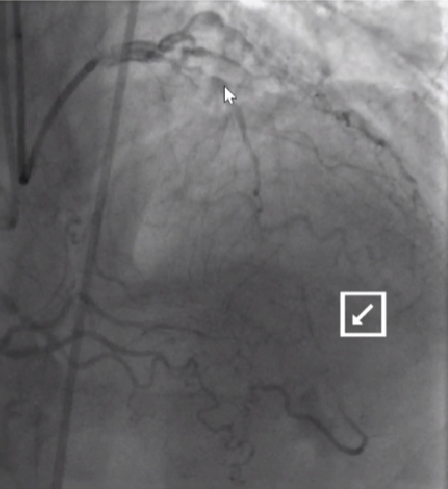
LAD闭塞处发出对角支 - 不易成功
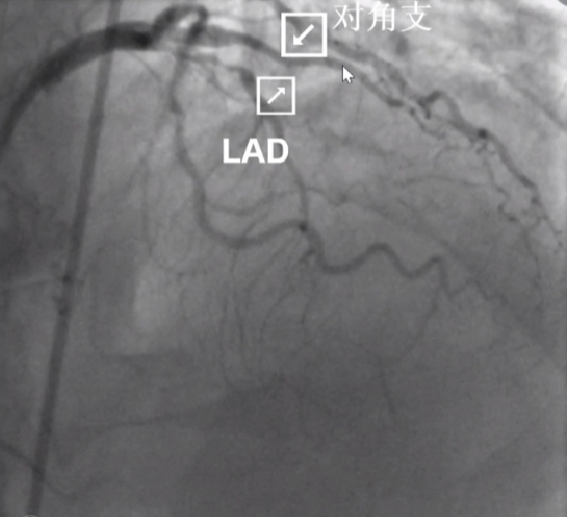
闭塞的右冠发自左冠,侧支循环良好 - 易成功
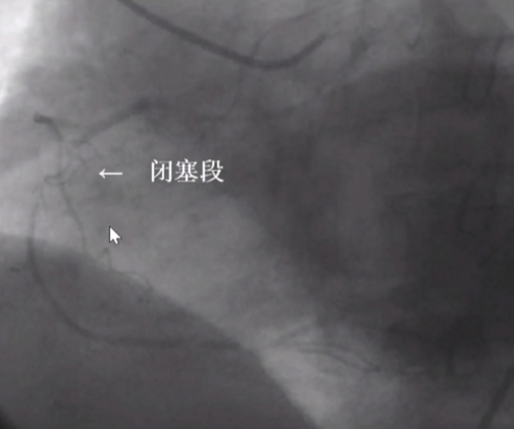
CTO近端重度扭曲并分叉 - 不易成功
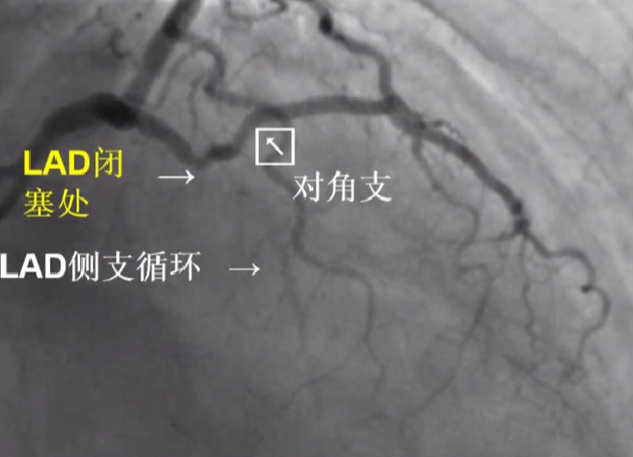
LAD闭塞处发出对角支 - 不易成功
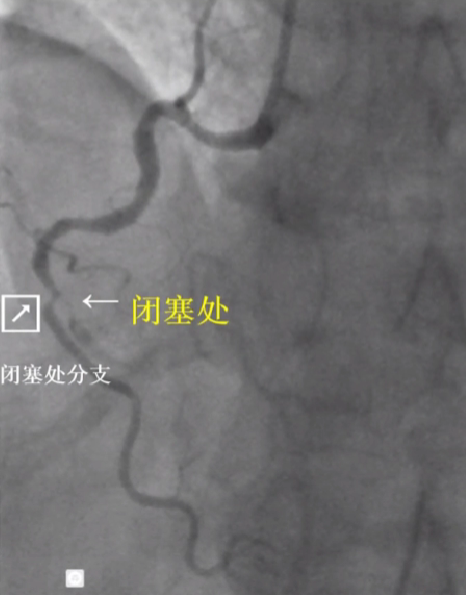
右冠闭塞处不确切 - 不易成功
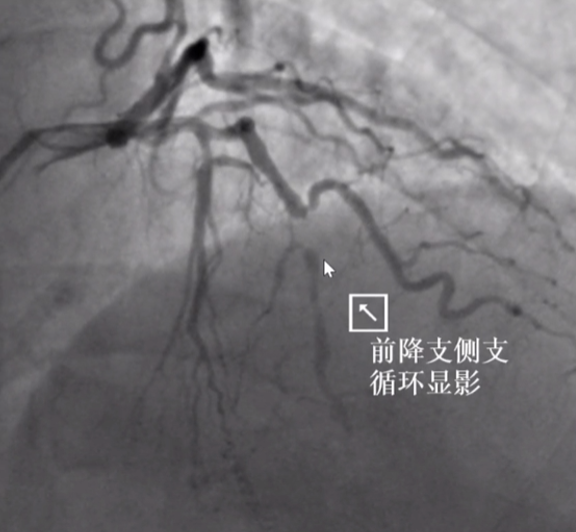
LAD闭塞侧支循环良好 - 易成功
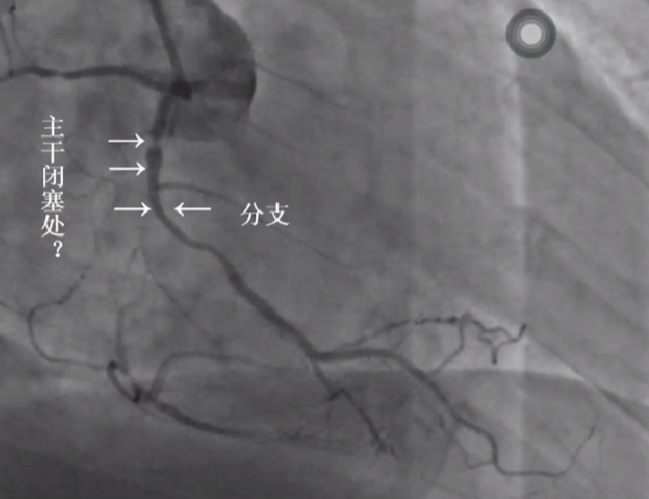
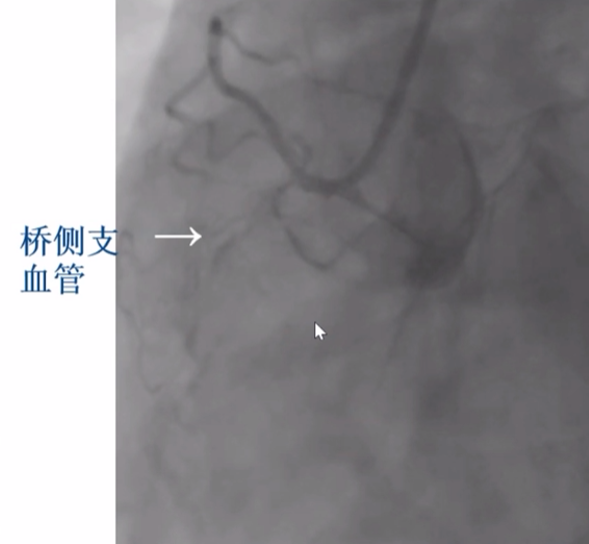
闭塞段长,桥侧支血管形成 - 不易成功
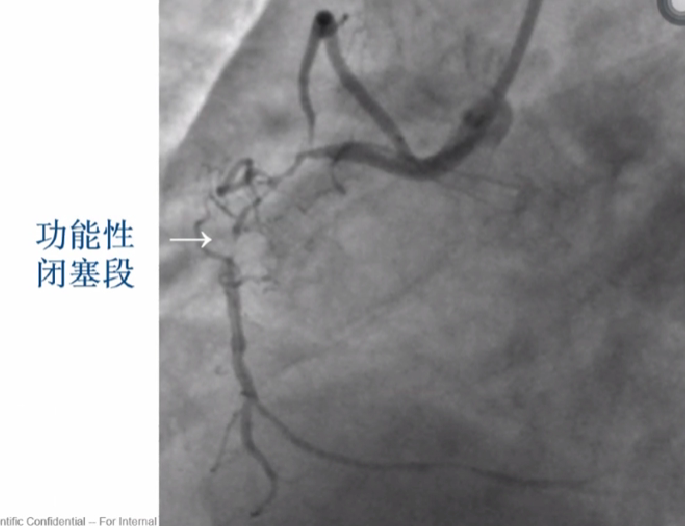
功能性闭塞 - 易成功
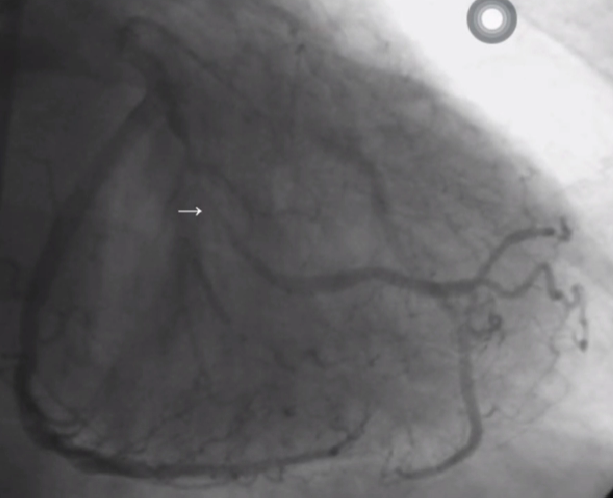
OM支功能性闭塞 - 易成功
桥侧支血管形成-不易成功
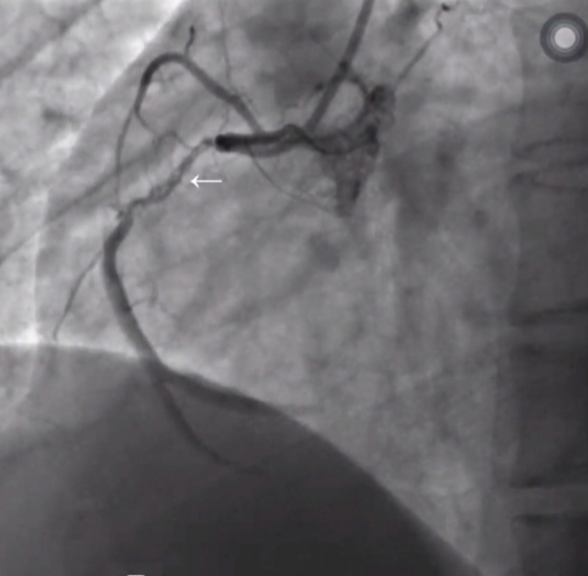
桥侧支血管的存在使导丝可能进入多条孔道-不易成功
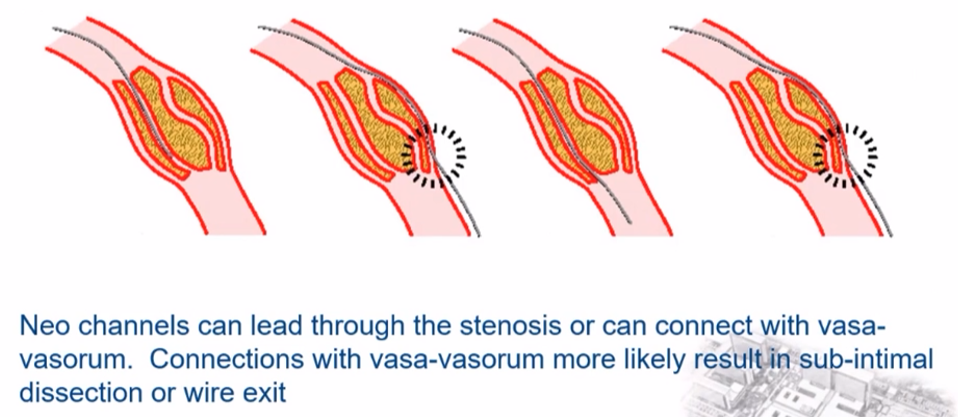
同侧冠脉造影
评价CT0病变特征
闭塞长度
闭塞形态
分支血管
侧支血管
造影的技术要求
注射时间足够长
尽可能显示前向血流
多角度投照
对侧或双侧同步冠脉造影
评价CTO病变特征、引导钢丝推进
显示逆向血流: 在无前向血流时较准确评价闭塞段长度
闭塞远端血管形态
远端血管的走向
指引钢丝推进方向
评价逆行钢丝技术的可行性
造影的技术要求
注射时间足够长、多角度投照
尽可能显示逆向血流
双侧同步冠脉造影及双导管操作技术
确定PCI过程中钢丝推进方向是否正确(真假腔)
02
CTO-PCI的器械选择与操作技巧
CTO介入治疗的成功与否,很大程度上取决于器械的选择与操作技巧。
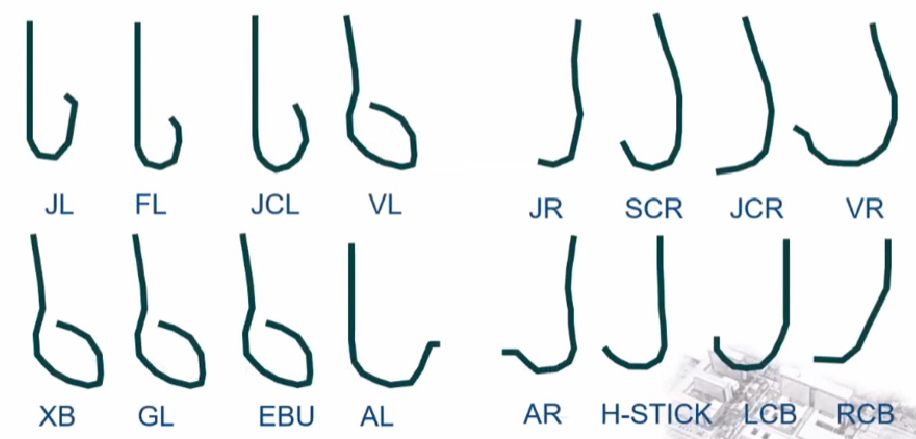
指引导管选择及技术操作
支撑力及同轴性佳
左冠系统: XB、XB-LAD、EBU、VODA-L、AL1.5-2.0;
右冠系统: AL1.0-1.5、XB-RCA、VODA-R、H-STICK;
可控导管: 导管未端可弯曲如VENTURE:tm:可操控导管。
技术操作要求
径路弯曲: 选用长鞘,改善钢丝操控能力;
操作特性: 熟悉各种导管尤其是AL导管的插管操作;
深插导管: 在同轴较好时直接深插,否则应在钢丝到达一定深度后再深插
套管技术:大管套小管技术如5F-IN-6F技术、Guidezilla导管。
导丝的选择与操作
导丝分类
强穿刺能力(high penetration force HPF)
中等穿刺能力(IPF)
低穿刺能力(LPF)
进一步将导丝分为钝头和尖头
穿刺能力主要由头端硬度决定的,低头端硬度但锥形形状也有不错的穿刺能力
常规塑形如下图所示:

导丝塑形: 第一弯:头端1mm处40-60°(可参照GAIA系列导丝预塑形); 第二弯: 形状不固定。但对于CTO体部导丝通过技术而言,第二弯弧形较折弯更实用,更不易进入内膜下。
导丝包括Fielder系列导丝(Fielder-xt0.009英寸0.8g、Fielder-xt-R 0.010英寸0.6g、Fielder-xt-A)是完全闭塞及次全闭塞病变首选导丝,可用于探寻微通道,其跟踪性较好;
UB3(Asahi,尖端亲水,0.014英寸,3g),其与Miracle3相比,顺滑度提高,增强了血管跟踪能力,减少与微导管的摩擦力;
Pilot200/150(0.014英寸,硬度4.1g/2.7g),具有优异的扭控性、头端塑形保持能力和超滑性,兼顾支撑力与出色跟踪性:,可用于“穿刺”和“钻行’,具备“自主寻径”及“真腔优先行走”能力;
Miracle12(0.014英寸,12g),全程疏水涂层,通常适用于闭塞段内的“钻行,”不易进入内膜下和导致血管穿孔。
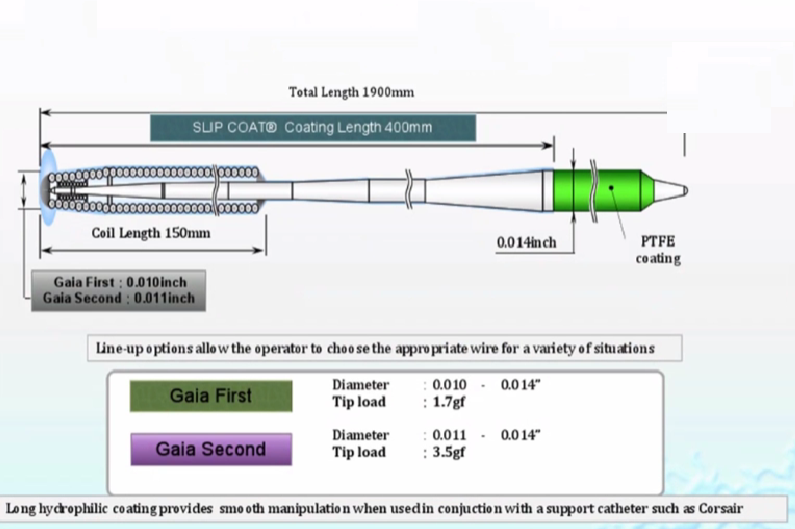
Gaia1/2/3(Asahi 0.010英寸/0.011英寸/0.012英寸,1:1的扭控性和指向性能非常优越,1.7g/ 3.5g/ 4.5g),锥形头端设计,使其更易进入闭塞病变。走行明确,短而直无明显钙化的病变可用Gaia系列直接通过;
Conguest Pro(0.009英寸,9g); Conquest Pro12(0.009英寸,12g); Conquest Pro8-20(0.008英寸,20g),Conquest系列导丝头端较硬,仅适用于穿刺,对于血管走行不明的病变谨慎使用,用于穿刺的导丝包括:UB3、Miracle12、Gaia1/2/3、Conquest Pro、conquest Pro 8-20;
用于滑行的导丝包括:
Fielder系列
Pilot150/200
头端塑形一般1-2mm,角度小于45°,在进入闭塞段近端入口需调整方向时可做第二弯: 第二弯位于头端数毫米之后角度不大于15°,一般在微导管(Corsair 135cm、 Finecross130 cm、Crusade双腔微导管)支持下操作导丝。
CTO导丝的分类

常用或专用指引钢丝的特征
PILOT系列
亲水涂层。
头端硬度有3级别:PILOT50、150、200。
与一般亲水涂层纲丝如CHOICE PT、WHISPER比较,通过性更好。

CTO导丝的特性
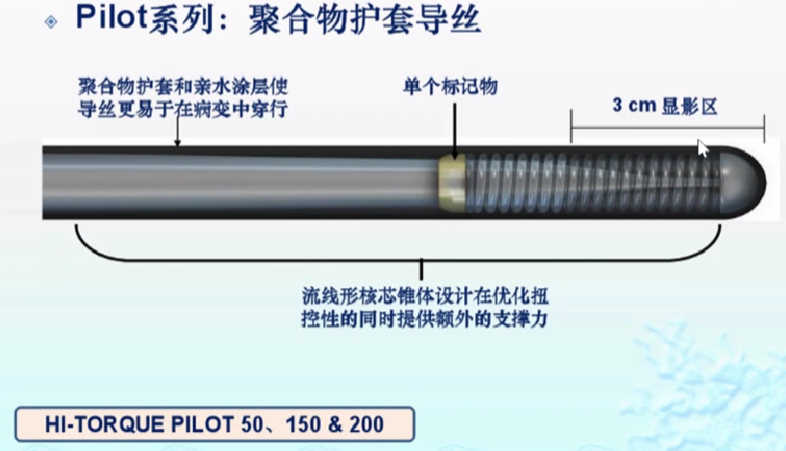
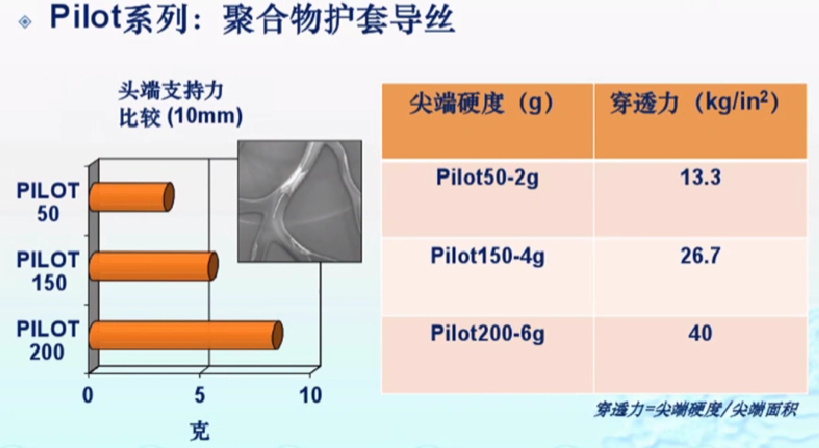
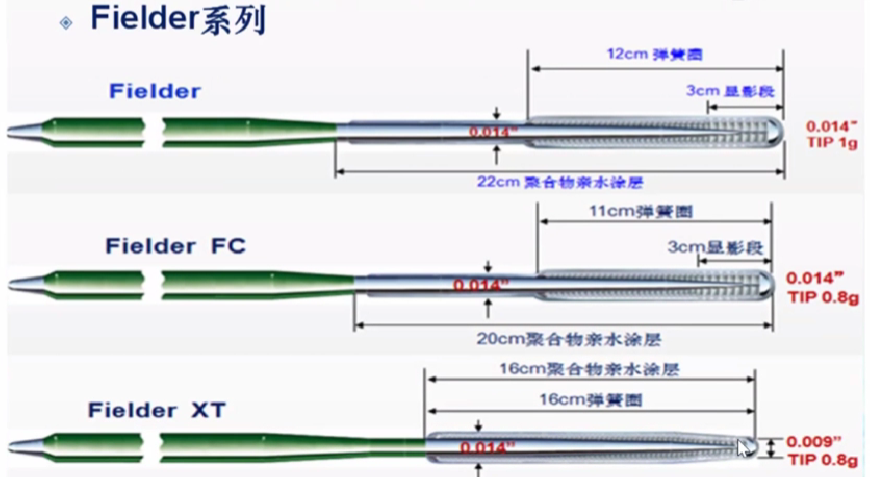

常用或专用指引钢丝的特征
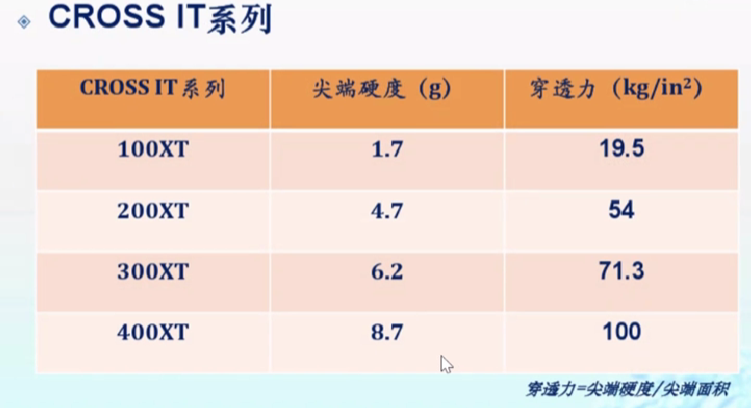
CROSS-IT XT系列
未端呈轴心直达弹簧圈顶端,头端锥形并由0.014”至0.010”;
推送和操控力与标准0.014”钢丝相同,但通过性显著改善;
从CROSS-IT 100-400XT, 其头端硬度逐步增加, 后者头端硬度为9g。
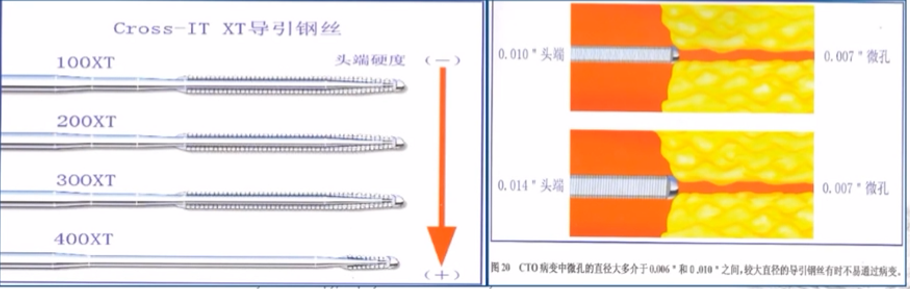
CTO导丝的特性


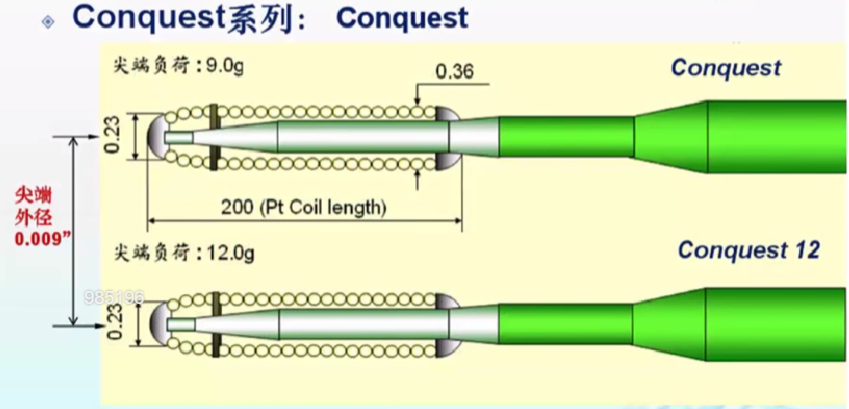
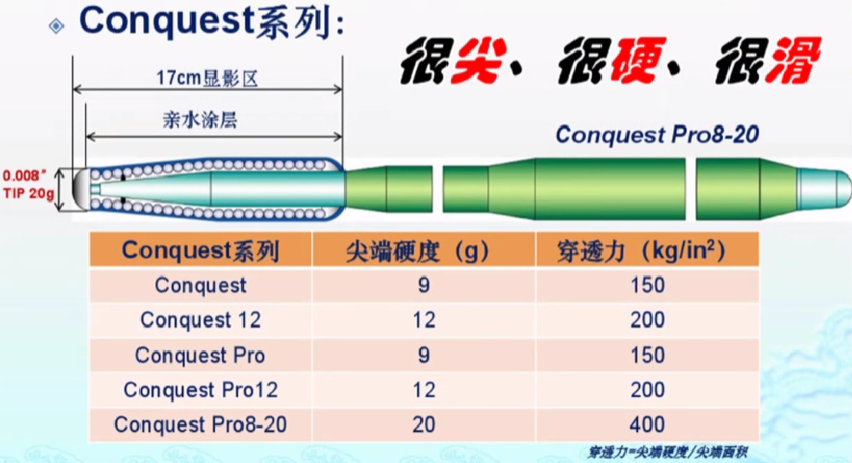
Conquest系列擅长穿透钙化严重的CTO,闭塞时间较长的CTO,中、长段CTO,不扭曲的CTO。

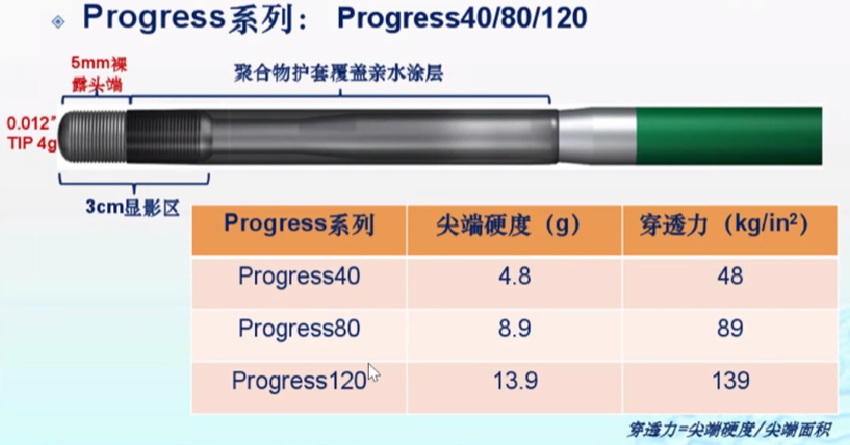
这种导丝很尖、很硬、很滑。
指引钢丝的选择
选择原则
闭塞时间越长、所需的钢丝硬度越大
逐步增加钢丝硬度
普通头钢丝到锥型头钢丝
两种策略
钻技术(DRILLING):中等硬度-高硬度-其它硬钢丝-锥头钢丝
穿技术(PENETRATING):中等硬度-锥头钢丝
CTO导丝操控:“哲学”
好的导丝控制和穿刺力来源于支撑力在升级导丝之前,应先增加导丝的支撑力;
HPF导丝如果没有好的支撑力会变得难以控制且危险;
增加支撑力的方法: 强支撑力指引导管边支锚定、延长导管、微导管。
穿刺导丝选择:
锥形残端若伴有残存的微通道,XTR首选;
锥形残端不伴有明显微通道,XTA首选 ;
钝头残端,若残端附近伴有合适的边支,IVUS可准确定位边支开口,此时建议使用双腔微导管增加后坐力且可使导丝更好发力穿刺闭塞纤维帽;
血管走行清晰时可放心使用HPF导丝,若血管走行模糊不清,需要在穿刺力与血管走行之间权衡利弊;
切记: 在升级导丝之前,应先增加支撑力。
导丝升级顺序
钝头中等穿刺力导丝→钝头强穿刺力导丝一锥形高穿刺力导丝
CTO体部通过技术
CTO节段内两个空间:
①斑块内内膜空间
②内膜下空间
(the intraplaque’intimal‘ space and the subintimal space)。
对于斑块内内膜空间导丝通过技术有两种
①软组织寻径;
②硬斑块内穿行。
软组织内寻径
低头端硬度亲水涂层导丝XTA。
操作方式: 操作时旋转多于推送,允许导丝自己寻径。
值得注意的是此类导丝应避免过度推送(头端易成袢,成袢后导丝周围空间急剧变大)。
使用软组织内寻径的导丝包括: XTA、Pilot。Pilot导丝头端稍硬更不易成袢。
XTA导丝疏松组内织寻径无进展可能是因为:
①进入内膜下、边支或穿出血管外;
②遇到阻力: 遇到阻力说明导丝头端刚好位于硬斑块,更充分说明导丝位于血管结构内。此时应使指引导管更同轴或深插微导管来“武装”导丝,增加导丝穿透力。
若XTA 仍遇到阻力,需要前送微导管至阻力位置升级导丝为中等穿刺力或高穿刺力导丝,穿刺成功若残余闭塞段仍较长,应再次降级导丝继续寻后径,若残余闭塞段不长,可不必再继续降级导丝。
斑块穿刺
斑块内寻径时导丝遇到阻力往往说明导丝仍位于血管结构内而且紧邻斑块。这种情况下,推送微导管至阻力位置,更换为高穿刺力导丝,此为导丝升级。穿刺成功后,微导管前送些许,更换穿刺导丝为中等或低穿刺力导丝继续软组织内寻径,此为导丝降级。高穿刺力导丝使用时时刻需注意血管走行是否清晰,避免穿孔等并发症。
Conguest、Conguest-Pro在斑块穿刺中作为第二根导丝往往更有效。Gaia系列更容易进入内膜下,原理是因为:与Conquest、Conquest-Pro 相比,Gaia系列核心更软,更适合偏移控制,也更容易脱垂。
内膜下寻径技术
导丝选择: 钝头中等穿透力超滑导丝
操作: 内膜下旋转滑向血管远段,避免强力前向推送避免穿孔。
Knuckle 也可迅速在内膜下前进。然而为了远端重入真腔,远端真腔内膜下空间应尽可能缩小: Knuckle导丝应伸直、应用Crossboss、Corsair微导管或小球囊应用。
远端纤维帽
导丝位于内膜下和斑块内的情况完全不同。在软组织内寻径时,当导丝到达远端纤维冒,继续旋转操控导丝往往能突破远端纤维冒到达真腔。若导丝尖端有明显阻力,很重要一点就是避免过于用力推送导丝,那样的话导丝容易成袢从而扩大导丝周围空间。
识别远端坚硬纤维帽
远端残端钝头
远端纤维帽处有较大分支
可见的钙化影
闭塞段以远快速造影剂充盈伴锥形残端
处理远端坚硬纤维帽导丝选择:
conguest/conquest pro 9/12/Hornet 14均能满足需求。Gaia next third穿透力强、头端预塑形适合穿刺,且较好的扭控性,但是其头端较滑不适合穿刺。
穿刺导丝一旦突破远端纤维帽应尽快更换为工作导丝,避免再次进入内膜下。
前向导丝失败
三种常用技术: 重新穿刺远端纤维帽;平行导丝Stingray;
重新穿刺: 导丝离真腔较近,且之前没有过多的导丝操作,远端真腔粗大且闭塞段无太多扭曲便于导丝操作;
Stingray: 无明显钙化,管腔较大,导丝距离真腔<500um ;
平行导丝: 第一根导丝距离真腔较远情况下适用;
整体来说,平行导丝技术与Stingray技术成功率较重新穿刺更高一些。
尽管前向术式有多种名称(平行导丝技术;Knuckle技术;STAR,mini-STAR技术; contrast-guided STAR技术; targetted-re-entry技术; ADR等等),实际上导丝通过CTO无外乎“真-假-真”“真-真”或“假-真”方式,技术包括“穿刺(穿钻)”和“滑行”;
穿刺成功的关键是穿刺部位“假”“真”组织紧贴,“假”“真”之间的腔隙形成(夹层或血肿)是穿刺失败的主要原因。高硬度穿刺导丝即使穿刺进入真腔继续前行再入假腔很常见,尤其弯曲或扭曲病变。进入夹层时导丝弯曲度小于血管曲度及导丝头端指向血管外侧也提示导丝跟踪性差,故穿刺更换超滑导丝滑行即穿刺滑行技术,应该是导丝操作的基本方法,无其是长段或(和)扭曲闭塞病变。应用Stingray球囊,专用导丝穿刺后更换导丝(Pilot200)滑行正是此理。
增加钢丝过病变能力的特殊方法
平行钢丝技术(parallel wiring technique)
一根钢丝留置原位,插入第2根钢丝。
第2根钢丝硬度应高于第1根钢丝硬度。
TRANSIT 导管或OTM 球囊导管可避免双钢丝操作时钢丝互相缠绕。
用途:
血管弯曲导致钢丝操控性下降,第1根钢丝用于拉伸弯曲血管,第2根钢丝用于过病变。
第1根钢丝进入假腔,该钢丝可作第2根钢丝的导向。
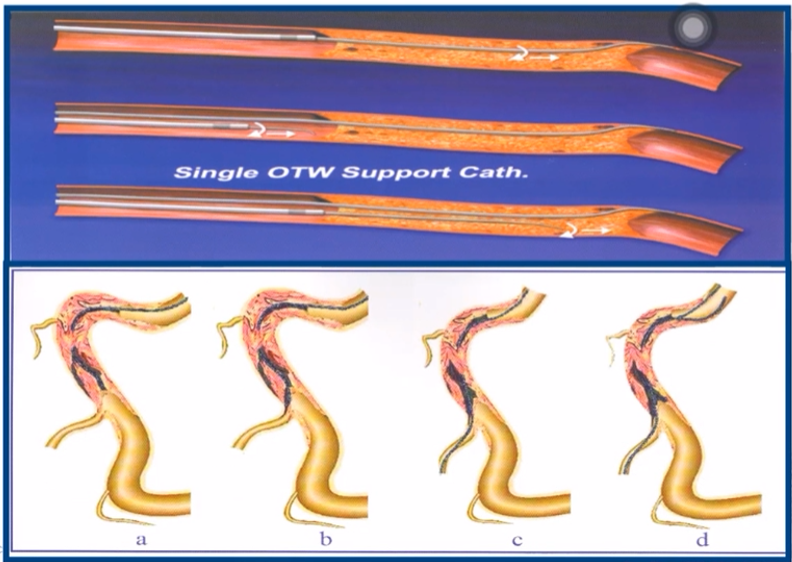
平行钢丝技术
平行导丝技术要求的技巧
1. 远端管腔显影良好
2.避免两条导丝缠绕
3.建议使用头部性能好的导丝
跷板钢丝技术(see-saw wiring technique)
同时使用2根OTW球囊导管;
与平行钢丝技术比较,可更快交换钢丝;
若第2根钢丝不能进入真腔,术者可以其作为标记,通过第1根钢丝的OTW球囊导管更换合适的钢丝,如此反复交换直至过病变。
用途:
同平行钢丝技术
钢丝交换十分方便

跷板钢丝技术
分支技术(side-branch technique)
钢丝进入闭塞血管远段的分支内;
送入1.5mm球囊导管扩张以期挤压闭塞血管段恢复闭塞血管远端血流。
缺点: 在血管闭塞段周围形成假腔、夹层或穿孔,使钢丝进入CTO远端更困难。因此,应慎用该技术。
注意事项:
钢丝走向与分支血管夹角小于90度;
分支血管直径不宜太大,1.5mm以内。
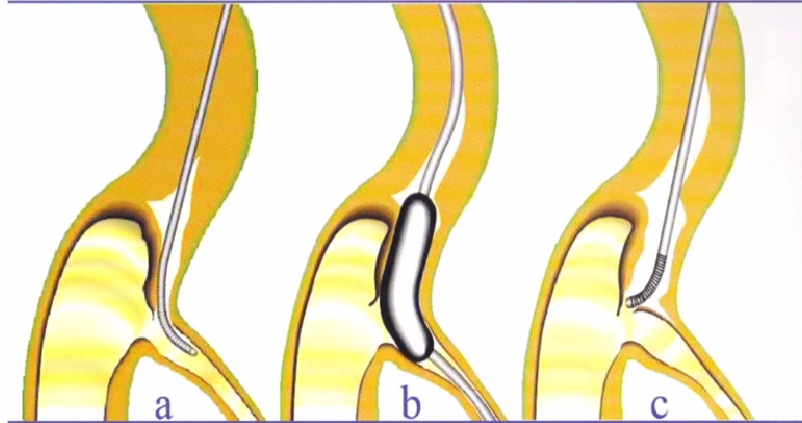
分支技术
STAR技术(subintimal tracking and reentry)
钢丝进入血管假腔后,尝试在远段血管再次进入真腔, 并经由真-假-真腔植入支架;
通常需要亲水涂层钢丝,并对钢丝进行双屈曲成形,以
期改变力的方向重入真腔;
缺点:在血管闭塞段周围形成假腔、夹层或穿孔,使钢丝进入CT0远端更困难。因此,应慎用该技术。
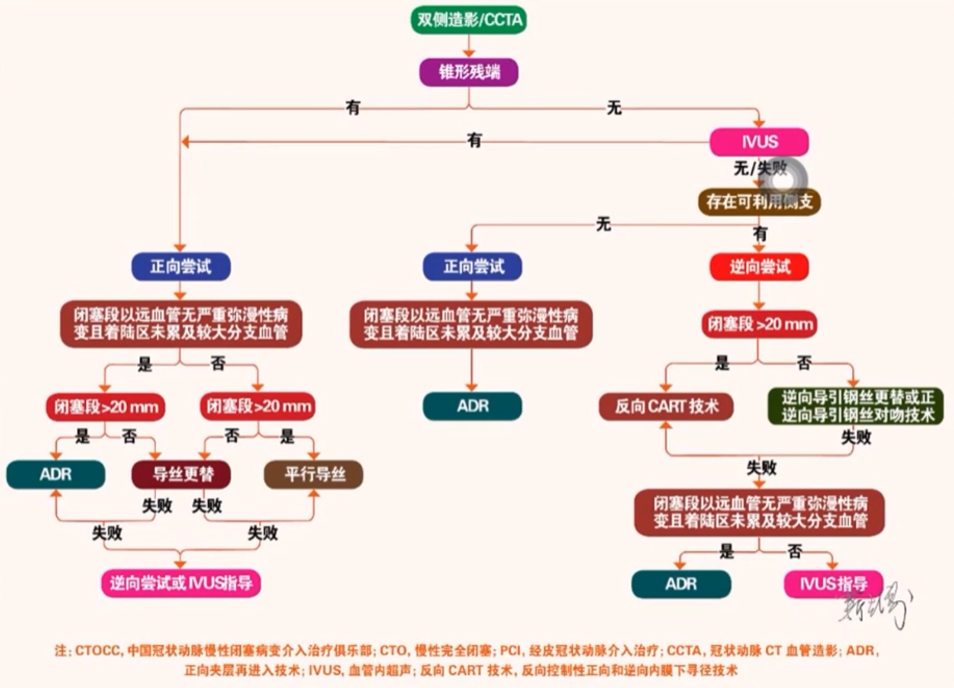
CTOCC CTO-PCI推荐路径流程图
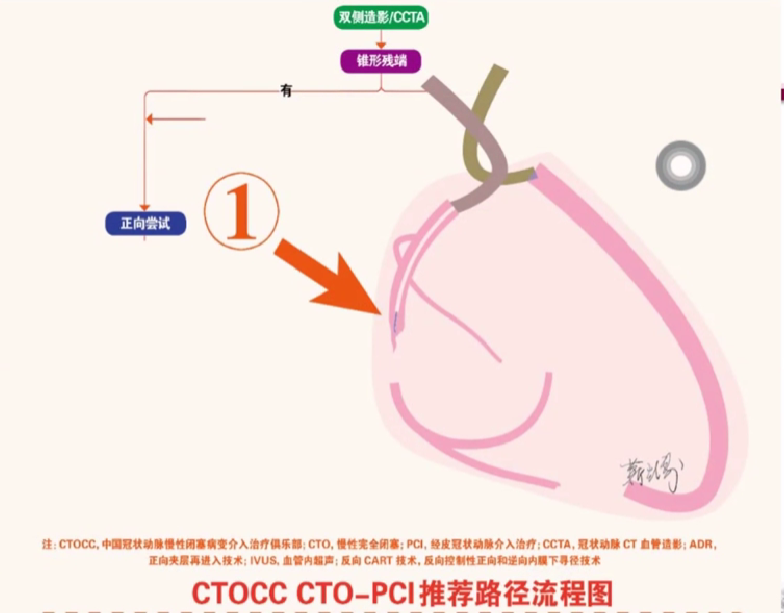
路径1:对于存在锥形残端的CTO病变,初始策略推荐正向介入治疗。
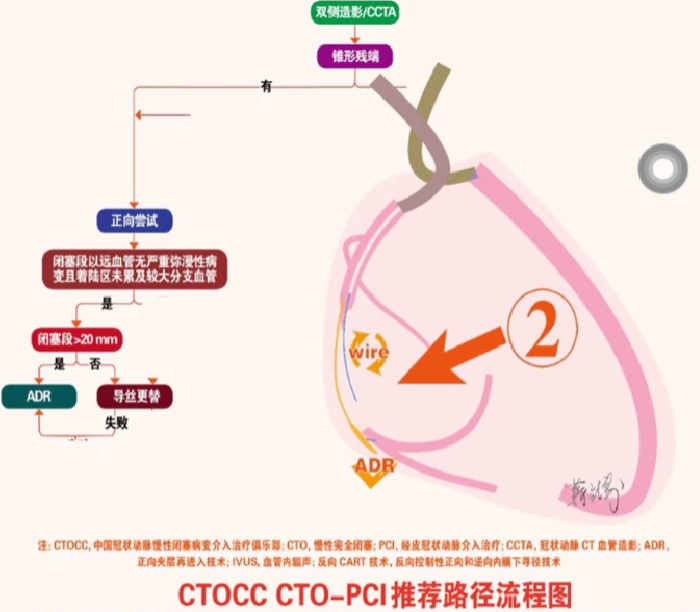
路径2: 路径1中闭塞段以远血管无严重弥漫性病变且着陆区未黑及较大分支血管的 CTO 病变,如果闭塞段长度大于 20 mm,推荐正向介入治疗中首先尝试 ADR 技术; 如果闭塞段长度小于20mm,推荐正向介入治疗中首先尝试导丝更替技术。如导丝更替技术未获成功,可尝试行 ADR技术开通病变。
路径3: 路径1中闭塞段以远血管存在严重弥漫性病变及/或着陆区累及较大分支血管的CTO 病变,如果闭塞段长度大于 20mm,推荐正向介入治疗中首先尝试平行导引钢丝技术: 如果闭寨段长度小于20mm,推荐正向介入治疗中首先尝试导引铜丝更替技术。如导引钢丝更替技术未获成功,可尝试行平行导引钢丝技术开通病变。
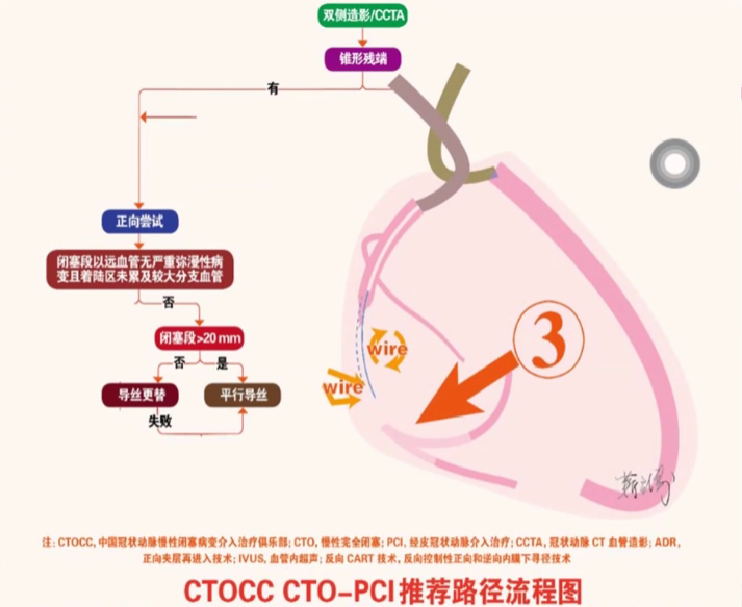
路径4: 对于行路径 1~3 推荐技术未获成功的 CTO病变,建议进行逆向介入治疗或者 IVUS 指导下的正向介入治疗。
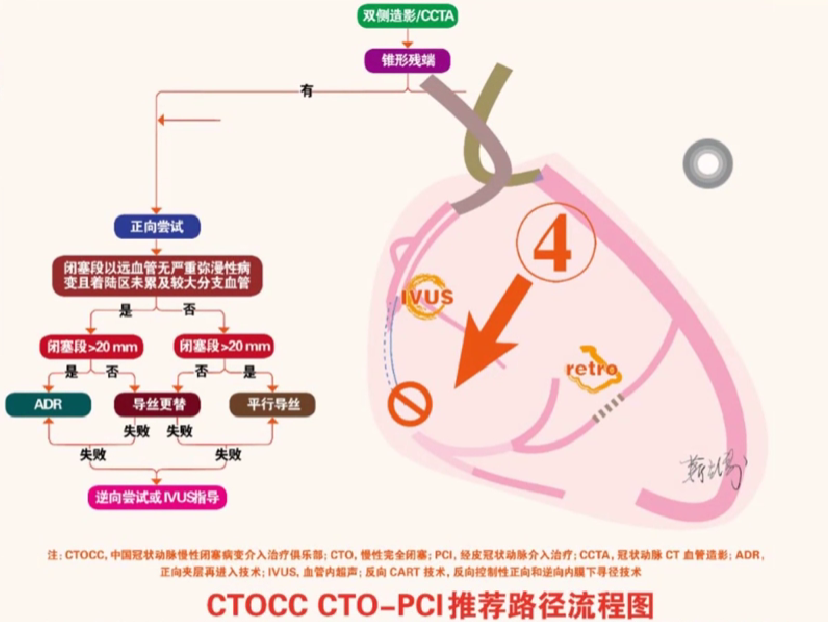
路径5: 对于无锥形残端的CTO病变,如有可能,推荐IVUS 指导下行路径 1~4 中推荐技术进行尝试。
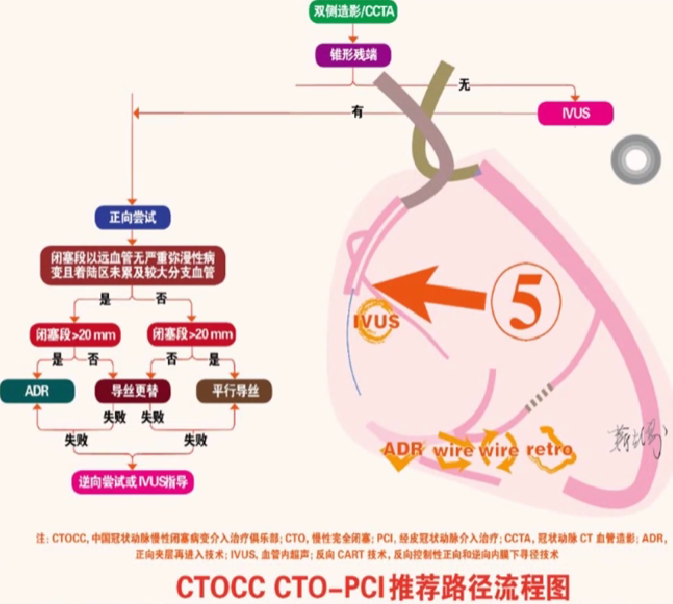
路径6: 对于未配备IVUS 设备或行路径5 推荐技术未获成功的无锥形残端的 CTO 病变,如无可利用侧支血管,推荐正向介入治疗。其中,对于闭塞段以远血管无严重弥漫性病变且着陆区未累及较大分支血管的 CTO病变,推荐正向介入治疗中首先尝试 ADR 技术。
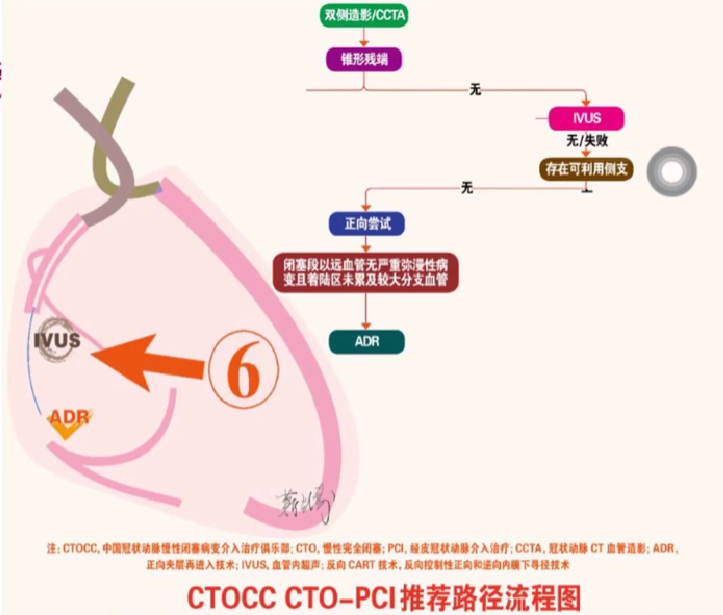
路径7: 对于未配备IVUS 设备或行路径5推荐技术未获成功的无锥形残端的 CTO病变,如存在可利用侧支血管,推荐进行逆向介入治疗。
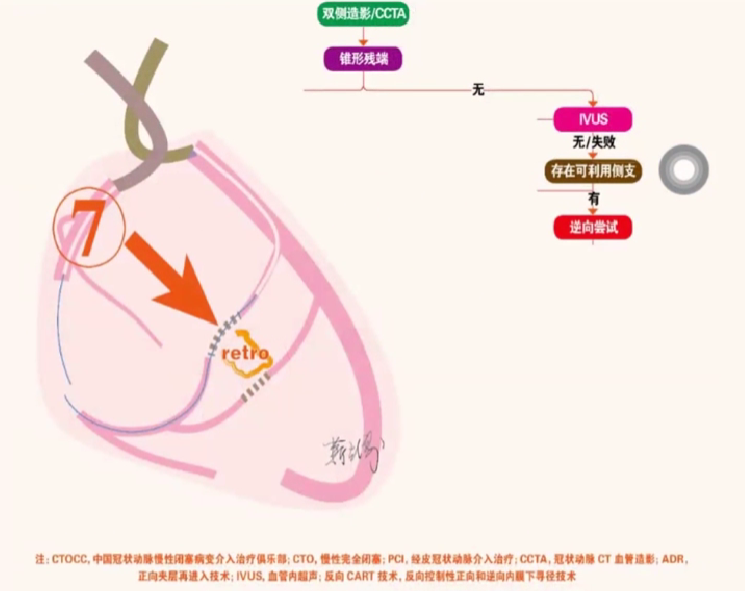
路径8: 对路径7中闭寨段长度大于20mm的 CTO病变,推荐逆向介入治疗中首先尝试反向CART 技术;对于闭塞段长度小于20 mm 的 CTO 病变,推荐逆向介入治疗中首先尝试逆向导引钢丝更替或正逆向导引钢丝对吻技术。如上述技术未获成功,可尝试反向 CART 技术开通病变。
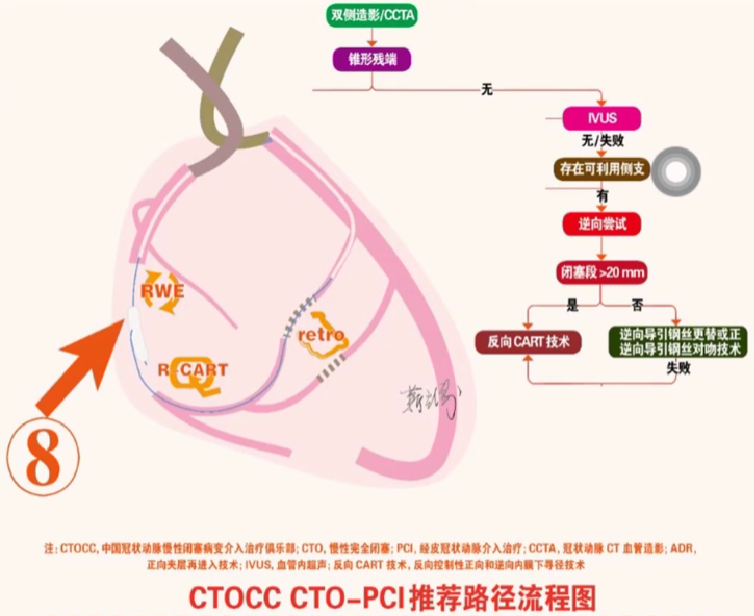
路径9: 对于行路径8推荐技术未获成功的CTO病变,如闭塞段以远血管无严重弥漫性病变且陆区未累及较大分支血管,推荐行 ADR技术; 如闭塞段以远血管存在严重弥漫性病变及/或着陆区累及较大分支血管,推荐行IVUS 指导下的正向介入治疗。
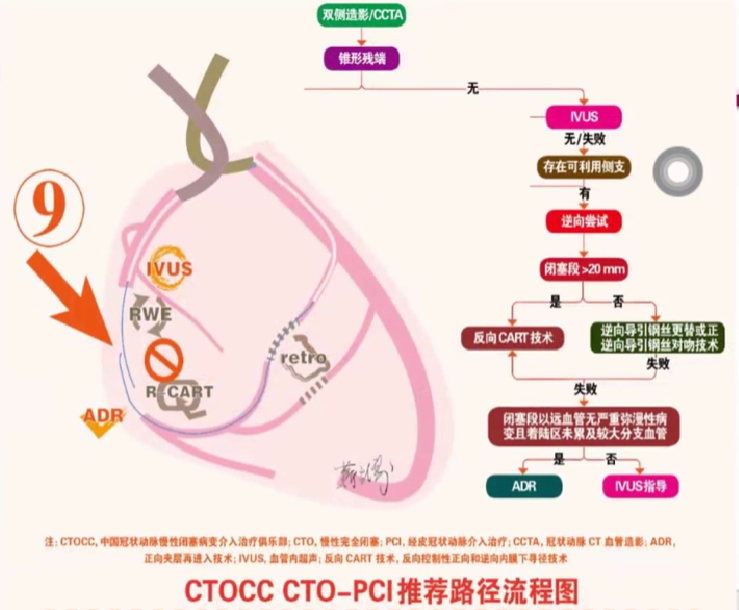
逆行钢丝技术(retrograde wiring technique)
钢丝自非闭塞血管通过侧支循环形成的血管逆行进入闭塞血管远端甚至逆行穿过病变处进入闭塞血管近端。
在逆行钢丝的指引下,再通过闭塞血管顺行钢丝技术穿过病变完成PCI。
注意事项
侧支循环血管足够大(1-1.5mm),弯曲较小
逆行钢丝具有亲水涂层、软钢丝
双导管技术
缺点
技术难度大,术者经验丰富、耐心
可能导致侧支循环血管穿孔、心包填塞
03
总结
CTO操作常见的失败原因
导丝不能通过(85%),包括不能穿透闭塞近端/远端纤维帽,进入假腔,或穿孔;
球囊不能通过(10%);
不能扩张病变(5%)。
CTO病变介入治疗失败的形式
导丝不能通过,不确定导丝在真腔内;
球囊不能通过;
出现并发症,无论严重与否, 停止操作对患者最安全;
造影剂和射线达到极限。
面对这些问题,术者需要灵活调整策略。例如,当导丝无法通过时,可尝试更换导丝、升级导丝硬度或采用特殊技术(如ADR技术)。对于复杂病变,IVUS指导下的介入治疗可提供更清晰的血管解剖信息,帮助术者精准操作。
随着技术的不断进步,CTO-PCI的成功率逐渐提高。新型导丝、微导管和影像技术的出现,为复杂病变的治疗提供了更多可能。CTO病变介入治疗是一场技术与耐心的较量。每一次成功的开通,都为患者带来新生的希望。作为一名心血管医生,我们需要不断学习、总结经验,用精湛的技术攻克这一“最后堡垒”,为更多患者带来健康与希望。
-END-
声明:以上图源均来源于<好医术经典课>,课程讲师:华中阜外医院郑晓晖,内容仅代表作者个人观点,仅用于学习交流,望大家理性判断及应用。













