骨科创伤的疾病基础
创伤(trauma)是外界致伤性刺激作用于人体,使人体组织或器官遭到解剖结构上的破坏和生理功能上的紊乱,随之而发生机体一系列的全身与局部反应所引起的疾病。
一
骨折定义
完整性丧失;连续性中断
二
骨折成因
1、直接暴力;2、间接暴力;3、积累性劳损;4、病理性
三
骨折分类
根据骨折处皮肤粘膜完整性:
1、开放性骨折:骨折处皮肤或粘膜破裂,骨折端与外界相通(由内向外或由外向内);
2、闭合性骨折:骨折处皮肤或粘膜完整,骨折端不与外界相通。
根据骨折的程度和形态:
1、不全骨折 (裂缝、青枝);
2、完全骨折(横行、斜行、螺旋形、粉碎性、嵌插、压缩、凹陷、骨骺分离)。
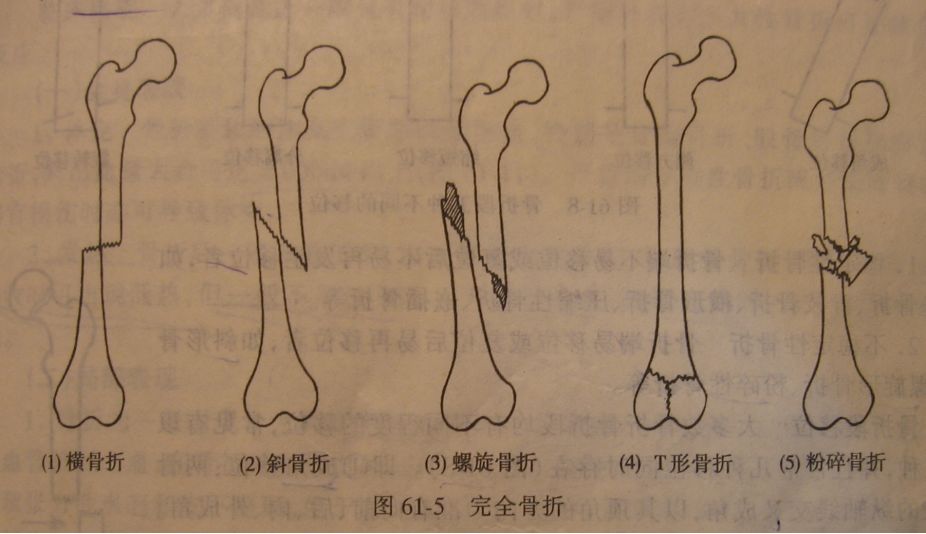
根据骨折端的稳定程度:
1、稳定骨折 (裂缝、青枝、横行、压缩、嵌插);
2、不稳定骨折(斜行、螺旋形、粉碎性),骨折端易移位或复位后易再移位。
骨折移位:1、成角移位;2、侧方移位;3、缩短移位;4、分离移位;5、旋转移位。
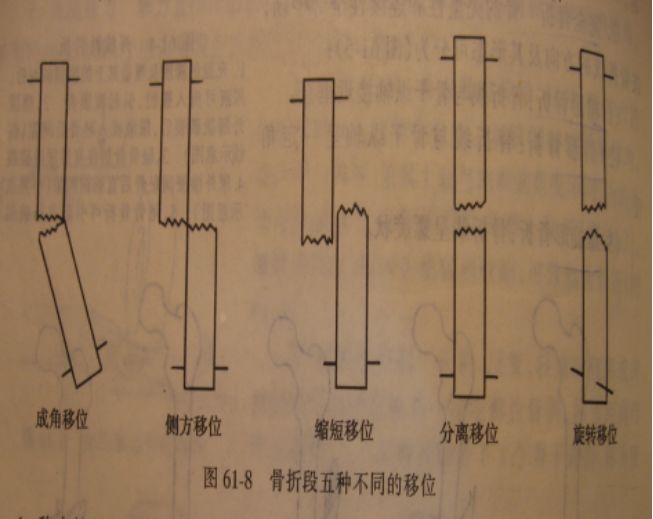
四
创伤的全身反应
1、神经应激反应;2、内分泌系统反应;3、代谢反应;4、血循环系统反应;5、脏器反应;6、免疫反应。
骨折局部表现
一般表现:疼痛、肿胀、功能障碍、青紫等。
特有体征:畸形、异常活动、骨擦音或骨擦感。
注意:不应特意为了诊断故意制造骨擦音或骨擦感。
骨折的X线表现
1、骨科中最常用,最基本,最重要的辅助检查手段;
2、凡疑为骨折,常规进行X线射片检查;
3、即使明确为骨折,也要射X线片检查。
骨折的X线检查一般应拍摄包括邻近一个关节在内的正、侧位片,必要时应拍摄特殊位置的X线片。如掌骨和跖骨拍正位及斜位片,跟骨拍侧位和轴心位,腕舟状骨拍正位和蝶位。有时不易确定损伤情况时,尚需拍对侧肢体相应部位的X线片,以便进行对比。
值得注意的是,有些轻微的裂缝骨折,急诊拍片未见明显骨折线,如临床症状较明显者、应于伤后2周拍片复查。此时,骨折端的吸收常可出现骨折线,如腕舟状骨骨折。
五
创伤的并发症
创伤性休克(traumatic shock)
脂肪栓塞综合征(FES)
急性呼吸窘迫综合征(ARDS)
弥散性血管内凝血(DIC)
感染
脂肪栓塞综合征(FES)
脂肪栓塞综合征是外伤、骨折及骨科手术后等严重伤的并发症。
病因:创伤骨折后骨髓内脂肪滴进入血液、机体的应激反应及交感神经-体液的应激反应。
临床表现:差异很大,主要为呼吸困难、意识障碍、皮下及内脏瘀血和进行性低氧血症等一组征候群。
筋膜间隙综合征(CS)
肢体创伤后发生在四肢特定的筋膜间隙内的进行性病变,即由于间隙内容物的增加,压力增高,致间隙内容物主要是肌肉与神经干发生进行性缺血坏死。
好发部位
前臂:掌侧浅室/掌侧深室/背侧
小腿:前侧/外侧/后侧浅室/后侧深室
手部、足部
时间-病理变化
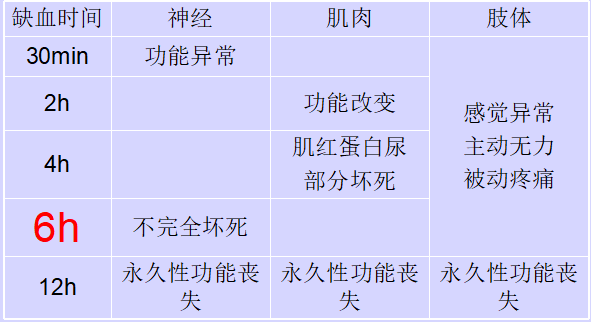
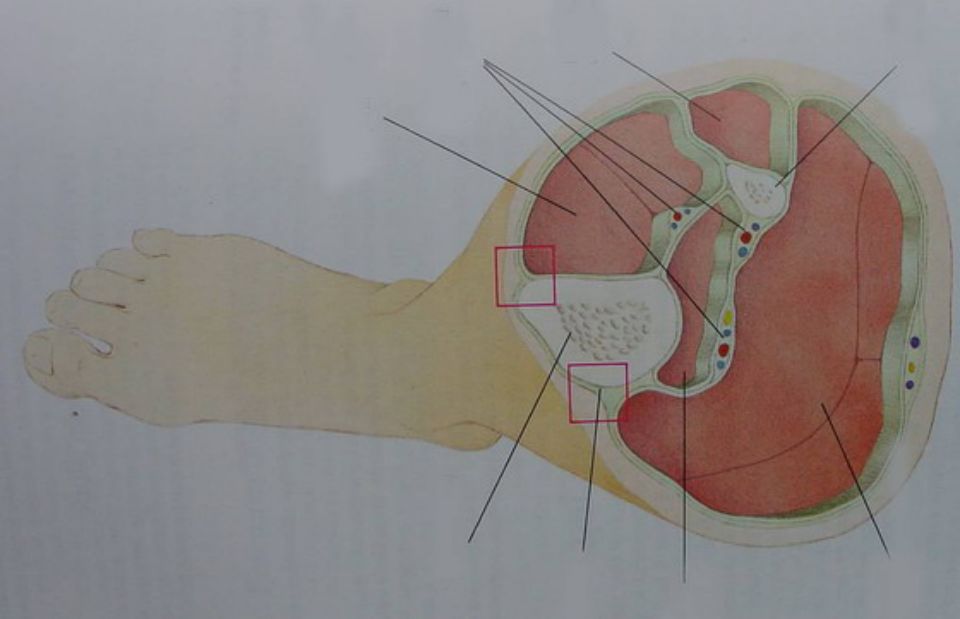
小腿筋膜间隙
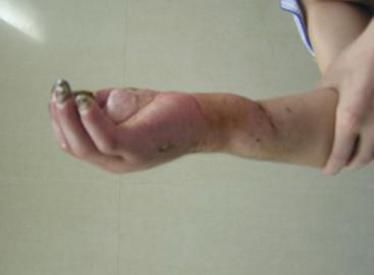
前臂
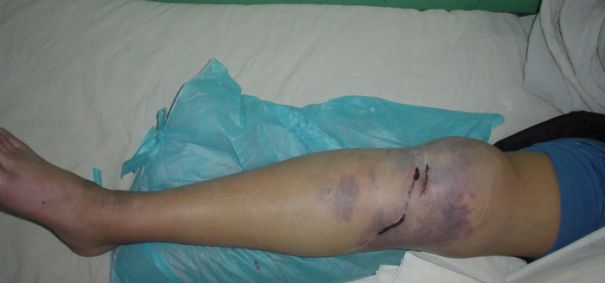
小腿
挤压综合征
肢体、臀部等肌肉丰富部位,受到压砸或长时间重力压迫,致肌肉坏死并引起高血钾症、肌红蛋白尿、急性肾功能衰竭的综合征。
挤压综合征和筋膜间隙综合征既有区别,又有联系。筋膜间隙综合征进一步恶化可引起挤压综合征。
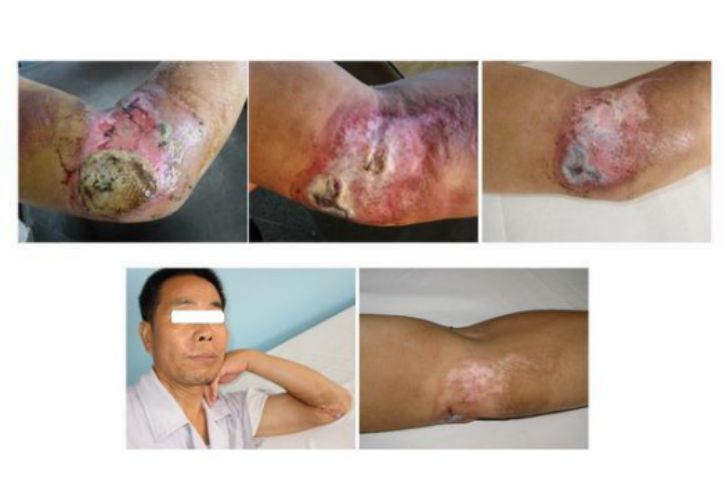
晚期并发症:坠积性肺炎;褥疮;下肢深静脉血栓形成;感染;损伤性骨化;创伤性关节炎;关节僵硬;急性骨萎缩;缺血性骨坏死;缺血性肌挛缩
六
骨折愈合过程
骨的愈合:1、原发性骨痂反应;2、内、外骨痂的形成和链接:(1)肉芽组织修复期;(2)原始骨痂形成期;(3)成熟骨板期;(4)塑形期
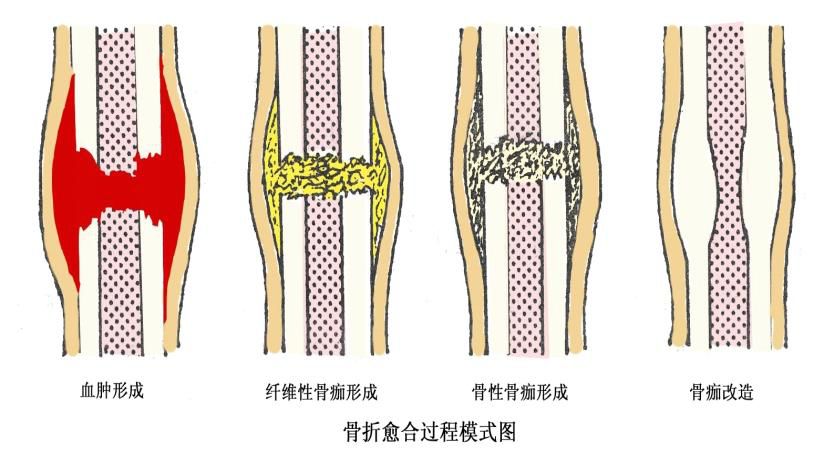
骨折的治疗原则和方法
治疗骨折有三大原则,即复位、固定和功能锻炼。
1、复位:复位是将移位的骨折段恢复正常或近乎正常的解剖关系,重建骨的支架作用,是治疗骨折的首要步骤,也是骨折固定和功能锻炼的基础。早期正确的复位,是骨折愈合过程顺利进行的必要条件。
2、固定:即将骨折维持在复位后的位置,使其在良好对位情况下达到牢固愈合,是骨折愈合的关键。
3、功能锻炼
一
复位
复位的标准:解剖复位;功能复位
复位的方法:手法复位;切开复位
切开复位的指征
1、骨折端之间有肌或肌腱等软组织嵌入,手法复位失败者;
2、关节内骨折,手法复位后对位不良,将影响关节功能者;
3、手法复位未能达到功能复位的标准,将严重影响患肢功能者;
4、骨折并发主要血管、神经损伤,修复血管、神经的同时,宜行骨折切开复位;
5、多处骨折,为便于护理和治疗,防止并发症,可选择适当的部位行切开复位。
切开复位的优缺点
优点:切开复位的最大优点是可使手法复位不能复位的骨折达到解剖复位。有效的内固定,可使病人提前下床活动,减少肌萎缩和关节僵硬。还能方便护理,减少并发症。
缺点:切开复位有不少缺点,应引起重视。主要有:
1、切开复位时分离软组织和骨膜,减少骨折部位的血液供应,如加用髓内钉内固定,可损伤髓腔内血液供应,可能引起骨折延迟愈合或不愈合。
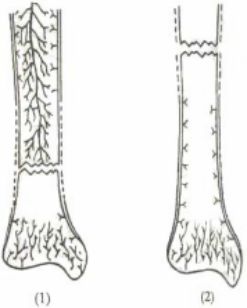
切开复位法破坏骨折部血液供应的情况
(1) 胫骨干中、下1/3骨折采用切开复位法治疗时,切开和剥离骨膜后(虚线所示处),损伤了骨膜下的小血管网,以致进一步破坏了骨折部位原已受损的血液供应。
(2) 胫骨干上、中1/3交界处骨折采用切开复位法治疗时,若操作粗暴,损伤了进入骨干内的滋养动脉,将更广泛地破坏胫骨骨干的血液供应。
2、增加局部软组织损伤的程度,降低局部抵抗力,若无菌操作不严,易发生感染,导致化脓性骨髓炎。
3、切开复位后所用的内固定器材如选择不当,术中可能发生操作困难或影响固定效果。质量不佳时,可因氧化和电解作用,发生无菌性炎症,使骨折延迟愈合或不愈合。内固定器材的拔除,大多需再一次手术。
二
固定
外固定:石膏绷带;小夹板;外展架;持续牵引;外固定器
内固定:接骨板;螺钉;髓内钉;克氏针
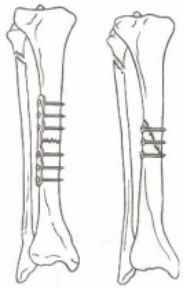
接骨板、螺丝钉内固定

髓内钉内固定
有些骨折,如股骨颈骨折,可于手法复位后,在X线监视下,从股骨大转子下方,向股骨颈穿入三刃钉或钢针作内固定。
三
功能锻炼
1、早期:1-2周,患肢肌主动舒缩活动;
2、中期:2周后,骨折上下关节活动;
3、晚期:临床愈合后,增大关节活动范围和肌力。
四
我国骨折治疗进展
1、闭合复位,石膏固定
2、闭合复位,小夹板固定
3、切开复位,钢板内固定
4、髓内固定
5、生物学接骨术(BO):①微创、保留骨折处血运,不剥离或少剥离骨外膜;②不扩髓;③髓腔内轴心内固定;④不固定骨折邻近关节,早期活动。
复位夹板固定
闭合复位石膏固定
五
固定技术发展概况
内固定:加压接骨板;髓内钉;加压螺钉

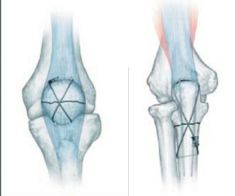
髌骨、尺骨鹰嘴骨折克氏针钢丝环扎固定
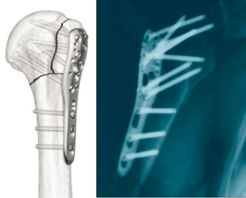
肱骨近端锁定钢板的应用
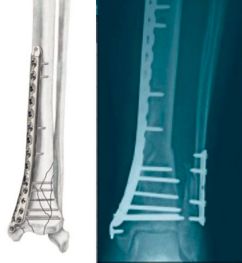
胫骨远端内侧锁定钢板
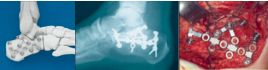
跟骨锁定钢板
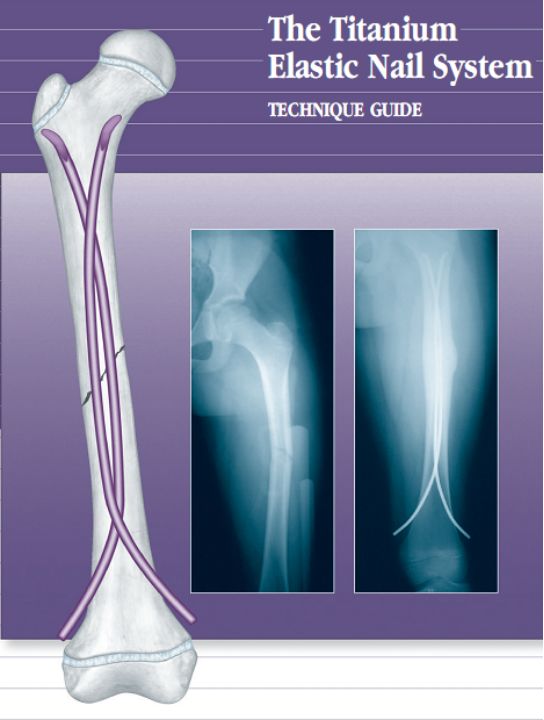
弹性髓内钉系统
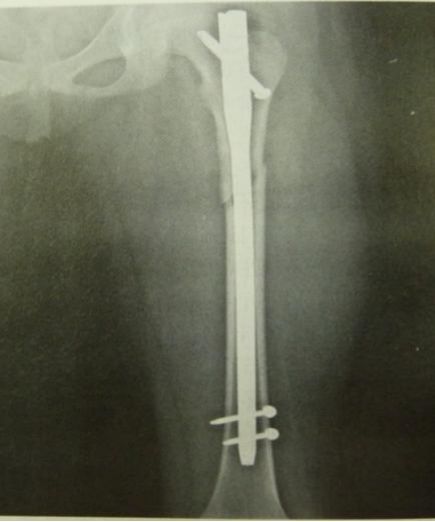
髓内钉治疗成人股骨干骨折

可调整桡骨远端固定器
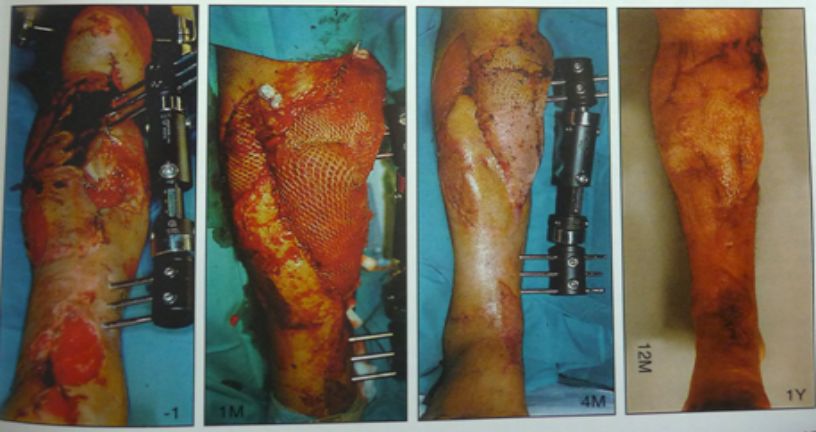
外固定架治疗严重开放粉碎性骨折伴皮肤缺损
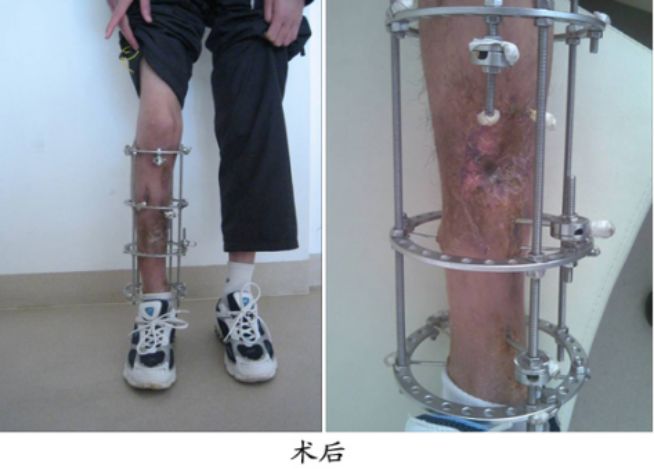
术后环形外固定架固定
六
开放性骨折
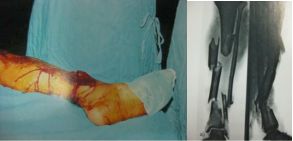
Gustilo分型
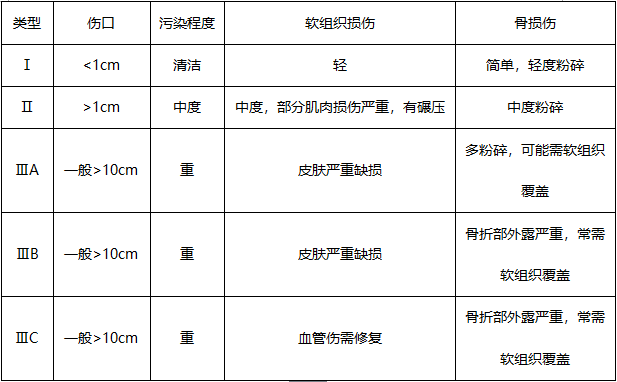
开放性损伤的治疗:1、清洁伤口的处理;2、污染伤口的处理;3、清创术:争取6~8小时内清创;4、感染伤口的处理
清创术的步骤与要点:彻底清除;循序渐进;扩大范围;由浅入深;大量冲洗
皮肤、深筋膜、肌肉、肌腱、血管、神经、骨折端、异物及组织碎片等。
伤口缝合:一般创口可分为污染和干净二大类,但二者之间并无明确界限。目前一般认为,GustiloⅠ型和较清洁的Ⅱ型一期缝合;污染及损伤严重的Ⅱ型和Ⅲ型二期处理。
创伤性截肢:伤肢可否保留和保留后有无功能,是严重四肢创伤急诊处理首先考虑的问题。一般主张如果主要血管损伤无法修复,或皮肤、肌肉、骨骼、神经等四种组织中,两种以上无法修复者,应果断截肢。
七
创伤科常见下肢骨折举例
1、股骨颈骨折
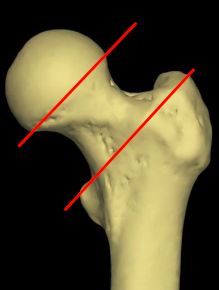
部位:松质骨与密质骨交界
占全身骨折6%~10%
多见60岁以上老人
近年发病率有所上升
诊断要点:髋部疼痛; 髋关节功能丧失;畸形;X线

治疗方法
传统疗法:手法整复;穿丁字鞋;皮肤牵引;骨牵引;配合中药
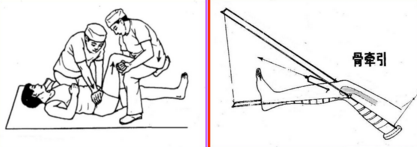

手术疗法:三翼钉;加压螺丝钉;多根克氏针;带血管植骨;人工髋关节
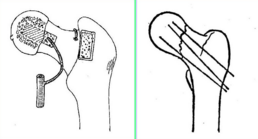
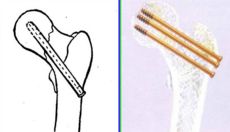
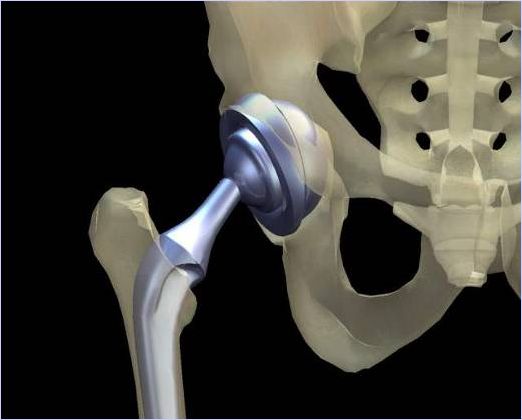
治疗上的二大难题:股骨头缺血性坏死(占20~40%)骨折不愈合率高;并发症(年老体弱,伤前高BP、心脏病、糖尿病 ……骨折卧床后,引起肺炎、心衰、中风、肾炎、泌感、褥疮等)
2、股骨转子间骨折
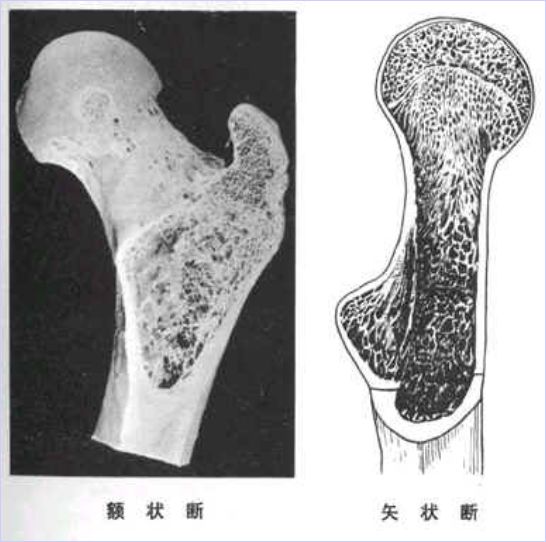
致密纵行骨板
颈干承重结构
血运丰富
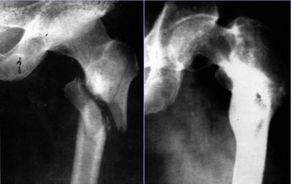
骨折X线片
手术治疗
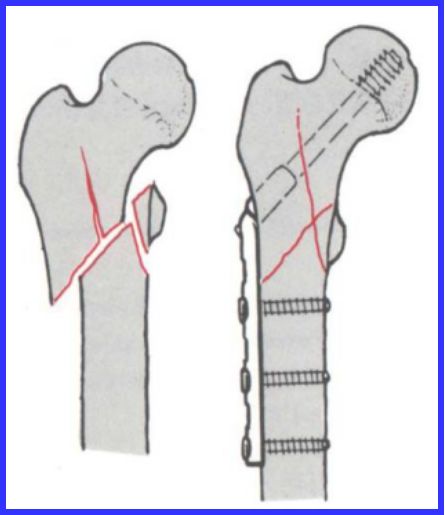
优点:早期下床负重;功能恢复快;减少并发症
缺点:手术创伤、麻醉风险;感染
3、股骨干骨折
股骨干解剖特点:
骨皮质坚固、厚(承受较大的应力)
肌肉附着点多(收缩移位,易生长)
血管丰富(易损伤A、V、N)
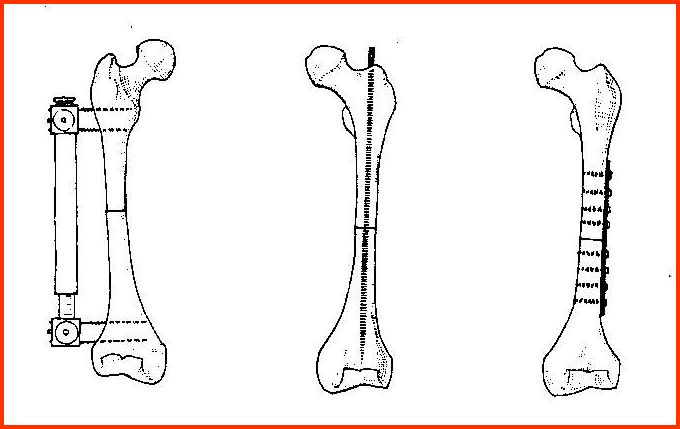
诊断要点

手术方式:外支架;髓内针;钢板螺丝钉
4、股骨髁间骨折
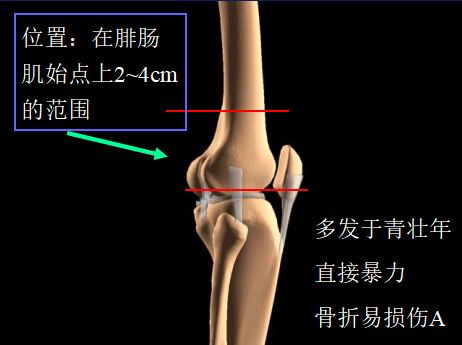
治疗方法:抽吸关节瘀血;骨牵引(维持关节间隙);切开复位内固定(使关节面平滑,防止创伤关节炎)
5、髌骨骨折
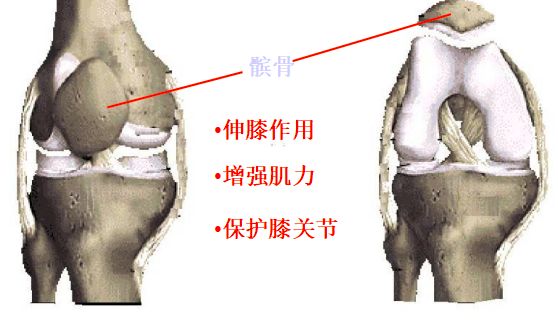
治疗要求:属于关节内骨折,关节面平滑,恢复膝关节屈伸功能。
无移位:抽吸瘀血,伸直位外固定
有移位:手术内固定
尽早练习股四头肌
6、胫骨平台骨折
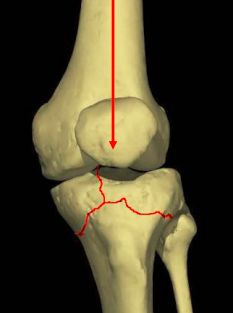
胫骨上端扩大部分
垂直传达暴力
多见青壮年
关节破坏严重
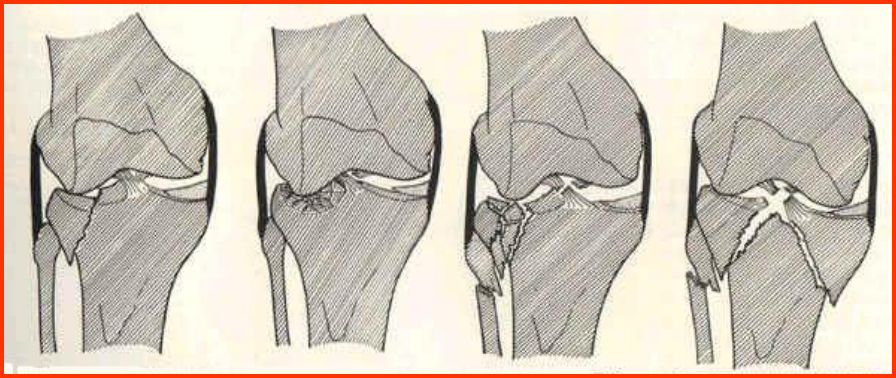
骨折特点:关节面不平整,破坏严重,骨折不稳定。伴有关节结构(韧带、半月板)损伤。
手术治疗要求:解剖对位;尽早练习膝关节
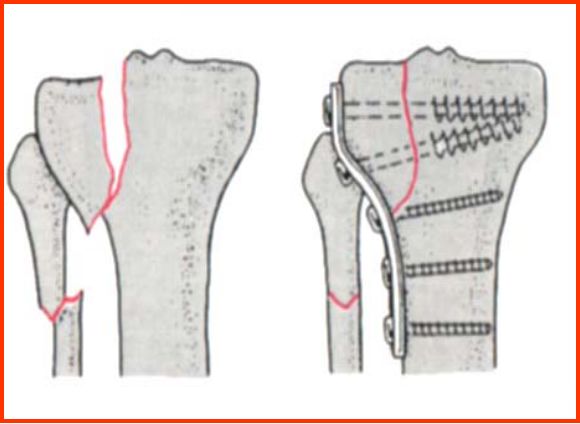
7、胫腓骨干骨折
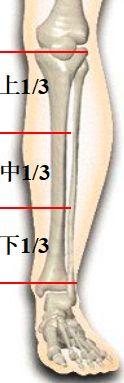
横截面----上1/3为“三角形” ,1/3为“四方形”
胫骨薄弱点-----交界处中下1/3
下1/3处-----皮包骨(表浅),易开放性骨折
认识“膝——踝关节轴”的意义
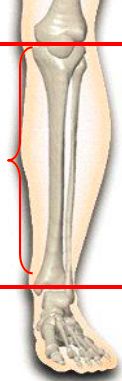
生物力学上:胫骨是维持膝与踝关节面平行的生理轴。
当胫骨骨折时,出现成角,旋转移位,则破坏关节轴的平行,而发生创伤性关节炎。
认识小腿肌肉筋膜分区的意义
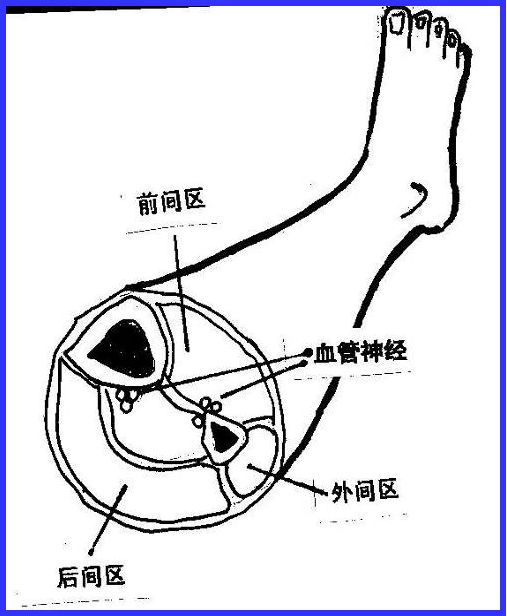
互不相通
深筋膜包裹
当肌肉挫伤,肿胀,压力增高时无缓冲,压迫A、V、N----肌间隙综合征
诊断要点
小腿肿胀,疼痛,功能丧失
畸形:旋转、成角、缩短
检查:骨擦音、异常活动
X线
并发症
手术适应症:合并血管神经损伤;胫骨多段骨折;手法复位不成功(软组织嵌入);合并有膝关节与踝关节损伤;开放性骨折
手术方式:钢板螺丝钉内固定;外固定支架;交锁髓内针内固定
优点:可达满意功能和外形
缺点:并发感染、骨不愈合、骨髓炎、皮肤坏死
骨科创伤相关的抗凝治疗
骨科大手术患者涵盖了血栓形成三大因素
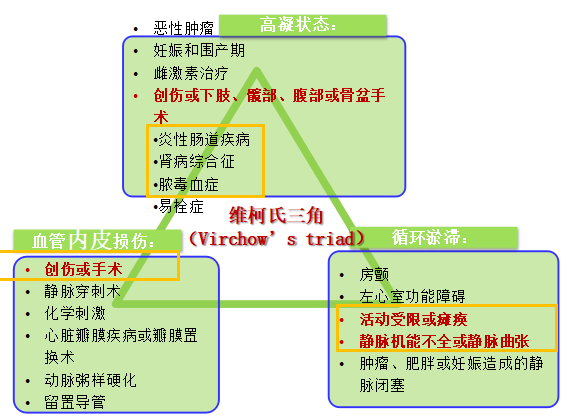
骨科手术是VTE的主要危险因素
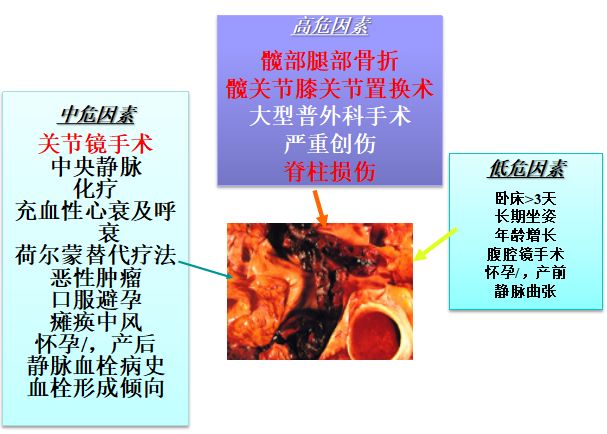
国外骨科创伤患者VTE发病率高
髋部骨折患者术后静脉造影诊断DVT率达46-60%
骨科大手术围手术期血栓风险最高,不接受药物预防的患者风险达40-60%
下肢、骨盆创伤后接受骨科大手术的患者发生VTE风险最高
ACCP9推荐低分子肝素用于骨科创伤患者VTE预防
对于接受髋部骨折手术的患者,推荐使用低分子肝素预防血栓至少10-14天,不推荐无预防措施(1B级)
对于接受TKA和THA的患者,推荐使用低分子肝素预防血栓至少10-14天,不推荐无预防措施(1B级)
ACCP9指南明确指出低分子肝素为骨科创伤后VTE首选预防药物
对行HFS术的患者(不考虑是否联用IPCD及疗程长短)
2B级建议:低分子肝素优于以下药物:磺达肝癸钠;低剂量普通肝素
2C级建议:低分子肝素优于以下药物:调整剂量的维生素K拮抗剂;阿司匹林
对行THA或TKA术的患者(不考虑是否联用IPCD及疗程长短)
2B级建议:低分子肝素优于以下药物:磺达肝癸钠;达比加群;阿哌沙班;利伐沙班;低剂量普通肝素
2C级建议:低分子肝素优于以下药物:调整剂量的维生素K拮抗剂;阿司匹林
ACCP9指南也明确指出优选低分子肝素的原因
其他VTE预防措施的局限之处
1、可能增加出血风险:磺达肝癸钠;利伐沙班;VKA
2、可能疗效降低:小剂量普通肝素;VKA;阿司匹林;单用IPCD
3、缺乏长期安全性数据:阿哌沙班;达比加群;利伐沙班
中国专家共识:骨科创伤患者推荐使用低分子肝素预防VTE
2012年《中国骨科创伤患者围手术期静脉血栓栓塞症预防的专家共识》发布,共识指出:
接受髋部骨折、骨盆骨折、股骨骨折、膝关节周围骨折和膝关节以远多发骨折手术治疗的患者建议术前、术后采用低分子肝素预防:住院后应用常规剂量至手术前12h,术后12h后继续应用
接受膝关节以远单发骨折手术治疗患者,若不存在高龄、VTE病史等情况,术后预防方案与髋部骨折相同;若存在危险因素,术前术后均需药物预防,方案与髋部骨折相同
EAST指南:推荐低分子肝素用于骨科创伤VTE预防
推荐低分子肝素用于以下创伤类型患者的VTE预防(II级推荐):
骨盆骨折需手术固定或长期卧床休息(>5天)
复杂性下肢骨折(定义为开放式骨折或单肢多处骨折)需手术固定或长期卧床休息(>5天)
脊髓损伤并完全或不完全运动麻痹
创伤患者ISS>9且可接受抗凝剂治疗的,应接受低分子肝素作为VTE预防的首选预防方式。
本文整理自网络













