骨性关节炎和类风湿性关节炎是临床上常见的慢性关节疾病,若不积极规范治疗,大部分患者可出现关节的畸形和功能丧失,严重影响劳动力和患者的生活质量。因此,早期、规范治疗关节炎尤为重要。且治疗期间应合理选药,注意细节,规避误区。今天早读就为大家详解骨性、类风湿性关节炎的药物治疗规范,值得大家学习参考!
骨性关节炎(OA)
一
定义
以关节软骨退行性病变及继发性骨质增生为主要改变的慢性关节疾病。好发于膝、髋、手、足、脊柱等负重或活动较多的关节。病理可见滑膜增生、关节积液。
二
临床表现
1、反复发作的关节炎
疼痛、肿大、僵硬,和进行性的关节活动受限,伴有韧带稳定性下降以及肌肉萎缩。
2、负重关节的骨关节炎
会引起步态异常,增加跌倒风险。影响外出活动,严重影响生活质量。
3、X线表现
早期检查正常,逐渐出现关节间隙狭窄、软骨下骨质硬化及囊性变、关节边缘骨赘形成、关节内游离骨片。严重者可以出现关节变形和半脱位。
三
治疗
目的是减轻或消除疼痛,矫正畸形,改善或恢复关节功能,改善生活质量。
(一)非药物治疗
超重和肥胖者减重。锻炼、关节功能训练,肌力训练。
物理治疗:主要增加局部血液循环、减轻炎症反应,包括热疗、水疗、超声波、针灸、按摩、牵引、经皮神经电刺激(TENS)等。
辅助工具:如手杖、拐杖、助行器等;矫形支具或矫形鞋。
(二)药物治疗
1、局部药物治疗
对于手和膝关节OA,在采用口服药前,建议首先选择局部药物治疗。可使用NSAIDs 的乳胶剂、膏剂、贴剂和非NSAIDs 擦剂(辣椒碱等)。局部外用药可以有效缓解关节轻-中度疼痛,且不良反应轻微。对于中-重度疼痛可联合使用局部药物与口服NSAIDs。
2、全身镇痛药物
依据给药途径,分为口服药物、针剂以及栓剂。
(1)用药原则:①用药前进行风险评估,关注潜在内科疾病风险。
②根据患者个体情况,剂量个体化。
③尽量使用最低有效剂量,避免过量用药及同类药物重复或叠加使用。
④用药3 个月,根据病情选择检查血、大便常规、大便潜血及肝肾功能。
(2) 用药方法:①OA 伴轻-中度疼痛患者通常首选对乙酰氨基酚,每日最大剂量不超过4000mg,如果有肝肾疾病、摄入危险剂量酒精时、老年人,应减半量;
②对乙酰氨基酚治疗效果不佳的OA 患者,可个体化使用NSAIDs。如果患者胃肠道不良反应的危险性较高,可选用非选择性NSAIDs 加用抑酸药物(H2受体拮抗剂、质子泵抑制剂)或米索前列腺等胃黏膜保护剂,或选择性COX-2 抑制剂。
③其他镇痛药物NSAIDs 治疗无效或不耐受的OA 患者,可选用曲马多、阿片类镇痛剂,或对乙酰氨基酚与阿片类的复方制剂。
3、关节腔注射
①透明质酸钠,如口服药物治疗效果不显著,可联合关节腔注射透明质酸钠,注射前应抽吸关节液;②糖皮质激素。
4、改善病情类药物及软骨保护剂
包括双醋瑞因、氨基葡萄糖等。此类药物在一定程度上可延缓病程、改善患者症状。
(三)用药注意
1、NSAIDs可出现不良反应:①胃肠道:恶心、呕吐、腹痛、腹泻、腹胀、食欲不佳,严重者有消化道溃疡、出血、穿孔等;
②肾脏:肾灌注量减少,出现水钠潴留、高血钾、血尿、蛋白尿、间质性肾炎,严重者发生肾坏死致肾功能不全。
③血液系统:外周血细胞减少、凝血障碍、再生障碍性贫血。
④少数患者发生过敏反应(皮疹、哮喘),肝功损害,以及耳鸣、听力下降和无菌性脑膜炎等。
2、选择性COX-2抑制剂与非选择性的传统NSAIDs相比,能明显减少严重胃肠道不良反应。无论选择何种NSAIDs,剂量都应个体化。只有在1种NSAIDs足量使用1 ~2周后,无效才更改为另1种;避免同时服用≧两种NSAIDs。
3、老年人宜选用半衰期短的NSAIDs药物,对有溃疡病史的老年人,宜服用选择性COX-2抑制剂以减少胃肠道的不良反应,但同时应警惕心肌梗死风险。
四
患者教育
1、重在预防
注意关节保暖。避免关节过度劳累,避免不良姿势,减少不合理的运动,避免长时间跑、跳、蹲,减少或避免爬楼梯。减少负重。肥胖者应适当减体重,体育锻炼适量。
2、早期就诊
出现关节弹响,关节酸痛、关节僵硬症状应重视,早期就诊是治疗的关键。
3、休息与运动
急性期减少运动,注意休息,适当活动,防止关节挛缩;慢性期制定适宜的运动计划,改善或防止关节功能不全和残障。
类风湿关节炎(RA)
一
定义
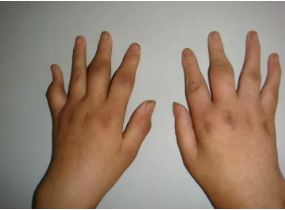
一种慢性、以炎性滑膜炎为主的系统性疾病。 其特征是手、足多个小关节的对称性、侵袭性关节炎症,经常伴有关节外器官受累及血清类风湿因子阳性,可以导致关节畸形及功能丧失。
二
临床表现
1、晨僵;
2、多关节炎,特别累及手关节,对称性关节肿痛,关节畸形;
3、皮下结节;
4、类风湿因子阳性、抗环状瓜氨酸抗体阳性、血沉增快;
5、手和腕关节X线片显示受累关节骨侵蚀或骨质疏松;
6、RA还可有多系统损害改变,如间质性肺炎、血管炎、肾损害等,需要与其他疾病鉴别;
7、关节畸形影响躯体功能,疼痛可以引起抑郁。
三
药物治疗
治疗的目标除了控制症状,更为关键的是要应用改善病情的药物,延缓病情发展,避免致残。常用药物分为五大类:非甾类抗炎药(NSAIDs)、改善病情的抗风湿药(DMARDs)、生物制剂、糖皮质激素和植物药。
(一)NSAIDs
通过抑制环氧化酶活性,减少前列腺素合成而具有抗炎、止痛、退热、消肿作用。包括环氧化酶-1(COX-1)和环氧化酶-2(COX-2)。
由于NSAIDs 使前列腺素的合成减少,可出现相应的不良反应,包括胃肠道、肾脏、肝脏、血液系统不良反应,少数患者发生过敏反应(皮疹、哮喘)以及耳鸣、听力下降,无菌性脑膜炎等。选择性COX-2 抑制剂(如昔布类)与非选择性的传统NSAIDs相比,能明显减少严重胃肠道不良反应。
(二)DMARDs
RA 一经诊断即开始DMARDs 治疗。虽不具备即刻止痛和抗炎作用,但有改善和延缓病情进展的疗效。通常首选甲氨蝶呤,也可选用柳氮磺吡啶或羟氯喹。
口服、肌注或静注均有效。多采用每周1次给药。常见的不良反应有恶心、口炎、腹泻、脱发、皮疹,少数出现骨髓抑制,听力损害和肺间质变。也可引起流产、畸胎和影响生育力。服药期间,应定期查血常规和肝功能。
2、柳氮磺吡啶(SSZ)
一般服用4~8周后起效。从小剂量逐渐加量,每日250~500mg开始,如4个月内无明显疗效,应改变治疗方案。主要不良反应有恶心、呕吐、厌食、消化不良、腹痛、腹泻、皮疹、转氨酶增高和可逆性精子减少,偶有白细胞、血小板减少,对磺胺过敏者禁用。服药期间应定期查血常规和肝功能。
剂量为10~20mg/d。主要不良反应有腹泻、瘙痒、高血压、肝酶升高、皮疹、脱发和一过性白细胞下降等。服药初期应定期查肝功能和白细胞。因有致畸作用,故孕妇禁服。
起效慢,服药3~4个月疗效达高峰,至少连服6个月后才能宣布无效,有效后可减量维持。本药有蓄积作用,易沉淀于视网膜的色素上皮细胞,引起视网膜变性而致失明,服药半年左右应查眼底。另外,用药前后应查心电图,有窦房结功能不全,心率缓慢,传导阻滞等心脏病患者应禁用。其他不良反应有头晕、头疼、皮疼、瘙痒和耳鸣等。
250~500mg/d,见效后可逐渐减至维持量250mg/d。不良反应较多,长期大剂量用可出现肾损害和骨髓抑制等,及时停药多数能恢复。
为口服金制剂,初始剂量3mg/d,2周后增至6mg/d维持治疗。常见的不良反应有腹泻、瘙痒、皮炎、舌炎和口炎,其他有肝肾损伤、白细胞减少、嗜酸细胞增多、血小板减少或全血细胞减少、再生障碍性贫血。还可出现外周神经炎和脑病。应定期查血尿常规及肝肾功能。孕妇、哺乳期妇女不宜使用。
口服后50%吸收。常用剂量1~2mg/kg/日,通常100mg/d,维持量50mg/d。不良反应有脱发,皮疹,骨髓抑制(血小板减少、贫血),胃肠反应有恶心、呕吐,可有肝损害,胰腺炎,对精子、卵子有一定损伤,出现致畸,长期应用致癌。服药期间应定期查血常规和肝功能等。
用于重症RA。常用剂量3~5mg/(kg•d)。主要不良反应有高血压、肝肾神经系统损害、继发感染、肿瘤以及胃肠道反应、齿龈增生、多毛等。不良反应的严重程度、持续时间均与剂量和血药浓度有关。服药期间应查血常规、血肌酐和血压等。
在多种药物治疗难以缓解病情的特殊情况下,可酌情试用。
2、白细胞介素-6(IL-6)拮抗剂:用于中~重度RA。
3、IL-1拮抗剂:阿那白滞素是目前唯一被批准用于治疗RA的IL-1拮抗剂。
4、抗CD20单抗:利妥昔单抗主要用于TNF-α拮抗剂疗效欠佳的活动性RA。
5、细胞毒性T淋巴细胞相关抗原4免疫球蛋白(CTLA4-Ig):阿巴西普(Abatacept)用于治疗病情较重或TNF-α拮抗剂反应欠佳的患者。
(四)糖皮质激素
能迅速减轻关节疼痛、肿胀,在关节炎急性发作、或伴有心、肺、眼和神经系统等器官受累的重症患者,可给予短效激素,其剂量依病情严重程度而调整。
小剂量糖皮质激素(每日泼尼松10mg 或等效其他激素)可缓解多数患者的症状,并作为DMARDs 起效前的“桥梁”作用,或NSAIDs 疗效不满意时的短期措施,必须纠正单用激素治疗RA 的倾向,用激素时应同时服用DMARDs。
2、青藤碱
3、白芍总苷
RA治疗药物多种,联合用药时应注意前述每类药物的作用机制及不良反应,详见前文各类药物使用注意事项及监测指标,尤其注意血象、肝肾功能、大便潜血情况,要在临床医生指导下规律使用,定期随诊。
四
患者教育
本文来源:药圈网
投稿邮箱:sherry.hu@haoyishu.org