在导致肩痛的原因中,肩周炎在普通人群中的发病率约为2%。导致肩痛的头号杀手是肩袖损伤,临床诊断的肩痛将近50%是由于肩袖损伤引起的,在脱离教科书的情况下如何快速准确的诊断是很多医生遇到的难题。今天早读就为大家详解快速诊断肩袖损伤必知的七个要点,看完记得转发分享!
肩袖损伤
(一)背景
临床工作中,最常见的肩痛原因为肩袖损伤,而不是我们熟知的肩周炎(更科学的叫法为粘连性关节囊炎),解剖研究发现,30%—50%的尸体/标本有肩袖损伤,说明肩袖变性属于正常的衰老过程。
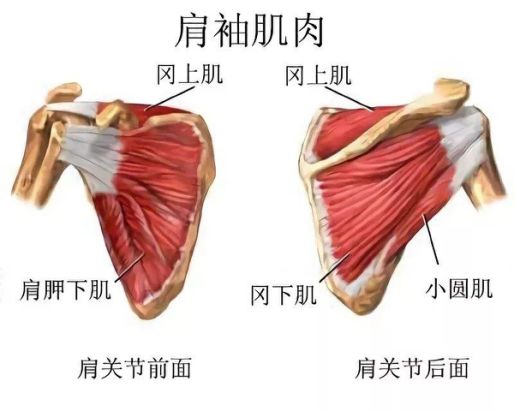
肩袖组成:起于肩胛骨
止于大结节:
冈上肌
冈下肌
小圆肌
止于小结节:
肩胛下肌
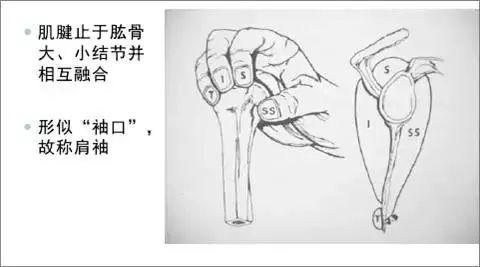
S:冈上肌腱 I:冈下肌腱 T:小圆肌 SS:肩胛下肌
(二)病因
肩袖损伤为可由多种因素引起,包括退变、血运、撞击及创伤,对个体而言,可由一种或多种原因导致。
1.急性外伤
2.慢性劳损(大多数)
随着年龄的增大,肌腱可出现的退变及纤维化,然后肩袖滑膜的表面部分性撕裂,最后导致肩袖全层的撕裂。
肩峰下撞击综合症是肩袖损伤的最常见的原因。由于肩袖(尤其是冈上肌腱)和肱骨头反复撞击及喙肩韧带的牵拉,使肩峰前突的下表面边缘增生骨刺和骨赘,而冈上肌腱从喙肩弓下方穿过,前屈肩关节时易发生撞击。
冈上肌腱远端1cm内为无血管区域,为肩袖容易损伤的另一重大原因,且该部位是肩袖损伤最常见的发生部位。
(三)病理及分类
大部分是慢性劳损导致的磨损改变或者肌腱退变,小部分的肩袖撕裂为急性外伤导致的断裂、出血。
1. 分期:Neer将肩袖损伤分为三期
I期:出血水肿期。<25岁,病变可逆,有疼痛弧。
Ⅱ期:肌腱炎期。25岁—40岁,症状和体征较I期加重。
Ⅲ期:撕裂期。>40岁,可严重的肩痛及功能障碍。
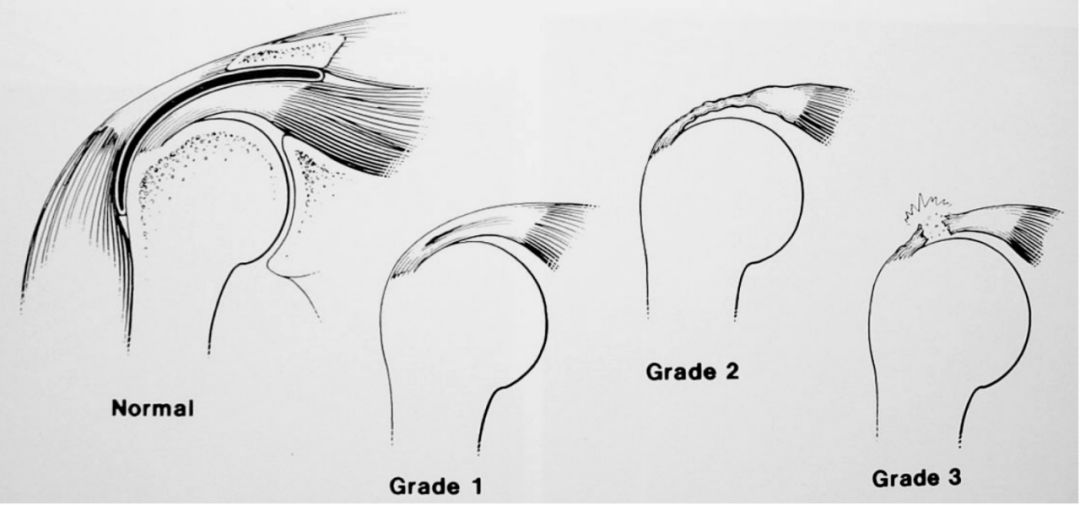
2.分类
1)部分撕裂(按位置):可发生在关节侧(91%年轻运动员)、滑囊侧、肌腱内(尸体研究更常见),说明肌腱内撕裂更难诊断。
2)全层撕裂(按大小分类):Cofield分类
小撕裂 :<1cm
中度撕裂:1—3cm
较大撕裂:3—5cm
巨大撕裂:≥5cm
(四)临床表现
1)疼痛:大部分为肩峰下或前外侧,可发散至三角肌止点区域,夜间明显,不能侧卧,影响睡眠。
2)无力:疼痛及肌腱损伤引起。
3)主动活动受限:开始时肩关节的被动活动度能完全保留,疼痛可导致一定程度的主动活动受限,但后期发生关节继发性挛缩而导致粘连性关节囊炎,进而导致被动活动受到影响。
(五)辅助检查
1)X线片
常规X线片上,表现为肱骨大结节上移、肩峰下间隙变窄(正常约10—15mm)、肌腱钙化、肩峰下骨赘高密度影等。肩袖损伤后,特别是巨大肩袖撕裂,肱骨头失去正常的冈上肌压力,因而失去对三角肌牵拉的拮抗,导致肱骨头上移。肌腱及其附着点由于反复劳损、退变,局部出血、纤维化,进而导致钙化。
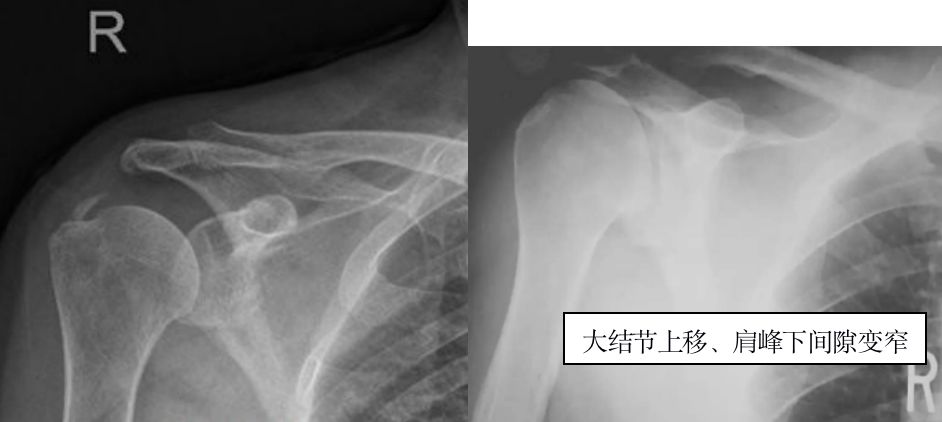
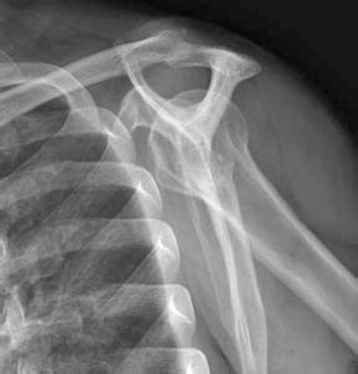
肩峰出口位:可清楚看到肩峰的形态,并可测量肩峰到肱骨头的距离(A—H),正常范围为10—15mm。
肩峰分型:
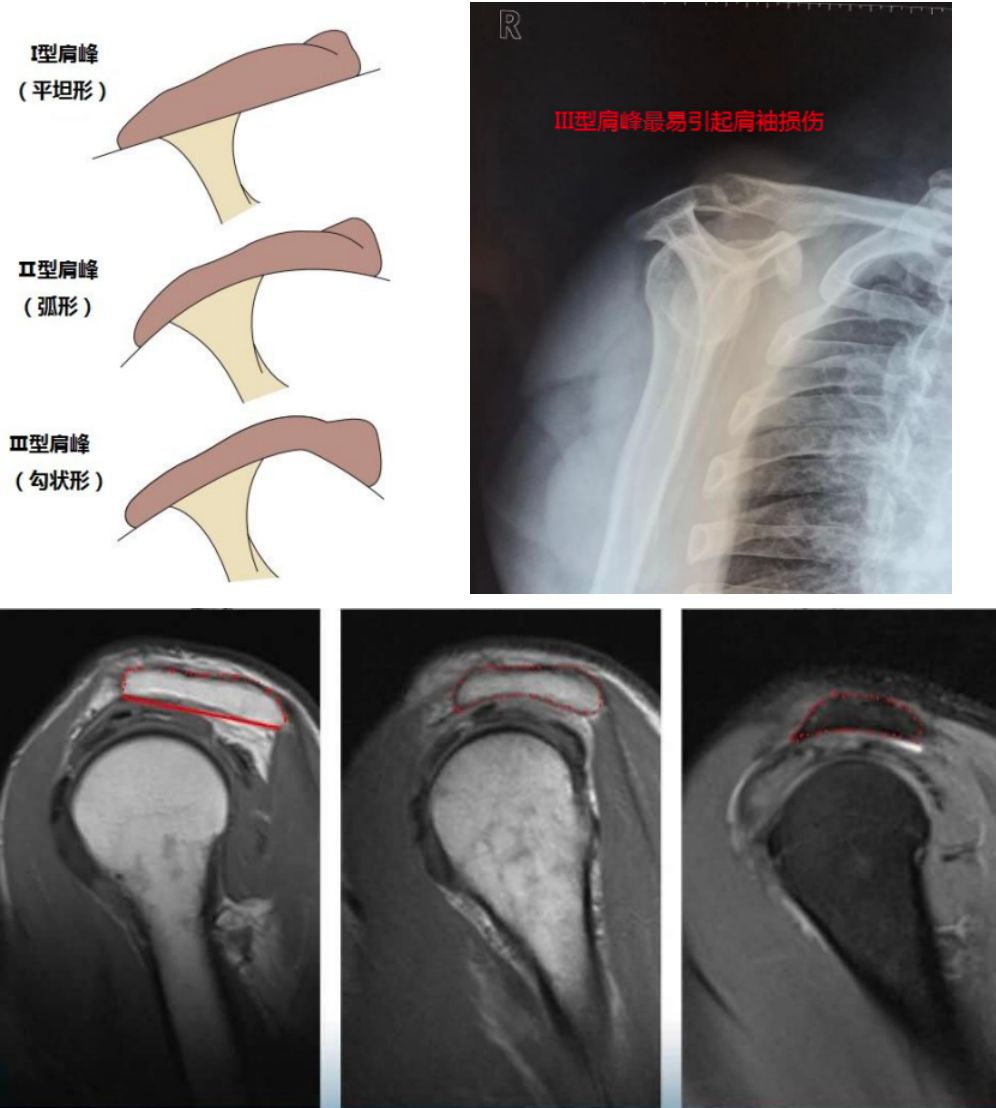
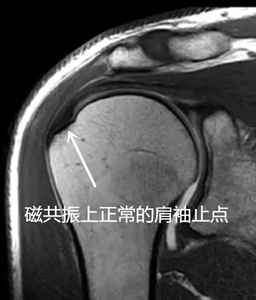
2)常规MR检查
0级:正常,表现为均匀一致的低信号。
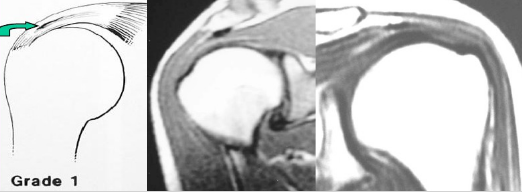
1级:对应分期I期。肌腱出血、水肿、炎症反应,可见有线性的或散在性的信号增高(中等信号),但肌腱形态正常。
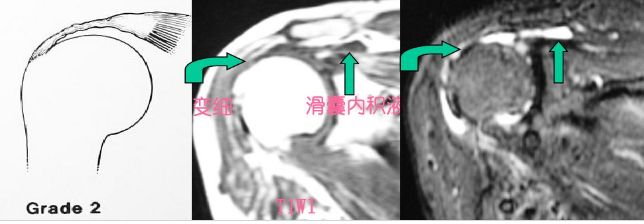
2级:对应分期II期。表现为变细或形态不规则的信号增高。对于肩袖部分撕裂,可见不累及肌腱全层的高信号。
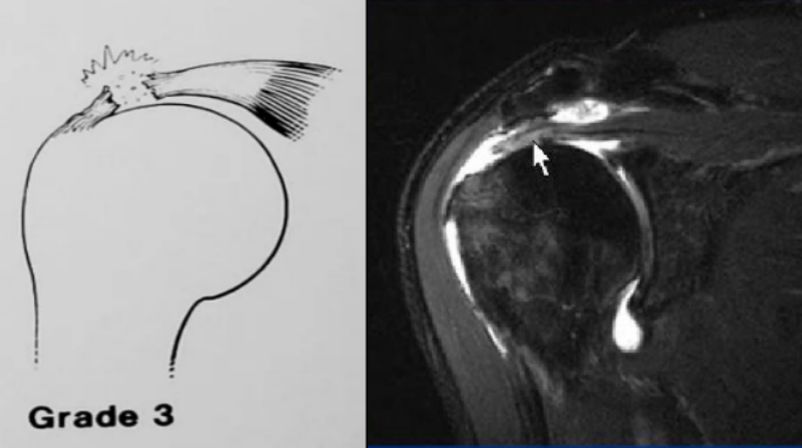
3级:对应分期III期。肌腱完全断裂,MR可见肌腱连续性中断,断端回缩,间隙被累及肌腱全层的高信号填充。
3)MR造影
对于症状明显而MR平扫有疑问者,可行MR造影。通过关节腔内注射生理盐水或GDTA,可得到更清晰的影像。
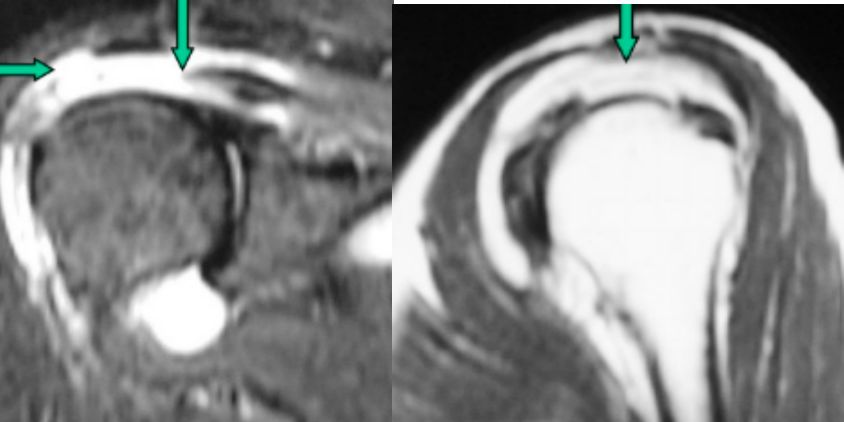
(六)鉴别诊断
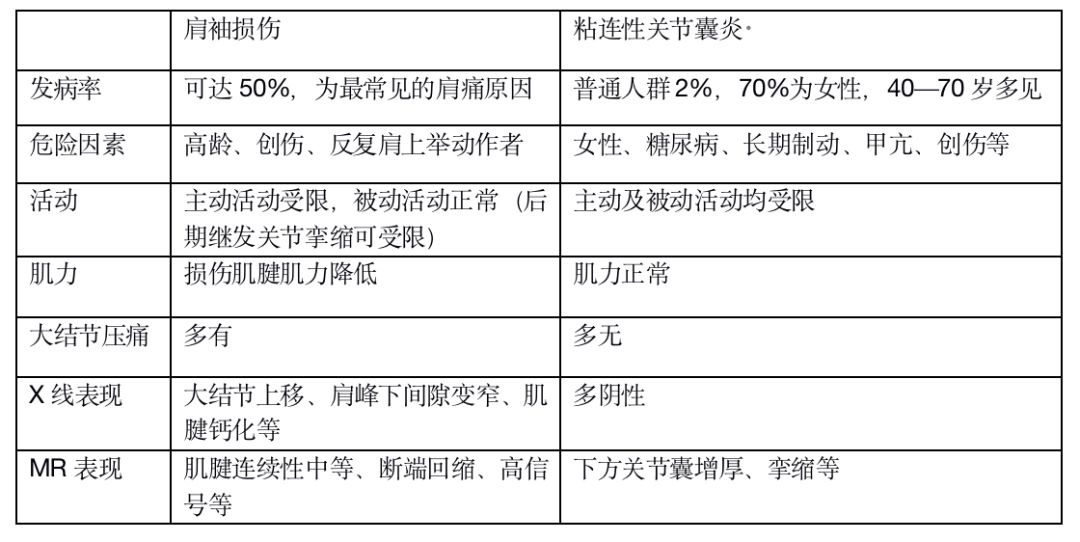
肩袖损伤主要与粘性性关节囊炎鉴别,要点如下图:
(七)治疗
1)非手术治疗
①适应症:
对于所有怀疑怀疑有肩袖损伤的老年患者或活动量小的患者,在早期(8—12周)尽快采用非手术治疗;
没有疼痛症状或者没有日常活动受限的患者也应接受非手术治疗。
注意:症状持续时间的长短和非手术治疗的长期效果负相关,超过6个月的患者预后不佳。
②措施:
A.物理治疗:急性损伤需休息、制动(石膏或外展架固定于外展、前屈、外旋位2—3周),非急性损伤或慢性劳损热敷、理疗、功能锻炼等。注意盲目和过度的功能锻炼适得其反。
B.药物治疗:抗炎镇痛类药物、局封药物、PRP等。
2.)手术治疗
①适应症:
急性肩袖损伤的年轻患者;
有确定性损伤而导致手臂不能抗阻外旋的老年患者;
保守治疗无效者。
注意:部分无症状的肩袖撕裂可发展为有症状的肩袖撕裂,部分损伤的范围可扩大,且随着症状的时间变长,撕裂的肩袖肌肉的脂肪变性范围会增加、程度会加重,故当肩袖撕裂较小或肌腱脂肪变性还不明显时,越早手术,术后效果越好,还需注意任何术前关节的明显僵硬术前必须纠正,以避免术后严重的关节僵硬。
②手术方法:
A. 关节镜:适用于部分撕裂及小到中等的肩袖撕裂。
B. 开放性手术。
来源:本文由供稿单位提供,作者尹家广(授权本平台发布),指导老师:张小定。仅用于学习交流,未经授权禁止转载。