
目前牙体缺损的修复方式有三种,充填修复、冠修复、嵌体修复,随着口腔材料学的发展,嵌体修复的各方面机械和物理性能的优势逐渐凸显出来,由于适应症广泛,修复效果好,临床已广泛应用,本文详解嵌体制备要求和方法,帮助临床口腔医生嵌体修复做参考,值得转发收藏学习!
(一)嵌体的种类
1)根据嵌体覆盖面可分为:单面嵌体、双面嵌体、多面嵌体。
2)根据嵌体覆盖部位可分为:近中-牙合嵌体、远中-牙合嵌体、近中-牙合-远中嵌体。
3)按制作材料可分为:树脂嵌体、瓷嵌体、金属嵌体。
4)高嵌体(MOD嵌体衍变而来)
(二)瓷嵌体优点
1)预备时磨除牙体组织量少(预备一个牙冠要去除67%-75%牙体组织;预备一个覆盖体要去除38%牙体组织;预备一个高嵌体要去除34%牙体组织;预备一个嵌体要去除16%牙体组织)
2)瓷嵌体硬度和颜色与牙体组织相似,更加符合生物力学与美观的要求;
3)更好的恢复邻接与咬合关系;
4)不改变牙齿正常生理凸度,可高度抛光,有利于牙齿及牙列的生理健康。
5)粘接固位,因固位不足不能做冠修复时最好的修复方式。
(三)适应症
1)严重牙体缺损,累计牙尖;
2)因固位高度不够无法进行冠修复;
3)牙合龈距离短,咬牙合紧或对侧牙也是嵌体修复;
4)后牙邻接龋坏,树脂修复效果差;
5)存在牙隐裂的牙。
(四)禁忌症
1)青少年的恒牙和儿童的乳牙,因其髓腔大髓角位置高,不宜做嵌体;
2)牙体大面积龋坏缺损,可粘接的牙釉质少,无法获得足够的粘接力,使用金属桩核的患牙;
3)龋损表浅,避免磨除过多牙体组织;
4)前牙缺损慎用。
(五)对于基牙初步评估需考虑的结构因素
1)牙髓状况、有无做过RCT,牙齿有无疼痛状况;
2)釉间牙本质、峡部宽度和深度;
3)有无边缘嵴、邻面洞的深度和宽度;
4)余留牙尖厚度,功能尖的厚度;
5)咬合接触点:修复体边缘线不可置于咬合点,有无牙合干扰、咬牙合早接触点。
(一)洞型制备要求
1)内线角圆缓,外缘线清晰、连续、光滑。
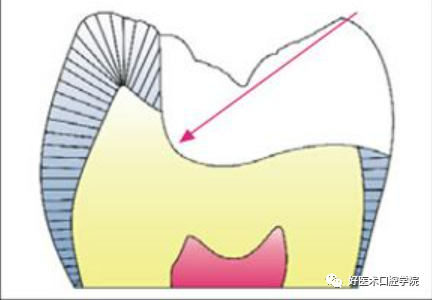
2)洞壁聚合角至少为10度,不要求机械固位,但不可预备倒凹;预备方向不与釉柱平行,据研究:釉柱排列与粘接面呈50度时粘接强度最大。
3)嵌体厚度不小于1.5mm,在功能尖最好达到2.5mm,非功能尖2mm,以保证强度;宽度至少为2.0mm,但是剩余牙质最小厚度为2.0-2.5mm。
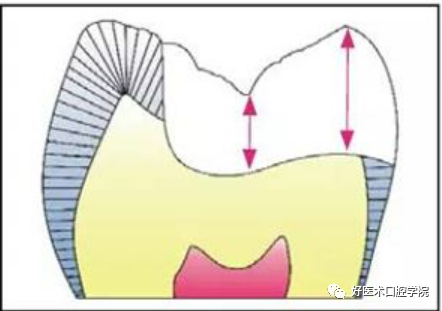
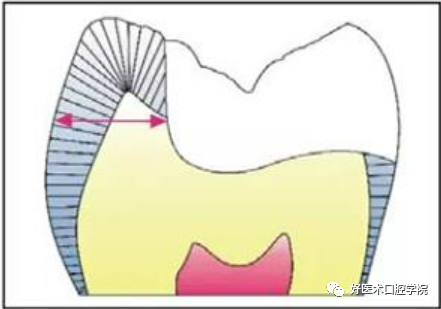
4)瓷嵌体一般不备洞斜面。
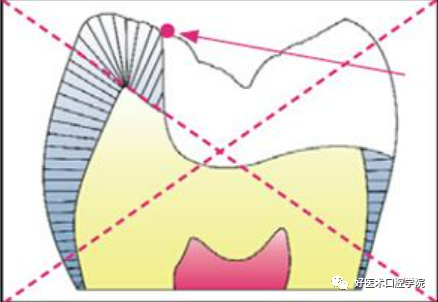
5)无微型固位沟,无凹槽。
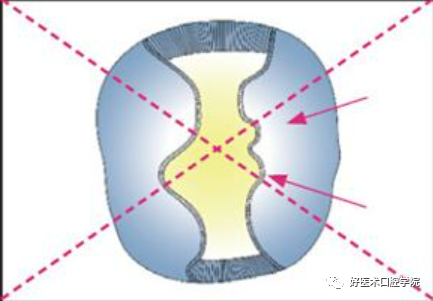
6)制备延伸至口腔和前庭方向。
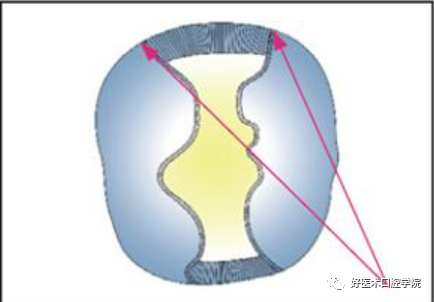
7)活髓牙余留牙尖根部大于等于2mm厚度可以保留;死髓牙余留牙尖根部大于等于3mm厚度可以保留;制备时按牙尖原形态下降。
8)邻面需与邻牙留下空隙,用金属成型片保护邻牙,避免制备时损伤邻牙,造成修复邻接困难,便于硅橡胶取模,方便去除粘接时剩余粘接材料;有利于悬空釉质的发现和去除。
9)颈缘预备直角肩台,所有预备边缘进行最后修整为对接式。
10)邻面做预防性扩展,去除无机釉,达到自洁区。
(二)嵌体二类洞制备流程
1)比色;
2)咬合点确定;
3)上橡皮障;
4)打开及定位洞深;
5)去腐;
6)检查腐质:龋检10s后冲洗干净,深处挖勺挖除;
7)牙体预备
a颌面预备:用确保窝沟最低深度不低于1.5mm,最窄宽度不小于2.0mm,洞壁开口度大于10度,外缘线避开咬牙合接触点。
b精修洞型抛光:达到内线角圆缓,外缘线清晰延续光滑。
c邻面修整:轴壁轻微外展,聚合度10度左右,不能有倒凹,以免影响嵌体就位,深度达到1.5mm,宽度达到2.0mm,剩余牙体组织至少2.0mm,龈壁宽至少1.5mm,去除飞边,达到自洁区。
d:抛光:达到内线角圆钝。
8)Primer涂15s,更换再涂15s,吹10s;Bond涂20s吹10s达到表面无多余材料流动;
9)洞型略不平整流体树脂0.5mm;仍然不平整或者略有倒凹,树脂充填;
10)涂布阻氧剂,酒精擦拭;
11)釉质边缘修整;
12)洞缘抛光。
(三)高嵌体的制备
适应症:根部宽度不足2mm的牙尖,需要去除牙尖。
要求:窝洞深度、宽度、聚合度、内线角、外缘线、余留牙体组织、龈壁宽度要求、避开咬合接触点、去除飞边等要求同瓷嵌体制备要求。
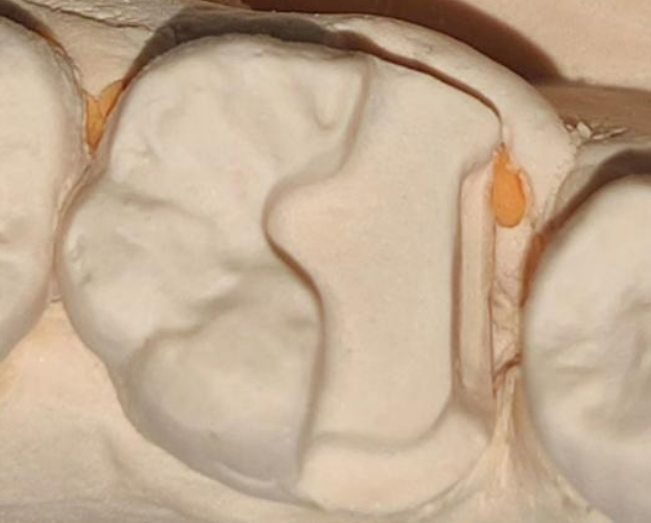
(四)圆凹边缘与肩台如何选择
1)圆凹边缘:防止牙齿-修复体边缘位于咬合接触区;牙尖牙合1/3结构不足;结构上弱化的牙尖不能通过强化或者重建补偿;操作只磨除牙尖牙合面;制备保守易于操作;结构生物机械性能差:固位不稳定。
2)肩台:牙尖丧失大量牙体组织,丧失范围到中或颈1/3。操作制备不保守,制备较困难;牙尖牙合龈向制备位于龈上。
(一)洞型内部重建的目的:彻底去除龋损组织后重建的目的
1)封闭牙本质小管,保护牙髓,牙本质复合体;
2)保证厚度均匀;
3)消除倒凹从而使洞型更加简单,保守;
4)易于取模。
(二)内部重建要求:
1)小洞型:一层粘接剂即可
2)中等大小的深度,略不平的洞型采用粘接剂+流体树脂
好处:光滑表面、可吸收应力、厚度0.5mm左右,减少20%-50%聚合收缩应力。
3)大的洞型,深度大于标准洞型采用:粘接剂+流体树脂+充填树脂
好处:使洞型的深度均匀一致,替代牙本质的绝佳材料。
(三)内部重建步骤
1)备牙后2%洗必泰清洁预备体30s;
2)涂底漆10-15s,涂两遍,吹10s;
3)涂粘接剂15s,吹10s;
4)固化40s;
5)涂布树脂层固化20s;
6)涂布阻氧剂固化20S;
7)冲洗,酒精擦拭后,黄标车针精修釉质表层粘接剂,暴露釉质;
8)硅胶尖平整抛光;
9)取模。
(四)IDS优点(即刻牙本质封闭)
1)减少术后牙齿敏感;
2)减少嵌体就位时对粘接剂的影响;
3)粘接剂有足够的固化时间;
4)避免牙本质受到口内环境及暂封的污染,影响粘接;
5)保持新鲜牙本质粘接。
(五)IDS步骤
1)磷酸酸蚀暴露牙本质15s;
2)冲洗后不吹干,保持牙本质湿粘接;
3)涂布牙本质处理剂15秒,吹10s达到表面无多余材料流动;
4)牙本质粘接剂反复涂20s,按标准吹;
5)光固化5s,涂布阻氧剂;
6)光固化20s,气枪水雾去除阻氧剂;
7)吹干隔湿后,硅橡胶取模。
粘接流程
1)上橡皮障。
2)洁治器去除口内临时嵌体,毛刷蘸取不含氟的抛光膏刷去洞型内的粘接剂,清洁水+2%洗必泰冲洗干净。
3)试戴嵌体:检查边缘密合是否良好,嵌体与牙体之间光滑过度,无台阶,邻牙合嵌体与邻牙接触合适。如有问题应做相应调整和修改,必要时应返工重做。
4)牙齿处理:以湿粘接剂为例,牙釉质磷酸酸蚀30s,强吸吸走酸蚀剂,冲洗20s,牙本质磷酸酸蚀15s,强吸吸走酸蚀剂,冲洗20s,气枪轻吹窝洞,注意保持牙本质的湿润,防治牙本质小管坍塌,影响湿粘接效果;涂布Primer(底漆)15s,轻吹、涂布粘接剂,轻吹,不光照。
5)瓷嵌体的处理:喷砂、制作粘接棒、氢氟酸酸蚀90s,冲洗吹干,磷酸酸蚀30秒,冲洗,超声波波振荡器震荡3min,吹干,反复涂布硅烷偶联剂90s,轻吹,干燥2min,涂布粘接剂,不照灯,避光保存。
6)口内戴入嵌体,先光照3秒,牙线+小毛刷去除多余粘接剂后,光照20s固化、黄标车针调颌、硅胶尖有水抛光,羊毛刷蘸取抛光膏抛光、毡轮蘸取氧化铝抛光膏抛光。
END
声明:本文为好医术口腔学院作者整理,仅用于学习交流,转载需授权。













