一、稳定性及临床分型
(一)稳定性的定义
股骨转子间区域位于股骨干与股骨颈的交界处,是承受剪式应力最大的部位。由于力学分布的特殊性,在股骨颈、干连接的内后方,形成致密的纵形骨板,称为股骨距。股骨距为板状面且稍成弧形,沿小转子的前外侧垂直向上,上极与股骨颈后侧骨皮质相连,下极与小转子下方的股骨干后内侧骨皮质融合,前缘与股骨上端前内侧骨皮质相连,后缘在股骨上端外后侧相连,股骨距的存在决定了转子间骨折的稳定性。稳定型股骨转子间骨折是指后内侧皮质仅有一处发生骨折,而且在复位和固定后能承受压力负荷而不会再次移位。不稳定型骨折是指由于后内侧骨块大,多个骨折块或骨折线反向倾斜,尽管经过重新对位和适当固定,骨折仍然不能承受轴向负荷并会发生塌陷。这种直观、简单、可重复的对于不稳定的描述,有助于指导治疗和提示预后,大多数临床医生和研究人员倾向于这种二元描述。但近来也有研究结果质疑这一观点,认为骨折复位后外侧转子壁的完整性将最终决定骨折的稳定性和患者预后,完整的外侧皮质对于固定后的骨折嵌塞提供了支撑,阻止骨折塌陷和股骨干内移。如果外侧壁完整性被破坏,将导致看起来稳定的简单股骨转子间骨折转变成类似反斜行不稳定型转子间骨折[2]。所以目前广泛接受后内侧及外侧大小转子皮质的联合对骨折稳定性都非常重要,术者必须认识到轴向负荷可能会在这些方向上引起骨折过度移位,从而相应的调整治疗策略。反斜行转子间骨折以及某些延伸至转子下的转子间骨折非常特殊,骨折常发生骨折远端向内侧移位,使用传统的髋螺钉的滑动螺钉部分无法穿过主要骨折线,也属于不稳定型骨折。
(二)Evans分型
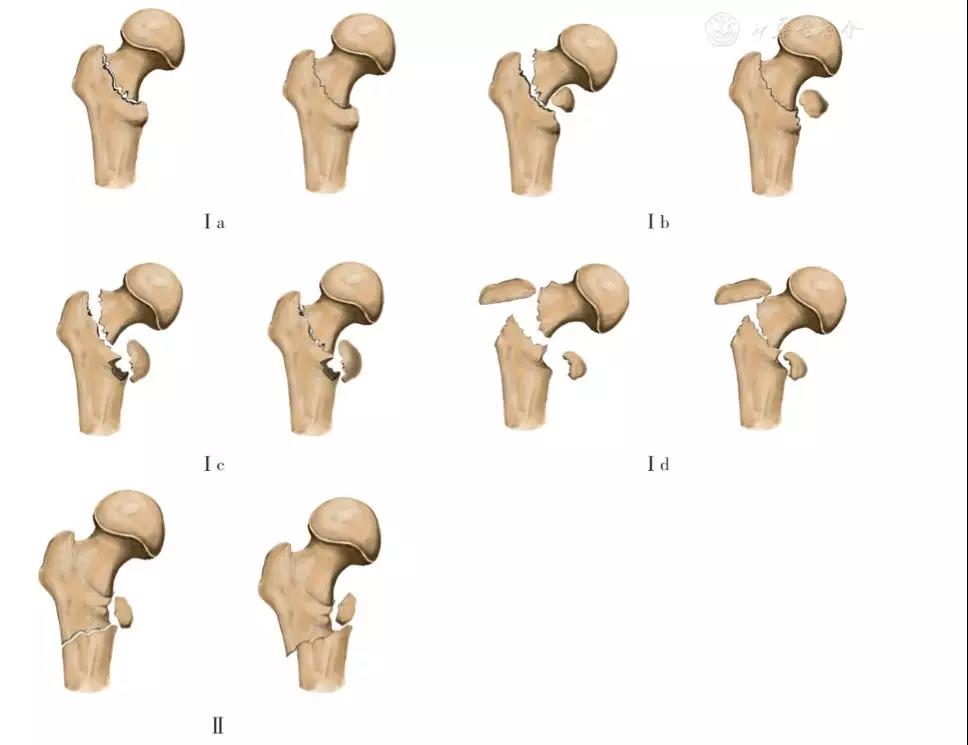
股骨转子间骨折的常用分型,也是基于以上骨折形态学描述上对骨折"稳定性"的认识逐步形成的,Evans最早于1949年发表的研究中依据骨折线的走向以及通过闭合复位和骨牵引后能否达到和保持骨折稳定性,将转子骨折分为2种主要类型[3](图2),其中I型又进一步分4个亚型。Ⅰ型:骨折线从小转子向外,向上延伸。Ⅰa型:骨折无移位,小转子无骨折;Ⅰb型:骨折有移位,小转子有骨折,复位后内存皮质连续;Ⅰc型:骨折有移位,小转子有骨折,复位后内侧骨皮质不能连续;Ⅰd型:粉碎骨折,至少包括大小转子部分骨折块。Ⅱ型:骨折线自小转子斜向外下方,可伴有小转子骨折,股骨矩破坏。其中Ⅰa及Ⅰb后内侧骨块完整或接触,为稳定型骨折。其余类型骨折因为后内侧皮质粉碎不连续为不稳定型骨折。
图2 Evans分型示意图。左侧为初始骨折形态,右侧为对应牵引复位后骨折形态,Evans分型包括两种主要类型,Ⅰ型又分为4个亚型。其中Ⅰa及Ⅰb型为稳定型骨折,其余类型为不稳定型骨折
(三)Evans-Jensen分型
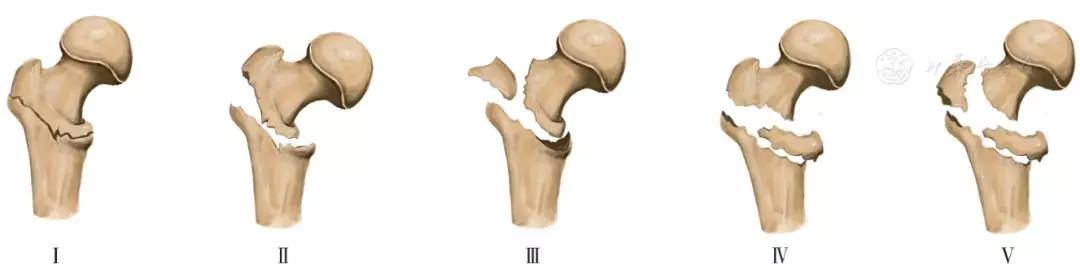
1975年,Jensen对于Evans分型进行了改进[4],即Evans-Jensen分型(图3),这种改良分型为日后大多数研究股骨转子间骨折的学者采用,该分类系统认为随着小转子和大转子伴发骨折数量的增加,骨折稳定性下降。Ⅰ型:单纯2部分骨折,稳定无移位;Ⅱ型:2部分骨折,骨折稳定有移位。Ⅲ型:为3部分骨折,缺乏后外侧支持的大转子分离骨折;Ⅳ型:为3部分骨折,缺乏内侧支持的小转子或股骨矩骨折。Ⅴ型为合并有大转子和小转子骨折的4部分骨折,同时缺乏内侧和外侧的支持,稳定性最差。该分型中Ⅰ型、Ⅱ型为稳定型骨折,Ⅲ~Ⅳ型为不稳定型骨折。
图3 Evans-Jensen分型示意图。Jensen指出大小转子的粉碎程度与复位后骨折的稳定性成反比,认为该分型中Ⅰ型、Ⅱ型为稳定型骨折,Ⅲ~Ⅳ型为不稳定型骨折
(四)AO/OTA分型
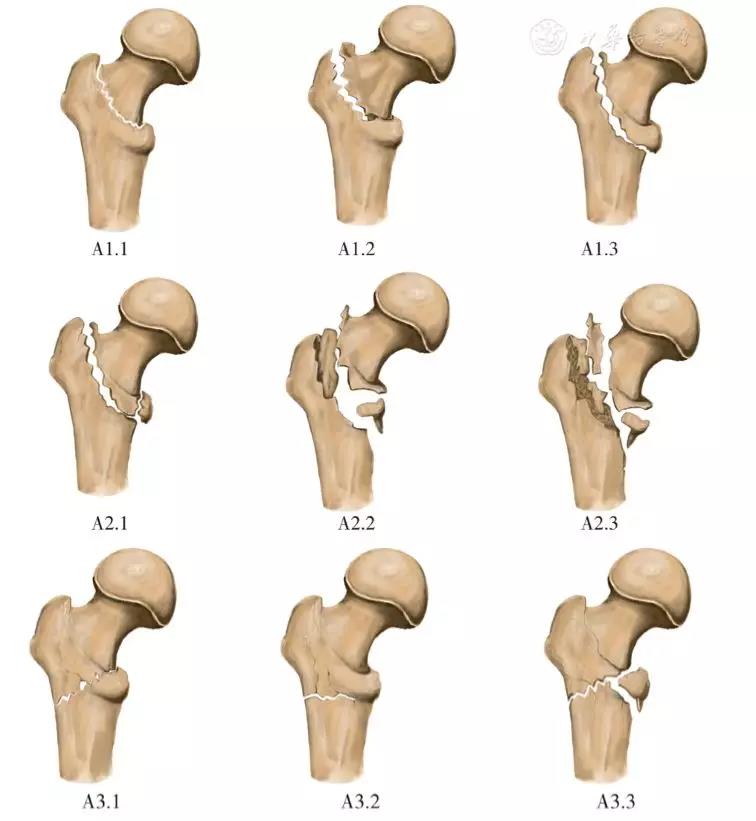
另一种最常被采用的为AO/OTA分型(图4),其将股骨转子间骨折纳入AO/OTA整体骨折分型系统中[5],归为31-A型骨折,这些骨折被分为三组,每一组又被分为三个亚组。
图4 AO/OTA分型示意图。A1型与A2-1型为稳定型骨折,A2-2/3与A3型为不稳定型骨折
A1型:经转子的简单骨折,内侧骨皮质仍有良好的支撑,外侧骨皮质保持完好。①骨折线延伸至转子间线;②骨折线通过大转子;③骨折线位于小转子下部。
A2型:经转子的粉碎骨折,内侧和后方骨皮质在数个平面上破裂,但外侧骨皮质保持完好。①有一内侧骨折块;②有数块内侧骨折块;③向小转子下延伸超过1 cm。
A3型:反转子间骨折,骨折线通过骨外侧骨皮质。①近端反斜形;②简单横形;③粉碎型。在AO/OTA分型中,A1型与A2-1型被定义为稳定型骨折,A2-2/3与A3型骨折被定义为不稳定型骨折。
(五)不同分型的对比
Evans/Jensen分型Ⅰ型与AO/OTA A1组基本重合,Evans/Jensen分型II型与A2组基本一致。Fung等[6]让12位医生利用AO/OTA分型和Evans/Jensen分型对56例转子间骨折的X线片进行分类,进而比较他们的一致性,结果发现利用AO/OTA分型比Evans/Jensen分型的一致性高,然而并没有哪种分型是非常可靠的,故建议应用AO/OTA分型来指导诊断和治疗。Jin等[7]学者分析了AO/OTA、Evans以及其他两种常用分型,发现AO/OTA分型尽管更为复杂,但可信度明显高于其它3种分型,同时其使用字母加数字编号,在研究及记录中更加实用,因此AO/OTA分型对转子间骨折的诊断和治疗的指导意义更为可信也更为实用。
髋关节骨折中,股骨转子间骨折占比较高,可达到45%-50%,其中35%~40%的骨折类型为不稳定型骨折,在对京津唐地区1583例老年股骨转子间骨折流行病学特征分析发现,按照AO/OTA分型,31-A2型与31-A3型占72%。按Evans分型中稳定骨折占53.7%,不稳定骨折占46.3%[8]。
二、内固定选择的原则
股骨转子间骨折选择内固定方式时,骨折类型应是最首先考虑的因素,骨折越不稳定,就越需要内固定装置更加稳定。股骨大转子外侧皮质保留完整的稳定骨折(AO/OTA31-A1型),使用滑动髋螺钉固定后,一般都能牢固愈合,很少出现并发症,大量研究表明髓内固定治疗这一类骨折时,与滑动髋螺钉相比没有任何优势[9,10]。而反斜行或波及转子下区域的骨折(AO/OTA 31-A3型),因为其转子后内侧支撑有限,而且缺乏完整外侧皮质来阻挡股骨内移,或者累计转子下的骨折使股骨干缺乏连续性,此类骨折复位后就需要内固定物的坚强支撑,髓内装置因其优良的抗疲劳特性,是治疗此类型骨折的理想植入物[11,12]。
在解剖上,与股骨近端相连的主要结构包括髋关节囊、臀中肌、臀小肌(大转子),髂腰肌(小转子)、梨状肌、外旋肌群(大转子区域后方从股骨大转子到小转子)、股直肌斜头(关节囊前方)和股外侧肌(大转子远端的股骨外侧壁)的肌腱附着点。在(AO/OTA 31-A2型)不稳定型股骨转子间骨折中,骨折断端的移位方向及程度取决于与各骨折块相连的肌腱。大转子被臀中肌和外旋肌群牵拉外展和外旋,股骨干在内收肌和腘绳肌腱的作用下向后内侧移位,小转子被髂腰肌牵拉向近端内侧移位,导致不同程度的缺乏稳定的后内侧支撑和外侧支撑,对不稳定型骨折的很难达到解剖复位,因为后内侧小转子骨块和外侧大转子骨块很少会自动复位,而且这些骨折块的暴露和固定得不偿失。这种骨折可能发生骨折块间过度加压导致肢体短缩,远端股骨内移,以及外展肌力臂缩短造成肢体功能和步态障碍。对于此类型骨折的理想内固定物选择一直存在争议,一系列的临床及生物力学研究,都没有发现髓内及髓外固定哪一方存在明确的优势[10,11,12,13]。
所以针对此类不稳定型骨折的手术目的,是重建股骨头颈骨折块和股骨干骨折块之间的解剖关系并坚强固定,合适的内固定物必须能阻挡骨折块间移位的趋势。此外,内固定物还应该足够坚强,可以和骨折块一起承受负荷直至骨折愈合。骨折内固定术后,这些骨折块在承受负荷时,如果骨折块之间嵌插能在可控范围内轴向压缩加紧,而骨折线间的对位不变,即可以增强稳定性并使得复位维持,让患者能够早期负重恢复活动,使其尽快恢复骨折前的功能状态,从而避免因长期卧床导致并发症发生。合适的内固定选择还应将治疗费用、骨质疏松时螺钉切出风险,骨折块血供的破坏,以及内固定失效的风险降到最低。
三、生物力学
有关髓内与髓外内固定系统治疗股骨转子间骨折的生物力学研究很多,有研究发现用于固定不稳定型股骨转子间骨折时,在循环的轴向负荷作用下,初始刚度较高的髓外内固定物更易发生骨-内固定物界面松动;而初始刚度较低和具有弹性特性的髓内固定物与骨的应力明显减小,即使最大载荷也基本无形变[15]。在江伟等[16]的试验中,将股骨标本制做成31-A2.2型股骨转子间骨折模型,使用髓内钉及股骨近端锁定钢板固定,在力学测试机上进行轴向压缩、扭转、破坏试验。结果髓内组轴向刚度较股骨近端解剖钢板组高18.6%,最大屈服载荷值较高29.4%。Ozkan等[17]的类似生物力学研究中也发现髓内固定组最大轴向载荷是股骨近端锁定钢板的1.78倍。
由于以31-A2.2型骨折为例的不稳定股骨转子间骨折后内侧支撑结构破坏,骨折复位固定后多依靠内固定物的机械强度,所以可能发生内固定物在骨内移位或断裂等不良后果。上述生物力学实验显示,股骨近端锁定钢板固定后的最大屈服载荷虽然可以满足术后床上活动,但早期下地负重活动存在内固定变形、断裂、骨折移位、髋内翻畸形等风险,尚需辅助外在的帮扶装置。而髓内钉固定的最大屈服载荷,完全可以满足不稳定型股骨转子间骨折术后早期下地活动的要求,达到允许患者即刻的负重活动的稳定性,这使其特别适用于严重骨质疏松及伴有后内侧皮质缺损或外侧大转子壁破坏的股骨转子间骨折。所以研究者均认为股骨近端锁定钢板在内固定治疗以31-A2.2型骨折为例的不稳定股骨转子间骨折时,其轴向负重力学性能不如髓内装置,不宜作为首选内固定物。
股骨近端锁定钢板是根据股骨近端外侧解剖形状所设计的,充分考虑了该处骨折的生物力学特点,可以贴附在股骨近端外侧重建股骨外侧壁的完整性。同时锁定钢板的螺钉通过螺纹形成刚性坚强固定,与钢板形成一个三维框架,从而加强了螺钉的抗拔出与抗扭转能力,增加骨折端的稳定性,对粉碎性骨折可进行稳定的桥接固定;钢板近端通常有3~5枚有方向的钉孔分布,股骨距处的螺钉能重建股骨内侧支撑,这样能使用较多的螺钉进行有效的固定,使其更符合股骨近端的解剖要求。锁定加压钢板结构改变了传统髓外固定模式以滑动加压为基础,使接骨板与骨面之间的压力降至最低,起到类似内固定支架的作用,从而减少骨膜血运的破坏,降低骨折不愈合的发生率,为骨折愈合及早期功能锻炼创造良好的条件,理论上适用于老年骨质疏松和复杂粉碎骨折的固定。
在传统的滑动髋螺钉和其他一些髓内固定物的设计理念中,均应用了滑动作用原理,允许股骨头颈骨块在负重条件下在可控范围内的滑动加压,产生使骨折嵌插稳定的压缩,而骨折端继续过度的移位则会被主钉阻止,从而使不稳定的骨折转换成稳定的骨折。股骨近端锁定钢板主要不足之处在于钢板位于股骨外侧,导致力臂明显加长单侧应力较大,同时不存在使负重时骨折端滑动接触嵌插的作用,所以只有当骨折端存在充足内侧皮质支撑时,才可以减少内固定失效的风险。如果转子处内侧皮质伴有骨缺损,负重时股骨近端处产生的巨大负荷就会作用在内固定物最薄弱的位置,使应力过于集中,引起植入物切割、松动、断裂等内固定失败可能,导致术后髋内翻畸形愈合的发生率相对较高,尤其在逆转子骨折中失败率极高[18]。再加上使用髓外固定手术往往时间长、组织剥离创伤大,增加术中失血量,抗旋转力量较差等种种不足,不但会推迟老年骨折患者的下地时间,还会增加肢体功能康复难度。
髓内钉最大的优势是其位于髓内,在力学上起到髓内支撑的作用,可防止过度塌陷,而这与外侧皮质是否存在支撑能力几乎无关。另外缩短了力臂的髓内定位理论上提供了生物力学优势,可以减少内固定物疲劳性失败的发生率。同时髓内固定系统在失去内侧皮质支撑时,也不易发生髋内翻,故股骨小转子移位多不主张另行复位固定。此外髓内内固定术中手术切口小,手术时间短,通过闭合复位,不暴露骨折端,对软组织剥离及血供破坏少,减少了手术创伤与出血、切口感染等并发症。但也有研究表明,髓内固定虽有术中显性失血量少等优点,但也存在围手术期隐性失血量多的缺陷,髓内固定引起的围手术期隐性失血可占总失血量的80%,且存在女性失血百分比高于男性患者的性别差异[19]。髓内固定的这些优势使得术后患者可早期负重活动,有利于骨折的稳定和愈合。早期髓内钉内固定的缺点主要包括术中及术后股骨骨折和内固定物切出,不过随着医生使用髓内固定经验的增加,以及髓内植入物不断的改进降低了这些风险,改进后的新型髓内钉的应用,使得术后并发症的发生率较上一代髓内钉明显降低。[20]
以目前应用较多的股骨近端抗旋髓内钉(proximal femoral nail antirotation,PFNA)和Intertan为例,PFNA的头钉采用螺旋刀片锁定技术,刀片具有宽大的表面积和逐渐增加的芯直径,螺旋刀片在敲击进入骨质时可自旋,对骨质起填压作用,保留了骨量,使螺旋刀片和骨质紧密贴合,提高了螺旋刀片的锚合力,同时具有抗旋转及成角稳定性,可减少髋内翻等畸形的发生[21];Intertan髓内钉是专门针对股骨转子间骨折而设计的新一代髓内钉,髓内主钉的近端有4°外翻角,横截面呈梯形,能够在术中最大程度的保留了大转子外侧壁骨质,并加强抗旋转及抗对侧应力的能力。其独创的联合交锁组合钉能够有效地避免"Z"效应的发生,同时由于它的旋转稳定性以及加压作用可以有效阻止肢体在负重功能锻炼时骨折界面之间的过度吸收,从而避免股骨头颈不可控制的短缩和内翻畸形[22]。这两种髓内针主钉远端均采取分叉等设计更能有效分散应力,远端锁钉的位置与主钉的尾端距离较远,从而减少了股骨远端骨折的可能性[23]。
四、临床效果及并发症
髓内固定早期应用于治疗不稳定型转子间骨折时,内固定相关的手术并发症大致在8-15%左右,这主要包括骨折端塌陷及头钉切出等,以及1%左右的主钉远端股骨干骨折。针对上述缺陷,AO/ASIF于1997年设计了股骨近端髓内钉(proximal femoral nail,PFN),其近端采用2枚头钉,来改善头颈骨块潜在的旋转不稳定性及主钉远端应力集中问题。Simmermacher等[24]于1999年最早报道了应用PFN治疗不稳定型转子间骨折,191例患者手术相关的并发症发生率为4.6%,主要包括复位不佳及头钉长度选择错误,内植物弯曲和断裂及主钉远端股骨干骨折等相关并发症均未发生,70%的患者术后即开始达到完全负重水平。此后多个学者也报道了使用PFN治疗不稳定型转子间骨折的研究,都显示出了较好的临床效果及较低的并发症发生率,指出PFN操作相对简单,生物力学稳定性可以支撑患者早期负重活动,可以作为治疗不稳定型转子间骨折很好的选择[25,26]。2004年AO/ASIF再次改进并设计了采用螺旋刀片的PFNA髓内钉,Mereddy等[27]于2008年最早报道了PFNA治疗不稳定型股骨转子间骨折,80%的患者术后恢复了伤前的运动水平,螺旋刀片切出率为3.6%,研究者认为PFNA效果可靠且对于骨质疏松的头颈骨块可提供更牢靠的固定作用。
陈宝等[28]采用股骨近端防旋转髓内钉PFNA治疗老年不稳定型股骨转子间骨折的临床疗效,前瞻性研究120例患者发现PFNA治疗老年不稳定型股骨转子间骨折具有固定牢靠,骨折愈合率高等优点,而联合鲑鱼降钙素治疗,可有效改善患者骨密度。陈雁西等[29]同样应用PFNA治疗102例不稳定型转子间骨折,获得随访的82例患者无一例发生骨折端移位、不愈合、螺钉松动等并发症,亦无一例返修手术。但通过术后三维CT扫描发现,该手术容易造成股骨转子外侧壁的医原性骨折或加重原始的外侧壁损伤,从而影响患者髋部功能恢复。对于术后影像学发现外侧壁爆裂现象的患者,通过延长卧床时间、避免负重、减少活动等方法最终获得骨折愈合。
目前使用较为广泛的新一代髓内固定装置,如PFNA、Gamma 3、Intertan等髓内钉均针对之前的髓内固定常见缺陷进行了改进,如尽量保留外侧壁骨质,并加强抗旋转能力及减少远端应力等。在用于治疗不稳定型股骨转子间骨折时,均体现了出色的术后早期负重能力及较低的内固定相关并发症发生率[30,31,32]。
在髓外固定中,因为传统固定方式如滑动髋螺钉治疗不稳定型股骨粗转子间骨折效果一般且并发症较多[33],骨折内翻塌陷和股骨头螺钉切出是内固定失效最常见的形式。为降低术后失效发生率,进入21世纪后,能提供桥接作用及角稳定性的锁定加压钢板(locking compression plate,LCP)开始应用于治疗股骨转子间骨折,而最近10年,经特殊设计的股骨近端锁定加压钢板(proximal femoral locking compression plate,PFLCP)逐渐用于治疗不稳定型股骨转子间骨折。
在Zha等[34]的研究中,对110例股骨转子区骨折使用股骨近端锁定钢板治疗,这其中不稳定型转子间骨折70例,患者在术后6周开始部分负重。所有患者中共94例患者参与到1年的随访中,全部患者的骨折都在满意的位置上愈合,只有1例患者在术后6周时出现钢板断裂并接受了相同内固定物的再次手术。研究者认为股骨近端锁定钢板的并发症及内固定失效的发生率相较其他内固定物明显降低,是治疗股骨转子区骨折的良好的选择。Hasenboehler等[35]在临床利用股骨近端锁定钢板治疗股骨转子及转子下骨折,特别是对于不稳定型转子间骨折,术后出现的患肢缩短、髋关节内翻、螺钉切出股骨头等并发症较动力髋螺钉(dynamic hip screw,DHS)组明显减少,显示了其有效性和较低的并发症发生率。刘梦非等[36]采用股骨近端锁定钢板治疗的120例老年不稳定型股骨转子间骨折患者,随访发现其中113例均获骨性愈合,其余术后2例发生内固定断裂,再次手术行PFNA髓内固定翻修后骨折临床愈合;5例发生螺钉切出,再次手术行患侧髋关节置换手术;总体并发症发生率为9.2%(11/120)。Harris髋关节功优良率为90.8%(109/120)。认为股骨近端锁定钢板内固定用于老年不稳定型股骨转子间骨折的治疗可以获得满意疗效。
但近期也有多个临床研究的结果都显示使用股骨近端锁定钢板后出现较高的并发症发生率,可能与其生物力学上的劣势存在一定联系。Wieser等[37]利用股骨近端锁定钢板治疗不稳定型转子间骨折时结果并不理想,特别是在治疗缺失后内侧皮质支撑的转子间骨折时,29%出现近端锁定螺钉的断裂,研究者分析认为由于缺乏骨块间的加压作用,使压力集中在锁定加压钢板和近端锁定螺钉的交界处,导致螺钉断裂。Glassner等[38]报告10例使用相同内固定物的研究,术后随访7例失败,4例出现类似钢板及螺钉断裂失效。
Wirtz等[39]利用股骨近端锁定钢板治疗股骨转子间骨折时,19例患者在手术时骨折都达到满意的复位和牢固的固定,在后续平均34个月的随访中,先后有9例因复位丢失和内固定失效等接受重新内固定或关节置换治疗,只有3例既未出现合并症,术后完全负重后也不伴有髋部疼痛。研究者认为内固定失效高发的主要原因是后内侧支撑的缺失。但Streubel等[40]使用股骨近端锁定钢板针对不稳定转子间骨折进行治疗,发现即使术中后内侧支撑得到满意的复位,随访到12月时内固定失败的发生率仍达到33%,主要表现为骨折端内翻伴随螺钉松动、近端螺钉切出、钢板断裂等。同时发现内固定松动常发生于年轻患者中,而股骨头螺钉切出则常见与老年患者中。研究者认为较长的力臂和常见4.5 mm直径的近端螺钉无法提供足够的强度支撑早期的部分负重,适当增加螺钉的直径和多角度固定也许可以给近端头颈骨折块提供更好的稳定性。随后Streubel等[41]同样针对不稳定转子间骨折进行治疗,对比了股骨近端锁定钢板和髓内钉固定的结果,发现前者内固定失效和骨折不愈合率明显较高。
Hode等[42]的研究同样发现在使用股骨近端锁定钢板治疗不稳定型股骨转子间骨折时,中期随访内固定并发症发生率达到31.3%。在Johnson等[43]的研究中,同样用于治疗不稳定型股骨转子间骨折,股骨近端锁定钢板术后内植物相关的并发症也达到41.4%(12/29),这其中83%是老年女性。并发症主要包括钢板内翻弯曲、退钉、股骨头螺钉切出、钢板断裂等。其认为治疗不稳定型股骨转子间骨折,尤其是老年女性患者时,应谨慎的使用股骨近端锁定钢板。同样在Collinge等[44]的研究中,针对111名不稳定型股骨转子间骨折使用股骨近端锁定钢板治疗,最短1年的随访结果同样显示41.4%(46/111)的患者治疗失败,原因包括内固定失效、骨折不愈合、复位丢失及深部感染等,其中主要原因是骨折复位丢失后内翻移位导致的近端螺钉失效,其中34%(38/111)不得不进行翻修手术。内固定失效平均时间为术后15.8周,而该研究中患者被要求在术后8~12周后开始部分负重,研究者认为适当的再延长负重时间也许可降低并发症发生率。
近年来,多位学者采用对照研究比较髓内钉固定和股骨近端解剖钢板的临床效果。Sanders等[45]的多中心前瞻性随机研究中,对比髓内及髓外固定治疗249例股骨转子间骨折,发现对于大多数患者,两种内固定方式的效果相似,但对于不稳定型骨折使用髓内固定可以得到更好的结果。喻单根等[46]报道96例不稳定型股骨转子间骨折患者,采用PFNA与股骨近端解剖锁定钢板治疗,发现在不稳定型股骨转子间骨折的治疗中,PFNA具有手术时间短、出血少、术后并发症少及操作简便、固定牢固的优点,是较理想的内固定材料。刘艳辉等[47]对56例老年骨质疏松性股骨转子间骨折患者分别采用股骨近端解剖型锁定钢板、PFNA治疗,结果显示对于稳定型骨折应用2种内固定方法皆可,但对于不稳定型骨折宜选PFNA,PFNA尤其适用于不稳定型骨质疏松性股骨转子间骨折。李健等[48]对149例老年股骨转子间骨折患者的资料进行回顾性分析,结果显示PFNA组比解剖锁定钢板组手术切口小、时间短、出血少、下地行走时间早,对于不稳定型股骨转子间骨折的治疗更有优势。Huang等[49]的随机对照研究中,对比了PFNA、DHS和股骨近端锁定钢板治疗不稳定型股骨转子间骨折,发现PFNA术中无需扩髓,只扩大近端的皮质,术中出血及术后引流量较少;手术时间较解剖锁定钢板组减少;在切口长度方面,PFNA较解剖锁定钢板减少,切口小意味着骨折周围软组织的损伤小、血运破坏小,有利于骨折愈合及软组织修复;髓内钉的生物力学优势也利于早期活动和负重,认为PFNA是对不稳定型股骨转子间骨折最有效的内固定方式。王硕等[50]对比股骨近端锁定加压钢板与PFNA治疗股骨转子间骨折的临床疗效,20.9%(9/43)的患者发生内固定相关并发症,但股骨近端锁定钢板组和PFNA两组在转子间骨折的病例的临床效果和内固定失效发生率并无统计学意义,内固定方式的选择可能并非降低内固定失效的决定性因素,主要骨折线走行与内固定失效的总体相关程度更为密切。
多个学者对股骨转子间骨折髓内髓外固定临床疗效对比的研究进行meta分析[51,52,53],结果大致相同,髓内固定较髓外固定术后卧床时间及骨折愈合时间更短、Harris髋关节功能评分恢复更优,术后髋内翻畸形及螺钉切割发生率更低,对于不稳定型股骨转子间骨折,建议选择髓内装置进行治疗。但需要指出的是纳入上述meta分析中的临床对照研究髓外固定物大部分为滑动髋螺钉,目前关于髓内钉与股骨近端锁定钢板的高质量前瞻性随机对照研究很少。
尽管目前没有充足的循证医学证据证实髓内固定存在明确优势,但使用髓内固定治疗不稳定转子间骨折逐渐成为一种趋势,在2013年一项关于德国全国范围内骨科医生对于不稳定型股骨转子间骨折治疗的调查中,显示84%医生认为股骨距内侧支撑的缺失是骨折不稳定的主要因素,而认为累及大转子的外侧壁骨折起到主要作用的占5%,96%认为应使用髓内固定来治疗不稳定型股骨转子骨折,只有2%常规使用髓外钉板系统治疗不稳定型股骨转子间骨折。美国从1999年到2006年治疗股骨转子间骨折时髓内钉使用率从3%迅速增长到65%,在2016年发表的一项针对美国骨科医师的调查中,68%的医生首选髓内固定治疗不稳定型股骨转子间骨折,而首选髓外固定的为13%[54]。同样在AAOS的髋关节骨折治疗指南中,也推荐使用髓内固定来治疗不稳定型的股骨转子间骨折[55]。国内的部分学者也认为不稳定型转子间骨折,如A2.2、A2.3型或Evans-Jensen分型的Ⅲ或Ⅳ型,使用髓内装置固定是一种趋势[56]。
综上所述,无论是运用髓外钉板系统还是髓内系统来治疗股骨转子间骨折,在临床应用上都有自身优势和不足。对于不稳定型股骨转子间骨折,因其特殊的骨折形态,后内侧皮质缺损、大转子外侧壁破坏、逆行骨折线及骨质疏松等多种因素参与,导致骨折复位困难及复位后稳定性减低。骨折愈合前应力负荷主要由内固定物来承受,髓内固定在生物力学上具有明确优势,力臂短更靠近中心,能更可靠的对抗来自头颈骨块传导至股骨距的应力,同时临床效果相对满意且稳定,术后内植物相关并发症低。因此不稳定型股骨转子间骨折的治疗,建议应以更符合人体生物力学特点的髓内固定作为首选。目前股骨近端锁定钢板因其潜在的生物力学不足,且存在相对较高的并发症发生率,应当谨慎选择适应症使用。未来更多的高质量临床对比研究的长期随访结果,将能更好的指导不稳定型股骨转子间骨折的治疗。总之,治疗不稳定型股骨转子间骨折时,其最终的目的是重建患者自身骨骼的原有生物力学结构和强度,术者应根据患者的骨折形态类型,并综合考虑患者年龄、健康状况、骨质疏松情况及经济状况等,来制定最佳治疗方案,争取达到最佳治疗效果。
参考文献(略)
文章来源:中华骨科杂志, 2018,38(22) : 1403-1412
作者:刘刚 蒋协远